患者:男,63岁,因“左耳听力下降3月余,头痛伴恶心、呕吐1月”,外院CT、MRI检查,提示“左侧小脑肿瘤”(图1A)。PET-CT检查,提示左侧桥小脑角区实体病灶FDG代谢明显异常增高,病灶周围水肿伴占位效应,诊断考虑“恶性肿瘤(胶质瘤?)(图1B)”。为求进一步诊治转来我院。门诊以“左桥小脑角区肿瘤”收入院。
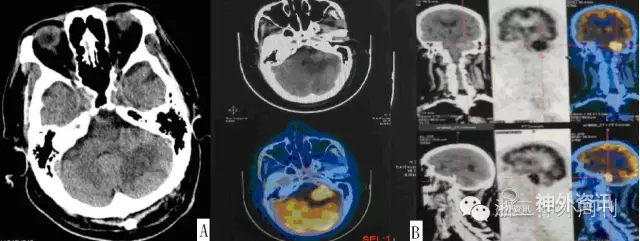
图1. A. 当地CT平扫,考虑左小脑肿瘤;B. PET-CT检查提示左侧桥小脑角区实体病灶FDG代谢明显异常增高,病灶周围水肿伴占位效应。
入院查体:一般情况良好,左侧额纹、鼻唇沟变浅,示齿口角右侧歪斜,伸舌居中,粗侧左耳听力下降,Romberg征可疑阳性,指鼻试验、跟膝胫试验及轮替试验均(-),余神经系统检查也未见异常。
辅助检查:复查MRI平扫+增强,显示左侧桥小脑角区占位性病灶,T1WI、T2WI显示等信号,增强后明显强化,部分不强化,病灶呈不规则分叶状,大小约1.9*1.2*1.4cm,病灶向同侧内听道延伸,内听道扩大,听神经增粗。瘤周左侧小脑大片水肿,四脑室受压,脑干向右侧稍偏移,幕上侧脑室及三脑室轻度扩大。诊断“左桥小脑角肿瘤,听神经瘤首先考虑,不排除其他性质肿瘤”(图2)。腰穿检查显示:淡黄色清亮脑脊液,压力90mmH2O。脑脊液常规:有核细胞82*10E6/L(正常参考值<8*10E6/L);淋巴细胞98%(正常参考值40-80%);蛋白含量321.80mg/dL(正常参考值8-43mg/dL);脑脊液IgG377.00mg/L (正常参考值12.00-33.00mg/L)。血化验未见明显异常。浅表淋巴结超声、胸片、心电图等相关检查均未见明显异常。
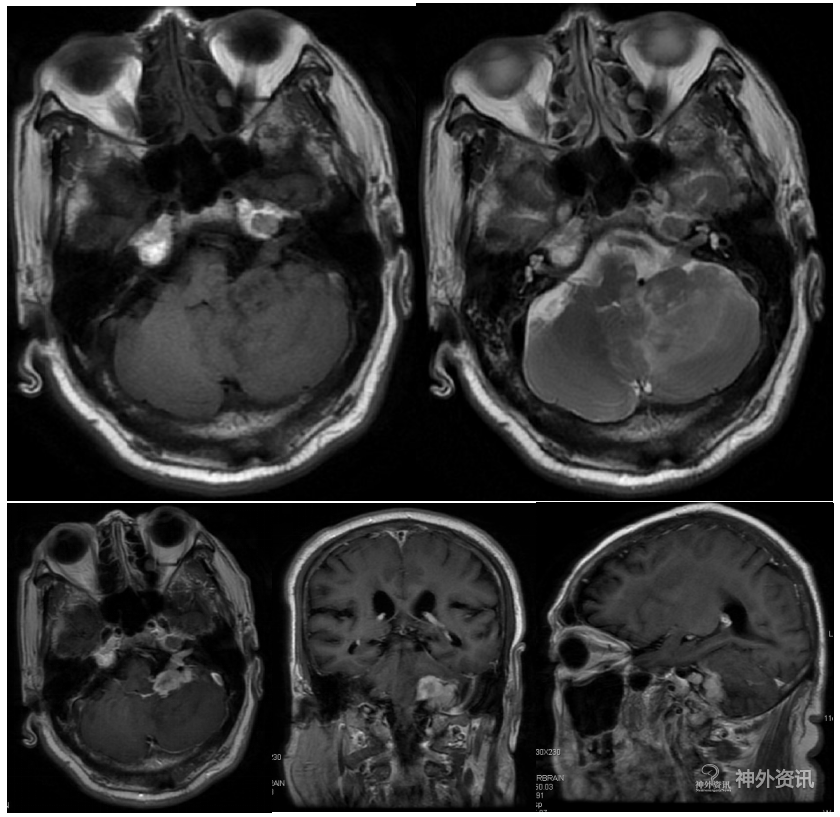
图2. MRI检查:左侧桥小脑角区不规则分叶状肿块,T1、T2相显示等信号,其中T2相可见瘤周大片水肿。四脑室及脑干受压明显。增强后病灶明显强化,中心部分不强化。病灶向同侧内听道延伸,内听道轻度扩大,听神经增粗。
术前科室讨论:考虑MRI病灶特点,尤其是瘤周大片水肿,PET-CT显示病灶FDG代谢明显异常增高,恶性肿瘤不能除外,脑脊液IgG增高明显,考虑恶性肿瘤可能性大。家属对直接开颅手术有较大顾虑,建议行立体定向活检。逐于次日局麻下行后颅立体定向穿刺活检术。冰冻切片报告考虑为淋巴瘤,待常规及免疫组化染色明确。
术后病理:原发性中枢神经系统弥漫性大B细胞淋巴瘤诊断明确,为生发中心亚型。切片示脑组织由弥漫片状的大多形性细胞浸润,伴核型不规则,染色质空泡状,核仁单个或少量,胞浆缺乏。核分裂和凋亡小体易见。未见明显坏死,背景见小的成熟淋巴细胞。免疫组化染色证实CD3、CD43阴性,示散在小T细胞;CD20、CD79a、BCL6阳性;CD10、CD43弱阳性;BCL2少量弱阳性;MUM1阴性;Ki-67总体67%;C-MYC阳性,40%;GFAP阴性,示邻近脑组织。因生发中心亚型较少见,进一步请美国UCLA病理科会诊。会诊结果:符合弥漫性大B细胞淋巴瘤,生发中心亚型(图3)。
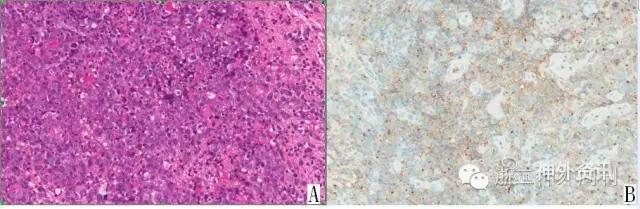
图3. A. 病理HE染色见弥漫片状的大多形性细胞浸润,伴核型不规则,染色质空泡状,核仁单个或少量,胞浆缺乏。核分裂和凋亡小体易见。背景见小的成熟淋巴细胞。B. 免疫组化CD10膜阳性。
鉴于病理诊断明确,患者转入我院血液内科住院化疗,目前病情稳定,好转中。
原发性中枢神经系统淋巴瘤(primary central nervous system lymphoma,PCNSL)是具有高度侵袭性的恶性肿瘤,较少见,约占颅内肿瘤的1-2%[1]。占非霍奇金淋巴瘤的0.7-0.9%[2]。绝大多数PCNSL为弥漫性大B细胞淋巴瘤(diffuse large B-cell lymphoma,DLBCL) 。PCNSL好发于器官移植术后、获得性免疫缺陷及先天性免疫缺陷的病人。对于免疫功能正常的人群,PCNSL的发病率也呈上升趋势。PCNSL好发于幕上区域,包括基底节、丘脑、胼胝体和脑室旁,发生于幕下区域的PCNSL约占25%[2,3]。桥小脑角区PCNSL非常罕见,迄今为止,文献报道的仅有18例(表1)。
表1. 桥小脑角区原发性中枢神经系统淋巴瘤。
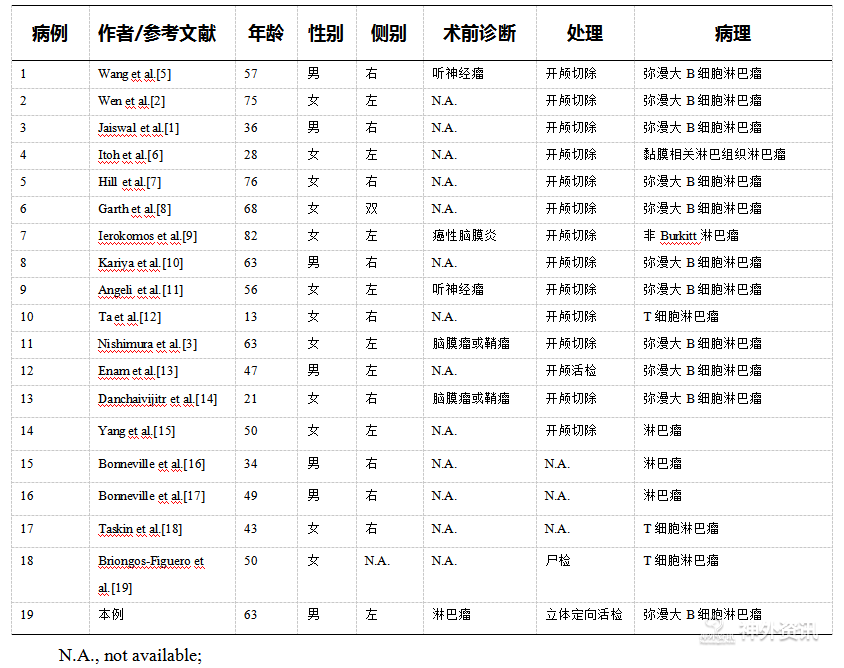
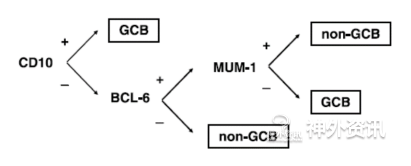
桥小脑角区PCNSL患者的发病年龄为13-82岁(中位年龄:50岁),好发于女性(女:男=2:1),这与其他部位PCNSL明显不同,其他部位的PCNSL好发于男性(女:男=1:1.5-2.7)[3]。桥小脑角区PCNSL术前诊断均未考虑到淋巴瘤,常规行开颅手术,术后病理证实淋巴瘤,1例为尸检证实。绝大多数为弥漫大B细胞淋巴瘤(10例),3例为T细胞淋巴瘤,1例为黏膜相关淋巴组织淋巴瘤。回顾相关文献,本病例是第1例行立体定向活检术证实为淋巴瘤的。根据免疫组化抗体组合(CD10和BCL6+,MUM1-)的结果,DLBCL可以分成生发中心亚型(GCB)和非生发中心亚型(non-GCB)。在原发中枢神经系统弥漫性大B细胞淋巴瘤中,生发中心亚型少见,以非生发中心亚型为主,也明显高于淋巴结DLBCL中非生发中心亚型的比例。文献报道生发中心亚型预后要优于非生发中心亚型[20,21]。
桥小脑角区PCNSL表现为典型的小脑脑桥综合征,包括第V、VI、VII及VIII颅神经受损症状及小脑性共济失调。当肿瘤增大,脑干受压移位,阻塞脑脊液循环通路,则产生梗阻性脑积水,出现颅内高压症状。本例病人只有VII及VIII颅神经受损症状及脑积水颅高压症状。
桥小脑角区肿瘤以听神经瘤和脑膜瘤最为常见。Brackmann等分析了1354例桥小脑角区肿瘤,其中听神经瘤占91.3%,脑膜瘤占3.1%,胆脂瘤占2.4%,其他颅神经鞘瘤占1.4%,还有25例的罕见肿瘤,包括蛛网膜囊肿、血管母细胞瘤、海绵状血管瘤、胶质瘤、转移瘤、皮样囊肿、淋巴瘤和畸胎瘤[4]。由于桥小角区的PCNSL发病罕见,因此术前诊断非常困难。
目前,用于桥小脑角区PCNSL检查的影像学方法主要有CT和MRI检查。在CT平扫成像时,绝大部分肿瘤表现为圆形或类圆形、等密度的占位性改变,肿瘤与周围组织界限清晰,瘤体周围可见显著的水肿,增强后肿瘤质地强化均匀。由于MRI具有较高的软组织对比度,具有多方位成像,能够显示病灶形态特点、内部结构等多方面的信息;多数桥小脑角区PCNSL的患者选择MRI检查或CT初检后行MRI检查进一步明确诊断。PCNSL的MRI信号特征为T1WI等或稍低信号、T2WI为等或稍高信号,DWI表现为高信号;内部信号均匀,无明显出血、坏死、囊变;病灶周边水肿及占位效应相对较明显,其水肿及占位程度往往与病灶大小不相称。增强扫描所有病灶均明显强化,典型的表现为“棉花团”状强化。桥小脑角区PCNSL需与听神经瘤和脑膜瘤鉴别。听神经瘤瘤体通常较大,多呈囊实性,增强扫描多呈环形或不均匀强化,CT骨窗像内听道口扩大,而桥小脑角PCNSL内听道口较少扩大,可与之鉴别。桥小脑角脑膜瘤MRI表现为T1WI等(或)高信号,T2WI高信号,多均匀强化,增强后可见脑膜尾征,基底较宽[1-10]。
PCNSL病程短、进展快,致残及病死率较高,总体预后较差。随着对该病认识的不断加深,近年的研究结果显示,积极的综合治疗能够使患者的生存期较以往有一定程度的提高,同时在治疗过程中产生的并发症则相应的下降。由于手术切除淋巴瘤不能改善患者预后,且手术损伤大,并发症多,因此对于术前考虑淋巴瘤的患者,建议性穿刺活检明确病理诊断[5]。
立体定向穿刺活检术具有准确率高、损伤小、可重复性高等优势,在明确病理的同时又能尽量减少患者的痛苦,对影像学高度可疑的患者,可行立体定向穿刺活检以明确诊断。由于类固醇激素会改变PCNSL的影像特点及细胞形态,因此对于怀疑PCNSL的患者取得病理标本前避免使用类固醇激素。
以往对PCNSL的治疗观点是在明确诊断后早期行全脑放疗,治疗后病灶可缩小,患者症状也多可好转,不同程度地改善患者生存质量,但容易复发。目前治疗PCNSL的观点是化疗联合放疗,效果更为有效。化疗能明显延长患者的生存期,联合放疗能显著改善患者预后。对于不能耐受化疗的病人,仍然可以首选全脑放疗[2-5]。
1. Jaiswal AK, Mahapatra AK, Sharma MC. Primary central nervous lymphoma presenting as bilateral cerebellopontine angle lesions: a rare case report. J Clin Neurosci. 2004 Apr; 11(3): 328-31.
2. Wen CY, Huang PH, Chang CJ, Hsieh CT. Primary cerebellopontine angle lymphoma. Kaohsiung J Med Sci. 2015 Jan; 31(1): 55-6.
3. Nishimura T, Uchida Y, Fukuoka M, Ono Y, Kurisaka M, Mori K. Cerebellopontine angle lymphoma: a case report and review of the literature. Surg Neurol. 1998 Nov; 50(5): 480-6.
4. Brackmann DE, Bartels LJ. Rare tumors of the cerebellopontine angle. Otolaryngol Head Neck Surg 1980; 88: 555–559.
5. Wang YT, Su HH, Hou Y, Chu ST, Lai PH, Tseng HH, Lin SJ, Chou YW. Diffuse large B-cell lymphoma of the cerebellopontine angle in a patient with sudden hearing loss and facial palsy. J Chin Med Assoc. 2007 Jul; 70(7): 294-7.
6. Itoh T, Shimizu M, Kitami K, Kamata K, Mitsumori K, Fujita M, Ohnishi A, Nagashima K. Primary extranodal marginal zone B-cell lymphoma of the mucosa-associated lymphoid tissue type in the CNS. Neuropathology. 2001 Sep; 21(3): 174-80.
7. Hill N, Little B, Vasan N, Giles M. Cerebellopontine angle lymphoma presenting as chronic mastoiditis. J Laryngol Otol. 2000 Aug; 114(8): 618-20.
8. Garth RJ, Coddington R, Brightwell AP. Primary cerebral lymphoma presenting with bilateral cerebellopontine angle lesions. J Laryngol Otol. 1993 Oct; 107(10): 937-9.
9. Ierokomos A, Goin DW. Primary CNS lymphoma in the cerebellopontine angle. Report of a case. Arch Otolaryngol. 1985 Jan; 111(1): 50-2.
10. Kariya S, Nishizaki K, Aoji K, Akagi H. Primary malignant lymphoma in the cerebellopontine angle. J Laryngol Otol. 1998 May; 112(5): 476-9.
11. Angeli SI, Brackmann DE, Xenellis JE, Poletti BJ, Carberry JN, Hitselberger WE. Primary lymphoma of the internal auditory canal. Case report and review of the literature. Ann Otol Rhinol Laryngol. 1998 Jan; 107(1): 17-21.
12. Ta JH, Xu H. Cerebellopontine angle lymphoma. Otol Neurotol. 2013 Dec; 34(9):e 123-4.
13. Enam SA, Ali R. B-cell lymphoma of the brainstem with central neurogenic hyperventilation. J Pak Med Assoc. 2011 Sep; 61(9): 925-7.
14. Danchaivijitr N, Hesselink JR, Aryan HE, Herndier B. Cerebello-Pontine angle (CPA) lymphoma with perineural extension into the middle fossa: case report. Surg Neurol. 2004 Jul; 62(1): 80-5.
15. Yang PJ, Seeger JF, Carmody RF, Mehta BA. Cerebellopontine angle lymphoma. AJNR Am J Neuroradiol. 1987 Mar-Apr; 8(2): 368-9.
16. Bonneville F, Sarrazin JL, Marsot-Dupuch K, Iffenecker C, Cordoliani YS, Doyon D, Bonneville JF. Unusual lesions of the cerebellopontine angle: a segmental approach. Radiographics. 2001 Mar-Apr; 21(2): 419-38.
17. Bonneville F, Savatovsky J, Chiras J. Imaging of cerebellopontine angle lesions: an update. Part 2: intra-axial lesions, skull base lesions that may invade the CPA region, and non-enhancing extra-axial lesions. Eur Radiol. 2007 Nov; 17(11): 2908-20.
18. Taskin M, Wahl SJ, Amatulle P. Primary peripheral T-cell lymphoma of the acoustic nerve. Otolaryngol Head Neck Surg. 1997 Jun; 116(6 Pt 1): 674-7.
19. Briongos-Figuero LS, Gómez-Traveso T, Pérez-Castrillon JL. T-cell primary leptomeningeal lymphoma in cerebellopontine angle. BMJ Case Rep. 2015 Mar 6; 2015.
20. Momota H1, Narita Y, Maeshima AM, Miyakita Y, Shinomiya A, Maruyama T, Muragaki Y, Shibui S. Prognostic value of immunohistochemical profile and response to high-dose methotrexate therapy in primary CNS lymphoma. J Neurooncol. 2010 Jul;98(3):341-8. doi: 10. 1007/s11060-009-0078-z. Epub 2009 Dec 13.
21. Raoux D1, Duband S, Forest F, Trombert B, Chambonnière ML, Dumollard JM, Khaddage A, Gentil-Perret A, Péoc'h M. Primary central nervous system lymphoma: immunohistochemical profile and prognostic significance. Neuropathology. 2010 Jun; 30(3): 232-40. doi: 10.1111/j. 1440-1789. 2009. 01074. x. Epub 2009 Nov 18.
(本文由浙二神外周刊原创,浙江大学医学院附属第二医院神经外科郑建整理,刘凤强主任医师审校,病理科许晶虹副主任医师提供病理诊断意见,张建民主任审校并终审。)
浙二神外周刊(三十七)--垂体瘤伴发鞍结...
浙二神外周刊(三十六)--脑膜血管瘤病...
更多资讯请关注神外资讯微信公众号:neurosurgerynews



