南昌大学附属第一医院洪涛教授等提出基于肿瘤生长路径及其与海绵窦段ICA的解剖关系的KG4PA亚分类,并分析比较各亚型的临床特点、手术方式及疗效,结果发表在2022年11月的《Neurosurgery》在线。
——摘自文章章节
【Ref: Xiao L, et al. Neurosurgery. 2023 Jan 1;92(1):213-222. doi: 10.1227/neu.0000000000002197. Epub 2022 Nov 4.】
研究背景
Knosp 4级垂体腺瘤(Knosp grade 4 pituitary adenoma,KG4PA)侵入海绵窦,完全包裹海绵窦段颈内动脉(ICA);给肿瘤全切造成障碍。越来越多的研究报告内镜下经鼻手术(EES)治疗高级别垂体腺瘤取得良好结果,但以下问题尚未阐明:KG4PA肿瘤的生长路径、在海绵窦各间隙的分布以及肿瘤与海绵窦段ICA的解剖关系;对选择手术入路、手术技术和结果的影响;影像学上如何鉴别。南昌大学附属第一医院洪涛教授等提出基于肿瘤生长路径及其与海绵窦段ICA的解剖关系的KG4PA亚分类,并分析比较各亚型的临床特点、手术方式及疗效,结果发表在2022年11月的《Neurosurgery》在线。
研究方法
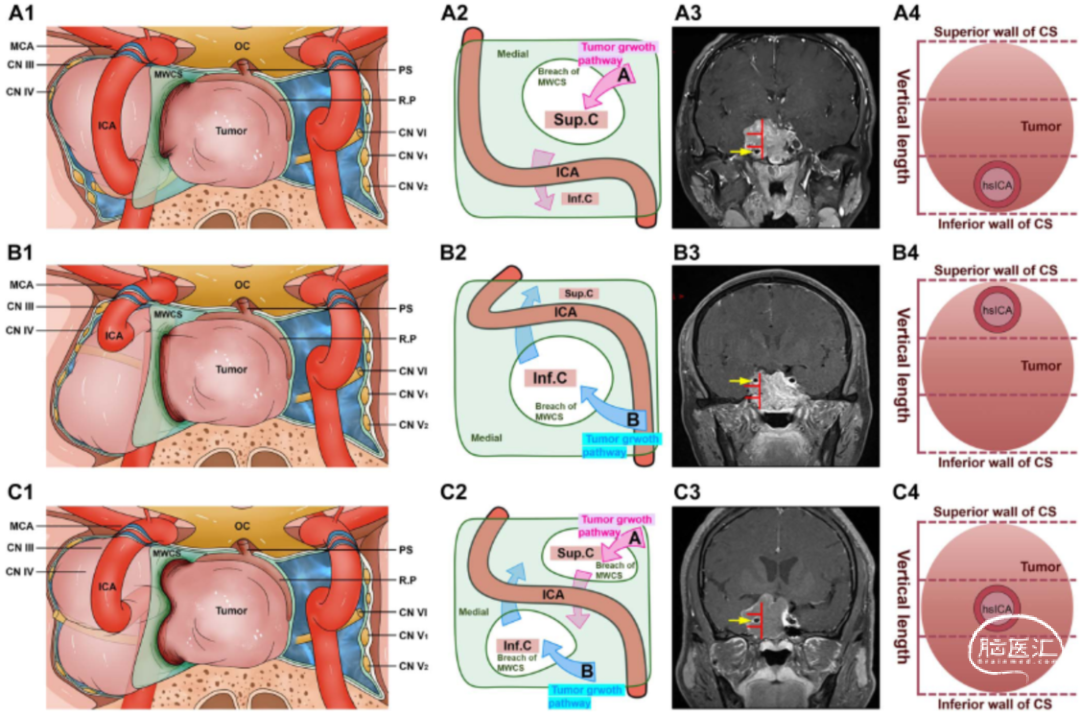
所谓的巨腺瘤是直径大于4厘米的垂体腺瘤。肿瘤切除范围分为全切(无残留强化灶)、次全切(残留强化灶≤20%)和部分切除(残留强化灶>20%)。术前进行全面的垂体功能评估,术后4周及术后3个月复查内分泌学指标。术前和术后常规进行视力、视野和眼球运动的评估;术后3个月、6个月、12个月分别再次进行评估。
KG4PAS的手术要点:常规使用神经导航、术中多普勒和脑电监测。手术采用与Gardner相同的2人4手操作,制作鼻中隔黏膜瓣和蝶窦切开技术。手术入路分为内侧入路(经蝶鞍入路)和外侧入路(经上颌窦翼突入路)。内侧入路用于切除鞍内肿瘤和后上间隙的肿瘤,外侧入路用于切除前下间隙和侧间隙的肿瘤。外侧入路进一步分为前下入路和侧上入路。所有B型和AB型肿瘤均采用外侧入路(经翼突入路)。对于A型肿瘤,尽量采用外侧入路,如术前决定行次全切除或相对保守的治疗,则不采用。如果预测到术中ICA损伤的风险较高(如再次手术、肿瘤纤维化和既往放疗的患者),则准备进行ICA的近端和远端控制。根据肿瘤生长路径选择手术入路。对于A型肿瘤,在角度镜的辅助下,内侧入路用于鞍区、后上间隙和海绵窦后方的肿瘤。侧上入路用于延伸到如下区域的肿瘤:动眼神经三角、大脑脚旁区域和颞区;外侧间隙的前面和ICA前曲的外侧。对于B型肿瘤,前下入路用于前上间隙和侧下间隙的肿瘤。对于4AB型肿瘤,联合使用3种入路以最大限度地切除肿瘤。肿瘤与血管和神经结构之间的任何粘连都应锐性分离。在外侧和后方间隙操作时,应注意识别和保护外展神经。
研究结果
129例KG4PA中,A型43例(33.3%)、B型32例(24.8%)和AB型54例(41.9%)。最常见的症状是视力障碍(36.4%),其次是内分泌功能障碍综合征(32.6%)、头痛(20.2%)、颅神经麻痹(4.6%)和偶然发现(6.2%)。129例中有大腺瘤37例(28.7%),巨腺瘤92例(71.3%),肿瘤体积大于30cm3者56例(43.4%)。功能性腺瘤与无功能腺瘤之比为1:2.07(42:87)。
总体肿瘤全切率为75.2%,次全切率为18.6%,部分切除率为6.2%。4A组总有效率(51.2%)明显低于4B组(87.5%)和4AB组(87%)。三组间差异有统计学意义(P=0.004)。
术后视觉功能改善40例(85.1%),颅神经麻痹改善5例(83.3%),功能性腺瘤患者术后激素水平下降36例(85.7%)。术后脑脊液漏2例(1.5%),永久性尿崩症6例(4.7%),新发一过性颅神经麻痹10例(7.8%)经3个月随访颅神经麻痹完全消失。最终,5例(3.9%)患者遗留永久性颅神经麻痹(4A组3例,4B组1例和4AB组1例)。术后全垂体功能低下3例(4B组1例,4AB组2例)。4A组发生颈内动脉损伤1例(0.7%)。损伤部位经近端和远端控制后电凝封闭,无任何后遗症。32例肿瘤不完全切除的患者中,5例功能性腺瘤接受内科治疗,20例患者(包括1例功能性腺瘤和19例无功能腺瘤)接受放射治疗。2例次全切和4例部分切除的患者术后肿瘤复发,再次行手术治疗。
研究结论
作者认为,KG4PA的亚组分类法有助于神经外科医师更好地理解KG4PA生长路径及肿瘤与海绵窦段ICA的解剖关系,有利于选择手术入路、预测手术风险和避免并发症,从而KG4PA患者可能得到个性化的手术治疗和良好的疗效。

声明:脑医汇旗下神外资讯、神介资讯、神内资讯、脑医咨询、AiBrain 所发表内容之知识产权为脑医汇及主办方、原作者等相关权利人所有。






