1. 概 述
神经源性肺水肿(neurogenic polmonary edema,NPE)是指中枢神经系统损伤后,出现以急性肺水肿为主要特征的一种临床综合征。又称“中枢性肺水肿”、“脑源性肺水肿”。主要见于脑外伤、脑内血肿、蛛网膜下腔出血、脑外科手术、颅内感染、癫痫持续状态、脊髓损伤等中枢神经系统损伤,与脑损伤程度相关。
1874年Nothnagel等首次报道NPE。
1900年Cushing最早发现并描述了中枢神经系统损伤与血流动力学障碍的联系。
1908年Shanahan首次报道癫痫持续状态可引起NPE。
一战时,通过颅脑枪伤患者,发现颅脑创伤与NPE发生密切相关。
NPE起病急、进展快,数小时至数天内起病, 致残致死率高。发病率在临床被低估。
2. 神经源性肺水肿的机制与病理生理
一般认为,NPE与常见急性呼吸窘迫不同,无心源性、肺源性致病因素,为神经损伤后导致肺静水压升高和氧合障碍。
NPE的共同点为急性、程度较重的中枢神经系统损伤,常有颅内压急剧变化,引起交感神经异常兴奋、释放大量儿茶酚胺。
NPE具体机制不明。可能存在以下两种机制:血循环动力学学说与肺血管通透性学说。
2.1血循环动力学学说
血循环中突然释放大量儿茶酚胺后,出现体循环、肺循环大量血管收缩,因此肺循环血流量异常增多,引起肺循环血液向低压处充盈,进而引起肺静水压增高,导致肺毛细血管通透性损害,最终导致肺水肿。
2.2 肺血管通透性学说
肺血管通透性学说:脑组织受损引起释放大量儿茶酚胺,可直接损伤肺部(肺毛细血管床富含α、β受体),从而导致肺通气与血流量的不匹配,导致氧合障碍、肺水肿。儿茶酚胺可激活并释放大量细胞因子,使得肺毛细血管通透性升高,导致肺水肿。
2.3 触发后病理生理反应
NPE中枢神经系统“触发点”可能位于下丘脑和延髓,尤其是A1区和A5区,孤束核以及最后区。A1区域位于延髓腹外侧,其投射区域为下丘脑。A5区域位于延髓的上部,其投射区域为脊髓交感神经元的节前神经元。损伤A1或A5区域的传出神经纤维,均可导致NPE。刺激A5区域还可导致全身血压升高。延髓的孤束核以及最后区,也与NPE发生相关。这些区域参与呼吸调节,并接受来自颈动脉窦的信号刺激。
这些区域的神经纤维是中枢神经系统控制心肺功能的重要环路,受到刺激后可引起肺血管压力升高、肺静脉收缩、血管充盈和毛细血管通透性增加,使得肺泡内出现富含蛋白的组织间液,肺泡间质水肿,引起NPE。
3. 神经源性肺水肿的诊断与临床特征
3.1 NPE的诊断:
①呼吸急促、心率快,粉红色泡沫痰,双肺细湿罗音。
②低氧血症,动脉氧分压/吸入氧浓度比(OI)降低,PaO2/FiO2<300。
③影像学可见双侧肺部浸润性改变,早期X线可见肺纹理增粗或肺间质改变,后期可见斑片状、云雾状、蝶翼状阴影。
④存在神经系统严重损伤,常伴有颅高压。
⑤除外NPE前的心源性、肺源性肺水肿。
⑥除外其他可导致肺水肿的因素如过速过量输液、严重感染、窒息、大量输血、肾脏原发病等。
⑦术后短期内出现的NPE应除外术中过量输液!
⑧早期诊断困难,注意与ARDS、心源性肺水肿、肺源性肺水肿鉴别。
3.2 NPE的临床特征:
①神经系统原发疾病重、急,往往伴有颅高压。
②肺水肿表现:呼吸急促、心动过速、粉红色泡沫痰、低氧血症( PaO2/FiO2<200 )等,肺部特征同其他肺水肿。
③影像学可见双侧肺部弥漫性浸润性改变。
01
图像展示
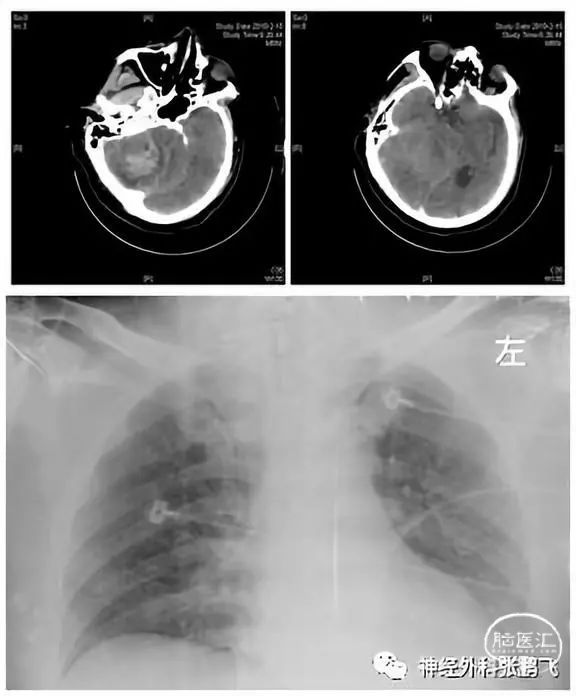
图1本例患者神经系统原发疾病为小脑占位伴急性出血,头颅CT可见蛛网膜下腔出血、四脑室、脑干受压,脑疝形成。入院即存在肺水肿表现,胸部X线可见以肺门为中心双肺对称的肺纹理增粗及斑片影。
④临床工作中NPE患者心源性或肺源性肺水肿因素多同时存在,难以鉴别,尤其意识障碍卧床患者,存在不同程度肺部感染。
⑤两种临床亚型,急性型与慢性型。
3.3 NPE的2种临床亚型:
3.3.1 急性型
神经系统受损后数分钟至数小时发病。
笔者1例垂体瘤患者在术中(经鼻蝶内镜)发病,排除麻醉入量过多因素。
其中部分患者病情呈爆发型,病情凶险、进展迅速,预后差。
3.3.2 慢性型
神经系统受损后12-24h内发病,经积极纠正,多数病例可于48-72h内缓解,但如神经系统损伤持续存在或加重,NPE将持续存在。
4. NPE的治疗
肺水肿的治疗同其他类型肺水肿,另积极治疗原发病-神经系统损伤,全身支持等。
4.1 NPE的应对:
①迅速响应,迅速判断,迅速执行。
②气道管理,纠正低氧血症。
③容量管理。
④积极治疗原发病-神经系统损伤。
⑤预防与治疗并发症。
4.2 气道管理:
①体位:斜坡卧位。
②及时吸痰,促进渗出液排出,清理气道。
③气管插管或气切,早期机械通气。
④金属气切套管更换为塑料套管。
⑤呼吸机辅助呼吸,间断膨肺,呼气末正压通气( PEEP )能有效改善低氧血症。PEEP可提供一定压力的辅助通气,提高肺泡内压,一方面增加气体交换,另一方面可以增加肺泡功能残气量,防止小气道塌陷、肺泡萎陷和不张,改善肺部气体分布。
过高的PEEP可导致脑静脉回流受损,引起颅内压升高,PEEP在15cmH2O以下时不影响脑静脉回流。
过高的PEEP还可导致胸腔内压力增高,心排出量下降,静脉回心血量减少。
⑥糖皮质激素,既可缓解肺部渗出,又可改善脑水肿。
⑦翻身、叩背及其他肺部理疗,意识清楚患者鼓励咳嗽、深呼吸。
⑧抗生素。
⑨雾化吸入药。黄金搭档:
吸入用布地奈德混悬液+硫酸特布他林雾化液+吸入用乙酰半胱氨酸溶液。
吸入用布地奈德混悬液:皮质激素,抗炎,降低气道反应;
硫酸特布他林雾化液:β2肾上腺素能受体激动剂,舒张支气管平滑肌,改善通气;
吸入用乙酰半胱氨酸溶液:黏液溶解剂,化痰,使痰液容易排出,与其他化痰药相比,可进入终末支气管、肺泡发挥作用,改善通气、换气。
⑩其他,如茶碱、氨溴索等药物干预。
4.3 容量管理:
关键一环。通过有效的循环容量控制,一方面减轻肺水肿,一方面减轻脑水肿、改善脑组织灌注。
①脱水利尿:抗水肿,减少容量,降负荷。
②血管活性药物:肾上腺素能受体拮抗剂,钙通道阻滞剂等,对抗儿茶酚胺,缓解血管痉挛,降压、降负荷。
③适当补液与补充电解质:提高胶体渗透压,促进渗出液吸收,减轻水肿,避免组织低灌注,低血钾时补钾,改善心肌电活动。
④连续心排出量(PICCO)监测。
⑤其他。
4.4 神经系统原发病的治疗:
神经系统原发疾病的治疗是NPE治疗的基础。缓解颅高压、减轻脑水肿。
①脱水。
②激素。早期、足量、短程;结合脑水肿情况;利大于弊。
③清除自由基。
④脑穿。
⑤符合手术指征无绝对禁忌应尽早手术。
4.5 其他治疗措施:
全身情况的改善与并发症的预防与治疗,根据病情和临床经验酌情调整。
①镇静。
②抑酸。
③营养支持。
④维持水电、酸碱平衡。
⑤关注肝肾功能损害。
⑥抑制交感神经兴奋。
⑦抑制过度应激。
⑧中成药(无经验)等。
5. 神经源性肺水肿的预后
整体预后差,死亡率高,我科致死率约60%。
经及时、恰当的治疗,部分慢性NPE患者可缓解,不影响患者预后,仅增加患者住院时长。
但如治疗不及时或出现其他严重并发症,NPE呈恶性进展;尤其是暴发型或合并心源性、肺源性疾病,以及并发肺部感染时,严重低氧血症难以纠正、循环不稳定、恶性颅高压,全身情况迅速恶化,出现肾功能衰竭、消化道出血、骨髓抑制等,可导致死亡,死亡率高达60-100%,预后极差。
6. 结 论
神经源性肺水肿(NPE)是一个十分复杂的病理生理过程,机制尚不能明确,应为多因素参与相关。NPE在临床工作中被忽视,起病急、进展快、整体预后差,应引起临床工作者的高度重视。在NPE患者的救治中,早诊断早处理极其重要,尤其是及时的气道管理、容量管理,可提高患者生存率。
02

张鹏飞,米艳红,王燕燕,et al.
作者单位:解放军总医院七中心 神经外科(八一脑科)
点击或扫描上方二维码,查看更多“功能”内容





