 今天为大家分享的是《监测有道丨颅脑创伤-神经重症周刊》第298期,由广州市番禺区第二人民医院巨清、刘强、袁炳文带来的:神经内镜下高血压脑出血血肿清除术,欢迎阅读、分享。
今天为大家分享的是《监测有道丨颅脑创伤-神经重症周刊》第298期,由广州市番禺区第二人民医院巨清、刘强、袁炳文带来的:神经内镜下高血压脑出血血肿清除术,欢迎阅读、分享。专家共识

一、HICH的诊断标准
二、手术设备器械和材料
三、手术适应证、禁忌证和手术时机
四、不同部位HICH的神经内镜手术治疗策略
五、HICH合并脑疝的神经内镜手术治疗
目前国内外应用神经内镜治疗HICH合并脑疝并保留骨瓣的研究仍较少、病例数有限,并且缺乏神经内镜清除血肿保留骨瓣术后颅内压监测的客观数据。
因而,目前神经内镜治疗HICH合并脑疝同时保留骨瓣的治疗方式仍然无法得出广泛认可的一致性结论(Ⅲ类推荐,C级证据)。
六、血肿定位技术
1.术中导航:最精准和可靠的血肿定位方式。在神经导航的精确指引下,术中能够精确地将神经内镜或内镜工作通道置入血肿腔内的预定位置(Ⅰ类推荐,A级证据)。
2.软件结合智能手机:术前在头部粘贴标记物进行CT扫描。将CT扫描影像学(DICOM)数据导入3D-slicer软件建立颅骨及血肿三维模型,设计虚拟手术路径(测定穿刺角度及深度)并将数据导入智能手机。用已导入重建数据手机(苹果手机IOS系统工具、安卓手机sina软件)开启摄像头或使用投影仪功能将颅骨及血肿3D模型利用投影技术与患者头部标记物相匹配。用标记笔画出血肿在体表投影、穿刺方向线、测量穿刺深度。术中用无菌透明薄膜套好手机,开启手机陀螺仪功能引导内镜工作通道精准置入血肿腔的理想位置(Ⅰ类推荐,B级证据)。
3.解剖定位:在临床工作中神经外科医生往往通过解剖标志或术前在头部粘贴标记物后行CT扫描定位血肿和规划手术路径,取得了较为满意的效果(Ⅱa类推荐,B级证据)。
4.术中超声:可以有效弥补神经导航和影像引导外科术中脑组织“漂移”对血肿定位的影响,并且能够实时定位血肿和明确残存血肿的情况。与神经内镜治疗HICH小切口和微骨窗相适配的小型化术中超声探头具有广阔的应用前景(Ⅰ类推荐,B级证据)。
5.术中CT:可在手术过程中定位颅内血肿,明确血肿残余程度,精准指导手术进程(Ⅱa类推荐,B级证据)。
6.人工智能:机器人辅助颅内血肿定位手术具有广阔的应用前景(Ⅱa类推荐,B级证据)。
七、术中止血位技术
1.动脉性活动出血:CTA原始图像斑点征可作为预判术中动脉性活动出血的客观影像学指标(Ⅱa类推荐,B级证据);术中动脉性出血应首选采取双极电凝的方式止血(Ⅰ类推荐,A级证据);具有单极功能的吸引器,在吸除血肿的过程中电凝活动性出血点(Ⅱa类推荐,B级证据);单极电凝配合吸引器止血,术者使用吸引器吸住出血点,助手持单极电凝接触吸引器电凝止血(Ⅱb类推荐,C级证据)。
2.血肿腔内渗血:可采用明胶海绵卷压迫的方式止血,待出血停止后将明胶海绵卷依次取出。同时,明胶海绵卷也可以起到支撑血肿腔的作用,避免因血肿腔缩窄影响手术操作(Ⅱa类推荐,C级证据);血肿腔内妥善止血后,可采用内镜潜水技术观察术区是否有“冒烟”样活动出血,进而彻底止血(Ⅱa类推荐,C级证据);采用生物止血材料,充填或贴覆于术腔内止血(Ⅱa类推荐,B级证据)。
八、内镜工作通道技术
神经内镜技术、止血技术、通道技术、冲水技术均为内镜治疗脑出血的关键技术。
其中,脑出血内镜手术治疗近年来取得了飞速发展,很大程度归功于高效的内镜工作通道系统的改进。神经内镜工作通道的合理建立和应用能够有效减少通道置入过程中对脑组织造成的机械性损伤,增加术野显露,提升手术疗效。
首先,脑针穿刺血肿腔,确认无误后用球囊导管缓慢推挤脑组织,收缩球囊并撤出,再置入直径小于球囊直径的工作通道。全程应持续冲水,尽量减少通道建立过程中脑针、球囊导管以及工作通道与脑组织之间的摩擦,减少机械性副损伤。
神经内镜工作通道可分为两类
1.固定性硬通道:即外形和尺寸固定的管状脑部牵引通道或导引鞘管(Ⅱa类推荐,C级证据),多为透明材质。术者依据手术入路、血肿大小和深浅选择不同规格和参数的内镜工作通道。由于该通道外形和尺寸固定,所以在置入过程中易造成脑组织的机械性损伤。国内有学者采用球囊导管穿刺扩张,推移脑组织形成组织“隧道”后再置入外形和尺寸固定的内镜工作通道,从而最大限度减少了工作通道置入过程中对脑组织的机械性副损伤。
2.可塑性软通道:即长短可调节或长短和直径均可调节的可塑性通道或导引鞘管(Ⅱa类推荐,C级证据)。国内有学者采用低温消毒(45℃)的废弃透明胶片和无菌指套制作成卷筒状结构的简易、可塑型内镜工作通道。此种设计取材方便,几乎零费用。工作通道的置入方式也推荐采用球囊导管穿刺扩张,推移脑组织形成隧道后再置入内镜工作通道。工作通道的直径可依据脑组织的顺应性而呈现变化。
九、内镜冲水技术
出入量平衡:冲水很重要一点是保持出入量平衡,以免颅内压增高导致脑组织自骨窗膨出(Ⅱa类推荐,B级证据);
止血功能:冲水能够保持术野清晰,也有助于帮助寻找出血点。对于脑室内出血可采取持续适当压力的冲水方式止血(Ⅱa类推荐,B级证据);
冲洗液:37℃人工脑脊液、林格液或生理盐水(Ⅱa类推荐,C级证据)。
十、围手术期管理
HICH是长期高血压病导致全身疾病的局部反应。当长期高血压病累及脑部血管时易导致出血性卒中。所以HICH患者明确诊断后应立即安排进入卒中单元或神经重症监护病房。给予生命监测、心电监护、氧气吸入、控制血压、降低颅内压、保护胃粘膜、维持电解质平衡等对症治疗。
1.血压管理:收缩压在150~220mmHg和无急性降压治疗禁忌证的脑出血患者,急性期收缩压降至140mmHg是安全的(Ⅰ类推荐,A级证据);收缩压>220mmHg时,在持续血压监测下积极降压是合理的。为了防止过度降压导致脑灌注压不足,可在入院时高血压基础上每日降压15%~20%,分阶梯式降压(Ⅱa类推荐,B级证据)。躁动是脑出血患者外周血压和颅内压升高以及影响降压治疗效果的重要因素,应积极寻找躁动原因,及时给予处理。在确保呼吸道通畅的前提下,可适当给予镇静治疗,有助于降压达标(Ⅱa类推荐,C级证据)。
2.血糖管理:脑出血患者应激反应会导致血糖会轻度升高。无论既往是否有糖尿病,脑出血入院时高血糖提示更高的病死率和更差的临床预后。过分严格控制血糖可能造成全身或脑组织低血糖事件增加,并可能增加死亡风险。目前,脑出血患者的最佳血糖值还未确定,应将血糖控制在合理范围内(Ⅰ类推荐,B级证据)。
3.癫痫防治:目前尚无足够证据支持预防性抗癫痫治疗。对于脑出血术后2~3个月再次发生的癫痫发作,建议按癫痫的常规治疗进行长期药物治疗(Ⅱa类推荐,B级证据)。
4.肺炎防治:HICH患者吞咽功能障碍和坠积性肺炎发生概率较高。美国心脏协会和美国卒中协会主张患者经口进食前必须进行吞咽障碍评估,以降低误吸性肺炎的发生率。另外,术后应给予雾化、拍背等治疗,加强气道管理促进痰液排出,预防坠积性肺炎发生(Ⅰ类推荐,A级证据)。
5.心脏疾病防治:HICH患者应立即给予心电图及心肌酶谱检查,评估心脏功能(Ⅰ类推荐,A级证据)。
6.预防深静脉血栓:卧床患者应注意预防深静脉血栓(Ⅰ级推荐,C级证据);如疑似患者可做D-二聚体检测及肢体多普勒超声检查(Ⅰ级推荐,C级证据);瘫痪患者入院后即应用气压泵装置,可预防深静脉血栓及相关栓塞事件(Ⅰ级推荐,A级证据);对易发生深静脉血栓的高危患者(排除凝血功能障碍所致的脑出血患者),血肿稳定后可考虑发病后1~4d皮下注射小剂量低分子肝素或普通肝素预防深静脉血栓,但应注意出血的风险(Ⅱ级推荐,B级证据)。
病例展示
一般信息:温某,男,50岁。
主诉:左侧肢体乏力伴言语不清4小时。
现病史:患者家属代诉4小时前患者起床时发现左侧肢体乏力,言语不清,伴呕吐胃内容物一次,遂拨打120送至我院,急诊查头颅CT提示“右侧基底节区脑出血,脑实质出血量约62ml”,急诊收入院治疗。患者近期无发热,无干咳,无嗅觉、味觉异常,无鼻塞、流涕,无咽痛,无结膜炎,无肌痛,无腹泻等症状。
个人史及既往史:有高血压病史3年,最高血压180mmHg+,规律服用降压药,具体不详,未规律监测血压情况,2019年因“脑出血”住院。
查体:神志昏睡状,GCS评分9分(E2V1M6),双瞳孔等圆等大,直径为3.0mm,左侧鼻唇沟变浅,左侧肢体肌力0级,右侧肢体肌力5级,左侧巴氏征阳性。
2022-03-19我院急诊头颅CT及CTA


诊断与治疗指征
诊断:
1.右侧基底节区脑出血;
2.高血压3级极高危组。
手术指征:
1. 患者神志昏睡,左侧肢体肌力0级,头颅CT提示右侧基底节脑出血约62ml,血肿高低混杂密度,内见液平面,血肿不稳定,头颅CTA排除颅内动脉瘤、血管畸形情况;
2. 未发现明显手术禁忌症,与患者家属沟通手术方式,患者家属选择行经额入路神经内镜辅助脑血肿清除手术治疗。
治疗计划及术前准备
治疗计划:
经额入路神经内镜辅助右侧基底节脑血肿清除术(备颅内压探头植入)。
术前准备:
麻醉方式:气管插管全麻;
用药准备:术前30min预防性使用抗生素、控制血压平稳。
关键点
术前划线定位,预测球囊导管置入深度、设定穿刺路径扩张穿刺通道,球囊扩张脑组织时动作轻柔,球囊排气充分。
控制锥形管牵开器摆动幅度,进退轻柔,止血充分。
术中情况






术后情况
术后第1天复查头颅CT,患者神志清,左侧肢体肌力0级,右侧肢体肌力5级。


1
病例分享
患者苏某,男,76岁,因“被发现意识不清2小时余”于2022-10-01入院。
我院2022-10-01颅脑CT及CTA


我院2022-10-01术后颅脑CT

2022-10-04颅脑CT

2022-10-14颅脑CT

2
病例分享
患者周某,男,69岁,因“被发现右侧肢体偏瘫伴失语3小时”2022-10-02入院。
查体:T:36.2℃;R:15次/分;P:53次/分;BP:155/101mmHg,清醒,GCS评分15分(E4V5M6),检查部分合作,失语,双瞳孔等圆等大,直径为2.5mm,对光反射存在,左侧肢体肌力、肌张力正常,右侧肢体肌力III级,肌张力升高,右侧巴氏征阳性。
诊断:1. 左侧基底节脑出血;2. 高血压1级(极高危组);3. 肺部感染。

2022-10-02术后头颅CT

2022-10-10头颅CT

3
病例分享
患者胡某,男,41岁,因“突发意识不清1小时余”于2022-10-27入院。
查体:T:36.5℃;R:22次/分;P:95次/分;BP:208/128mmHg。昏睡状,GCS评分8分(E2V1M5),刺痛睁眼,刺痛呻吟,刺痛定位准确。双侧瞳孔等圆等大,大小约2.5mm,对光反射迟钝。伸舌不配合,右侧肢体肌力1级,左侧肢体肌力4级,四肢肌张力正常,右侧巴氏征阳性。
检查:2022-10-27我院颅脑CT示:左侧基底节区脑出血,脑实质出血量约35ml,出血破入左侧脑室,中线结构向右侧移位。胸部CT示:左肺上叶前段及左肺下叶外基底段结节影,考虑炎性肉芽肿,左肺上叶下舌段慢性炎症。
诊断:1. 左侧基底节脑出血;2. 高血压1级(极高危组);3. 肺部感染。
2022-10-27头颅CT及CTA


2022-10-28颅脑CT

2022-10-31颅脑CT

4
病例分享
患者张某,女,52岁,因“突发意识不清、烦躁不安6小时。”于2022-10-29入院。
查体:T:35.8;R:20次/分;P:98次/分;BP:139/87mmHg,昏睡状,GCS评分9分(E2V2M4)刺痛睁眼,言语含糊不清,刺痛肢体回缩,双侧瞳孔等大等圆,直径约3mm,对光反射存在,四肢肌张力正常,四肢肌力查体未能配合。
检查:2022-10-29我院头颅CT:左侧基底节脑出血,脑实质出血量约47ml,出血破入左侧脑室。
术前诊断:1. 左侧基底节出血破入脑室;2. 高血压3级极高危组。
2022-10-29头颅CT及CTA


2022-10-29头颅CT

2022-11-28头颅CT

5
病例分享
患者廖某,男,44岁,因“呼之不应7小时”于2022-11-01入院。
查体:T:36℃;R:22次/分;P:101次/分;BP:204/133mmHg。中度昏迷状,GCS评分5分(E1V1M3)刺痛无睁眼,无应答,双侧瞳孔等圆等大,大小约1.5mm,对光反射迟钝,四肢肌张力正常,刺痛下四肢可见回缩,双侧巴氏征阳性。
检查:2022-11-01我院头颅CT示:右侧小脑脑出血,脑实质出血量约21ml,少量蛛网膜下腔出血。胸部CT示:右肺中叶内侧段、下叶、左肺上叶下舌段、下叶后基底段感染。
诊断:1. 右侧小脑出血;2. 梗阻性脑积水;3. 少量蛛网膜下出血;4. 高血压病3级(极高危);5. 肺部感染。
2022-11-01头颅CT及CTA


2022-11-01术后头颅CT


2022-11-05头颅CT

2022-11-17头颅CT


6
病例分享
患者陈某,女,77岁,因“突发不省人事1小时。”于2022-11-05入院。
查体:T:36.5℃;R:19次/分;P:70次/分;BP:175/103mmHg,神志中度昏迷,GCS评分1+1+3分,刺痛无睁眼,无对答,刺痛肢体稍有回缩,双侧瞳孔不等大,右侧瞳孔直径约5.0mm,左侧瞳孔直径约2.5mm,四肢肌力无法配合检查,肌张力正常,左侧巴氏征阳性。
检查:2022-11-05颅脑:右侧基底节脑出血,脑实质出血量约108ml,出血破入脑室系统,中线结构向左侧移位。
诊断:1. 右侧颞叶基底节大量出血;2. 脑疝形成;3. 高血压3级很高危组。
2022-11-05

2022-11-05急诊头颅CT

2022-11-06术后头颅CT

2022-11-12头颅CT

2022-11-21头颅CT

7
病例分享
患者冯某,男,58岁,因“突发左侧肢体无力加重伴意识不清1小时”于2022-11-16入院。
查体:T:36.6℃;R:18次/分;P:82次/分;BP:160/100mmHg,神志浅昏迷,GCS评分2+2+5分,刺痛可睁眼,仅能发音,双瞳孔等圆等大,直径为2.5mm,对光反射迟钝,四肢肌力检查不合作,右侧肢体刺痛能定位,左侧肢体刺痛无反应。
2022-11-16我院颅脑CT示:右侧基底节脑出血,脑实质出血量约60ml,中线结构向左移位约7mm;蛛网膜下腔出血。CTA提示:考虑右侧基底节区动静脉畸形伴出血。
诊断:1. 右侧基底节动静脉畸形破裂出血?2. 蛛网膜下腔出血;3. 高血压病3级(极高危)。
2022-11-16颅脑CT头颅CTA


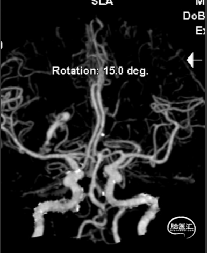
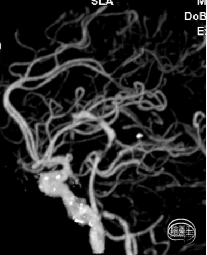
2022-11-16DSA
2022-11-16术后颅脑CT


2022-11-25颅脑CT


作者简介
巨清 主任医师
广州市番禺区第二人民医院
广州市番禺区第二人民医院神经医学科,学科带头人,科主任,主任医师
中华医学会神经外科分会会员
中国急诊医学神经急诊分会委员
世界华人医师协会、世界华人神经外科协会颅脑创伤专业委员会委员
广东省基层医药学会神经外科专业委员会委员
广东省医学会神经介入学分会委员
广东省医师协会神经介入医师分会第二届委员
广东省中西医结合学会卒中专业委员会委员
广东省基层医药脑血管病介入专委会委员
广东省基层药学会脑出血专委会委员
广州市番禺区脑卒中治疗质量控制中心专家委员会副主任委员
广州市番禺区医学会卒中分会副主任委员
从事神经外科工作二十余年,每年完成神经系统各类疾病手术数百例次;2006年始开展脑动脉瘤(前循环)开颅夹闭术,每年近百例次夹闭经验,同一切口下颅内多发或双侧动脉瘤(前循环)夹闭积累了丰富的临床经验;在Tubridge血流导向密网支架规范操作与临床应用作出杰出贡献,特被聘请为“Tubridge技术专家”;神经系统肿瘤、脊髓肿瘤显微切除术累计数百例次、熟练掌握经鼻蝶入路神经内镜下垂体瘤切除术;三叉神经痛、面肌痉挛、舌咽神经痛行微血管减压术累积上百例次;各类各型高血压脑出血:小骨窗清除血肿术、经侧裂岛叶清除血肿术、软通道穿刺抽吸引流血肿术、神经内镜下清除血肿术等数百例次;救治各类颅脑损伤、重型颅脑损伤手术数百例次;近两年开展了大量缺血性脑血管病:颈动脉狭窄支架植入术、颈动脉内膜剥脱术、颅内动脉狭窄球囊扩张血管成形+支架植入血管成形术、颅内动脉狭窄药物洗脱支架植入术、椎动脉药物涂层支架植入术、静脉溶栓、动脉取栓静脉取栓术等手术。熟练掌握神经介入、神经显微镜、神经内镜等技术
广州市番禺区第二人民医院科室介绍:

神经医学科:
广州市番禺区第二人民医院神经医学科系我院重点临床科室,分为神经外科、神经内科、神经介入、神经康复等专业组。现有医护人员25名,其中高级职称3名,中级职称4名,具有硕士以上学历6名。承担着辖区颅脑创伤、缺血及出血性脑血管病、颅脑及脊髓肿瘤、头痛、头晕、失眠、痴呆、中枢神经系统感染、多发性硬化、癫痫、帕金森病、重症肌无力、外周神经病变等各类神经内、外科常见病、多发病的临床诊疗,科研教学以及急、危、重症病人的救治工作。依托卒中中心神经内、外科的技术支持,开展神经康复早期治疗、恢复期治疗、重症康复治疗等业务,并以中西医结合为契机深挖中医康复潜能。科室与多名省内高等学府或高校教授及顶级三甲医院专家长期合作及技术交流。让患者在家门口享受最先进的治疗。
神经医学科专业技术力量雄厚,专业医疗设备先进,配备百级层流手术室一间、配有Pentro 900手术显微镜一台(双荧光)、GE一IGS330数字平板血管造影机一台、高压氧舱一间、德国Storz神经内镜一台、颅内压监护仪4台、蛇牌电动开颅系统一台、神经外科专用手术床、手术头架两套等高端先进设备。
设置神经重症监护病房,为亚低温层流病房,配有多参数监护仪、亚低温治疗仪、微量注射泵及呼吸机等先进医疗设备。
声明:脑医汇旗下神外资讯、神介资讯、神内资讯、脑医咨询、Ai Brain 所发表内容之知识产权为脑医汇及主办方、原作者等相关权利人所有。







