Anatomy of the pituitary region
垂体区域解剖
垂体区域的特点是一个提供独特的多样性的基本功能的特殊的重要的解剖结构聚集。垂体是调节大量激素轴和周围内分泌器官的主要腺体。下丘脑是自主神经系统的中枢。颈内动脉与垂体走行很近,对脑灌注至关重要。横贯垂体区域的神经结构具有重要的眼科和神经功能。垂体瘤可危及鞍区和鞍周解剖结构相关的功能,而解剖学知识是垂体瘤手术切除的基础。解剖结构决定手术方式和手术风险。这一章描述了垂体区域的解剖,重点是与经蝶窦垂体手术相关的解剖结构。

引言
垂体区域的特点是提供独特的多样性基本功能(serve a unique diversity of essential functions)的重要解剖结构的特殊聚集(an exceptional aggregation of important anatomical structures)。垂体是调节激素轴和周围内分泌器官过量的主要腺体(the master gland that regulates a plethora of hormone axes and peripheral endocrine organs)。下丘脑是自主神经系统的关键中枢(The hypothalamus is the pivotal center for the autonomic nervous system.)。走行靠近垂体腺的颈内动脉对脑部灌注至关重要(The internalcarotid artery which courses in close proximity to the pituitary gland is vital for cerebral perfusion)。横贯垂体区域的神经结构具有重要的眼科和神经系统功能(The nerval structures that transverse the pituitary region serve important ophthalmological and neurological functions)。垂体和下丘脑是深部结构。将豌豆大小的垂体腺与拇指甲大小的下丘脑进行比较,就可以看出它们的微小(Comparison of the pituitary gland with the size of a pea and of the hypothalamus with the size of a thumbnail illustrates their minuteness)。这使得它们的解剖学和微观解剖学的复杂性更加惊人(This makes their anatomical and microanatomicalcomplexity all the more astonishing.)。
本章介绍了有关垂体腺和下丘脑的解剖学知识,并描述了相关的鞍旁结构,重点是海绵窦(CS)、颈内动脉(ICA)和颅神经(CN) I-VI。此外,还描述了典型的外科标志和解剖学特性(typical surgical landmarks and anatomical peculiarities)。第一次通过经蝶入路切除垂体腺瘤是基于解剖学研究,由Schloffer在1907年完成。从那时起,解剖学研究一直是进一步发展垂体外科入路的先决条件。随着扩大经蝶窦入路和经颅入路应用于鞍周结构的增加,手术解剖的重要性大大增加。由于重要结构的多样性和手术视野小(the variety of important structures and the small field of surgery),对解剖学和解剖学变异的认识是必不可少的,以减少手术风险和严重的并发症。
经鼻蝶入路对于切除鞍周病变具有特殊的重要性。关于主要的经蝶入路,鼻、副鼻窦(特别考虑到蝶窦)和蝶骨的解剖也是本章的重点。
鼻腔
鼻骨由不同的骨骼组成,包括鼻骨(the nasal bone)、筛骨(ethmoid bone)、腭骨(palatine bone)、蝶骨(sphenoid bone)、上颌骨(maxilla)、犁骨(vomer)和下鼻甲(inferior nasal concha)。上鼻甲和中鼻甲是筛骨的一部分(The superior and middle conchae are part of the ethmoid bone)。鼻中隔(nasal septum)将鼻子分成两个主要的腔,由软骨性的前部和骨性的后部组成(is composed of a cartilaginous anterior part and an osseous posterior part.)。筛骨的垂直板(The perpendicular plate of the ethmoid bone)、梨骨(the vomer)、上颌骨的鼻嵴(the nasal crest of the maxilla)、腭骨的鼻嵴(the nasal crest of the palatine bone)和蝶窦嵴(the sphenoidal crest)构成骨性鼻中隔(the bony nasal septum)。鼻中隔通常约2毫米厚。鼻中隔偏曲(septal deviation)是一种常见的鼻畸形,它可以是先天性的,也可以在鼻外伤后出现,并可影响鼻呼吸。目前使用的分类系统将偏曲分为C型或逆向C型偏曲以及S型或逆向S型偏曲。
鼻腔的整个表面衬有粘膜,使空气变暖变湿。粘膜由呼吸纤毛上皮组成,通过粘液分泌和粘液纤毛(mucus secretion and mucociliary clearance)清除,发挥非特异性防御污染的作用。嗅粘膜位于鼻腔顶部,包含来自嗅神经的精细嗅纤维。鼻的血供由鼻筛动脉(the ethmoidal arteries)(眼动脉的分支branches of the ophthalmic artery)提供,背侧由鼻后动脉和蝶腭动脉的后鼻中隔鼻分支(dorsally by the posterior nasal arteries and the posterior septal nasal branches from the sphenopalatine artery)提供。鼻中隔的前下段(The anterior inferior part of the nasal septum)包含Kiesselbach丛,这是颈内动脉和颈外动脉分支的动脉吻合,是常见的鼻衄(epistaxis)部位。
鼻的中心骨结构是筛骨(the ethmoid bone)(图1)。筛骨板构成筛骨顶和前颅窝中线的一部分(The cribriform plate constitutes the roof of the ethmoid and the segment in the midline of the anterior cranial fossa)。从颅内角度看,嗅球位于筛板的纵槽(longitudinal grooves of the cribriform plate)中。鸡冠是筛状板的颅内中线嵴,大脑镰附着于此(图2)。在水平筛状板下方,筛骨与其垂直板(筛骨垂直板)在中线汇入鼻中隔。在鼻中隔外侧,筛骨通向上鼻甲和中鼻甲(图1和3)。与下鼻甲一起,筛骨将鼻道分为三个气道(上、中、下鼻道(superior, middle, and inferior nasal meatus)(图4)。鼻甲效应是指吸入的空气在大面积的鼻粘膜周围流动,增强了鼻粘膜的温暖和湿润。后鼻孔(The choanaes)位于鼻腔的背基末端(dorsobasal end),是连接鼻和咽的开口(connect the nose with the pharynx)(图4)。
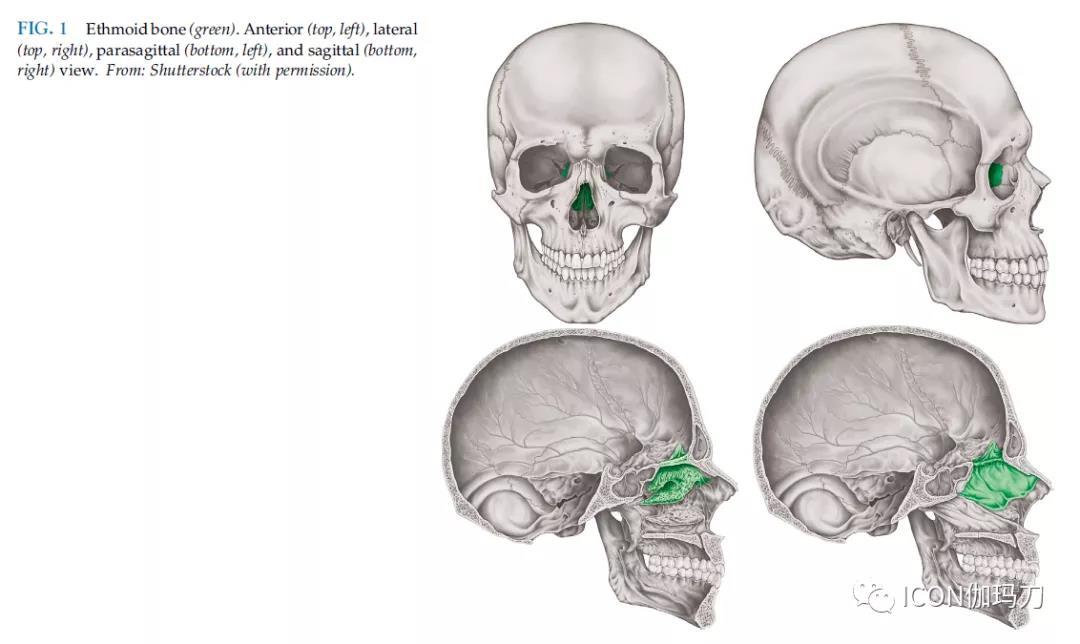
图1筛骨(绿色).前面观(上,左),侧面观(上,右),旁矢状面观(下,左)和矢状面观(下,右)。
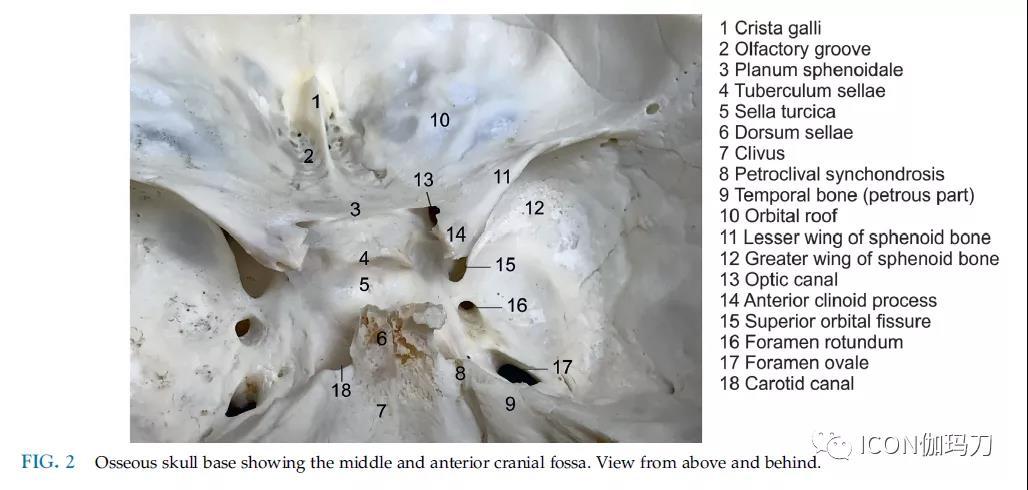
图2骨性颅底显示中颅窝和前颅窝.上面观和后面观。
(1.鸡冠;2.溴沟;3.蝶骨平台;4鞍结节;5.蝶鞍;6鞍背;7.斜坡;8.岩斜联合;9.颞骨(岩部);10.眶顶;11.蝶骨小翼;12.蝶骨大翼;13视神经管;14.前床突;15.眶上裂;16.圆孔;17.卵圆孔;18.颈动脉管。

图3.主鼻腔和蝶骨的骨结构。鼻腔右侧壁左侧观。
(1. 下鼻甲;2.中鼻甲;3.上鼻甲;4.蝶窦;5.蝶窦中隔;6蝶骨平台;7.鞍结节;8.蝶鞍;9.上斜坡(鞍背);10.中斜坡;11.下斜坡;12.鸡冠;13.鼻前棘;14.硬腭)
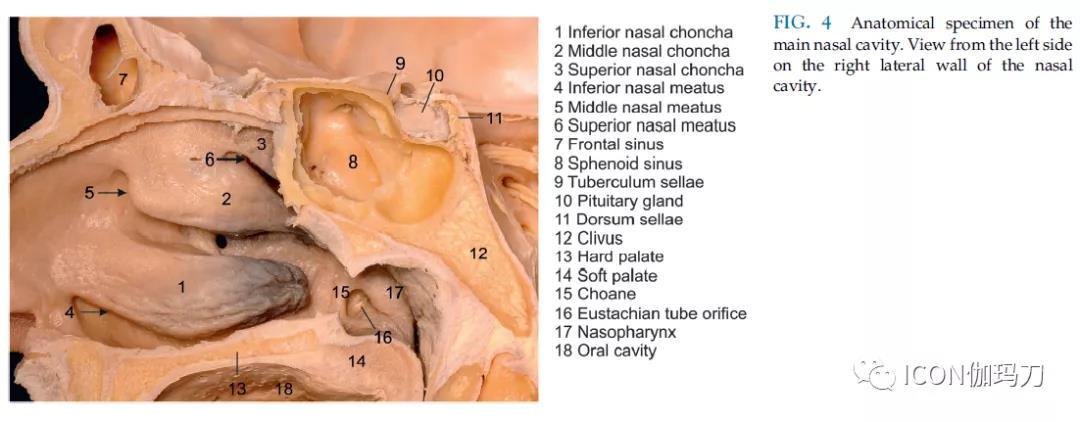
图4.主鼻腔解剖标本。鼻腔右侧壁左侧观。
(1.下鼻甲;2.中鼻甲;3.上鼻甲;4.下鼻道;5.中鼻道;6.上鼻道;7.额窦;8.蝶窦;9.鞍结节;10.垂体腺;11.鞍背;12.斜坡;13.硬腭;14.软腭;15.后鼻孔;16.咽鼓管;17.鼻咽;18.口腔)
鼻甲的解剖变异是泡状鼻甲(conchae bullosa),它是包含在鼻甲内的含有气体的腔隙(pneumatized cavities),主要在中鼻甲中发现。一个非典型的鼻甲,其凸面朝向侧面,称为中鼻甲反向弯曲(paradoxical turbinate)。
中鼻甲是经蝶手术最重要的手术标志之一。蝶窦开口(The sphenoid ostium)通常位于中鼻甲下缘上方沿鼻后壁约1cm处(1cm above the inferior edge of the middle concha along the posterior nasal wall)。蝶窦开口与中线距离在0.2 到 5.3mm之间。
在颅底,筛骨与额骨相连,在侧面形成眶顶,并在前方包围额窦(the ethmoid bone articulates with the frontal bone which forms the orbital roof laterally and encloses the frontal sinus anteriorly)。在下部,筛骨与上颌骨和腭骨相连,将鼻腔和口腔分开(the ethmoid bone articulates with the maxilla and palatine bone, which separate the nasal cavities from the oral cavity)。在后面,筛骨与蝶骨相连(the ethmoid bone adjoins the sphenoid bone)。
副鼻窦
副鼻窦是与主鼻腔相邻并连接的一对充满空气的腔(Paranasal sinuses are pairs of air-filled cavities adjacent and connected to the main nasal cavities)。副鼻窦也有呼吸道上皮。他们的主要目标是使面骨气化,以减轻颅骨的重量。副鼻窦包括额窦、蝶窦、上颌窦和筛窦气房(也称筛窦)(The paranasal sinuses consist of the frontal sinus, the sphenoid sinus, the maxillary sinus, and the ethmoidal air cells (also called ethmoid sinuses)。
额窦
额窦位于眶前上方,嵌于额骨内(图4)。额窦很少对称,分隔额窦的鼻中隔可偏离中线。额窦的大小变化很大。
上颌窦
上颌窦是最大的副鼻窦,位于眶下和鼻子外侧的上颌。
筛骨的气房
筛骨气房(或筛窦)分为前组和后组。前组位于中鼻甲和眶内侧壁之间。前组的解剖学特点,Haller细胞(眶下筛骨气房)存在于4% - 45%的人。它们位于眶底内侧。识别Haller气房是重要的,以防止在内镜手术中疏忽开放眼眶。后部筛骨气房靠近蝶窦。解剖学上的变体是Onodi气房,它是一种延伸到蝶窦外侧和上方的蝶筛气房。其发生率范围从7%到12%。其临床意义,特别是在手术中,是由于直接接近视神经(CN II),它可以位于附近,甚至通过Onodi气房。如图5所示。扩大的Onodi气房有手术损伤颈内动脉(ICA)的风险,ICA可能会向一侧和气房背面移动。另一种解剖学变异称为筛骨泡上汽室(the suprabullar cell),是筛骨泡(前部筛骨气房中最大的)上方的含有空气的间隙。一般情况下,筛骨泡顶(the roof of the ethmoid bulla)直接为额底(the frontobasis)。筛骨气房的侧壁是眶板(the orbital lamina),眶板是眶内侧壁的一部分。由于眶板薄如纸,故称为纸板筛骨(the lamina papyracea)(图1)。
副鼻窦的通气是通过与主鼻腔的连接来实现的。蝶窦(通过蝶窦口the sphenoid ostia)和后部筛骨气房(the posterior ethmoidal air cells)向位于上鼻甲后方和上方的蝶筛隐窝(the sphenoethmoidal recess)开放。
筛骨漏斗(The ethmoidal infundibulum)位于中鼻甲下方,是钩突和筛骨泡之间的裂隙(a cleft between the uncinate process and the ethmoid bulla)。
额窦的额鼻导管(The frontonasal duct of the frontal sinus)、上颌窦的半月裂孔(the semilunar hiatus of the maxillary sinus)和前部筛骨气房在筛骨漏斗处进入鼻腔(the anterior ethmoid air cells open into the nasal cavities at the ethmoidal infundibulum)。连接泪囊和鼻腔的鼻泪管,其末端位于下鼻甲下方(he nasolacrimal duct, which connects the lacrimal sac with the nasal cavity, ends under the inferior concha)。
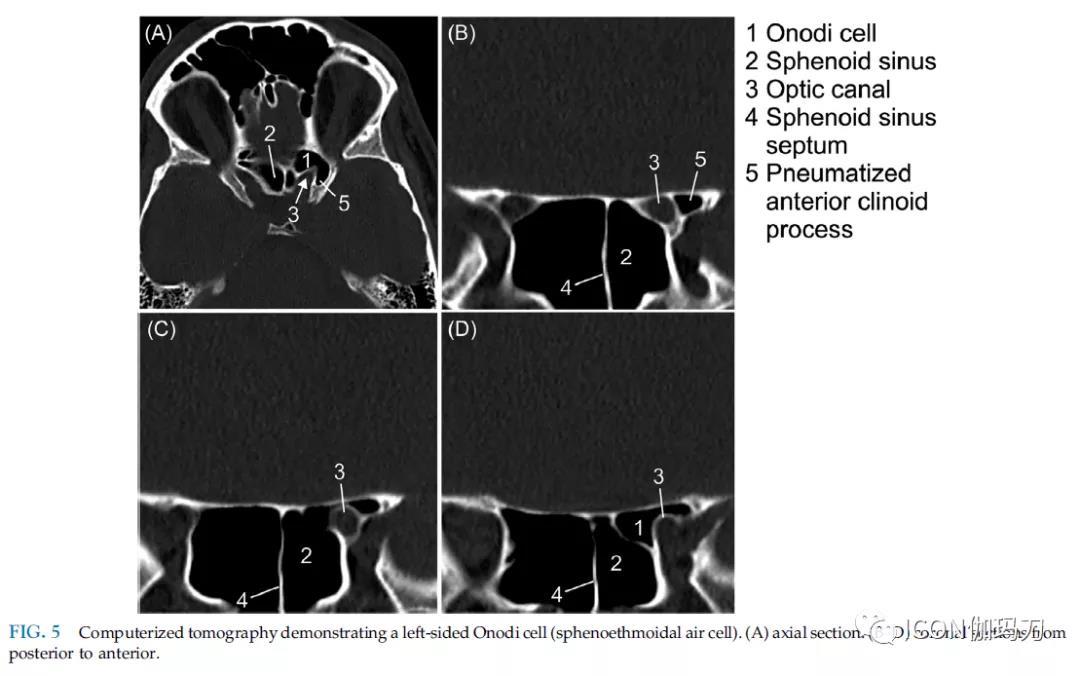
图5计算机断层扫描显示左侧Onodi气房(蝶筛隐窝气房).(A)轴向剖面。(B-D)冠状面从后到前。
(1.Onodi 气房;2蝶骨气房;3.视神经管;4,蝶窦中隔;5.气化的前床突)
蝶窦
蝶窦包含在蝶骨内。它将垂体与鼻腔分开(图3,4,和6)。双侧重要的神经血管结构邻近蝶窦,包括海绵窦、颈内动脉(ICA)和颅神经II、III、IV、V和VI。蝶窦是先天性的。它在儿童早期气化不良,并在青春期达到其全部程度。蝶窦周围的蝶骨最厚的部位在鞍结节和斜坡,最薄的部位在鞍底。从蝶窦开口到最近的鞍部测量,蝶窦的范围在12 - 23mm之间(平均17.1mm)。气化程度分为甲介型、鞍前型和蝶鞍型(conchal, spansellar, and sellar types)。甲介型多见于儿童。在这种类型中,只有鼻窦最前面的区域被气化,蝶鞍和鼻窦之间的骨厚度至少为10mm。

图6蝶骨(黄色).旁矢状面(上,左),侧面(上,右),前面(下,左),下面(下,中),后面(下,右)视图。
在鞍前型中,蝶鞍底较薄,但蝶窦没有延伸出垂直于鞍结节的平面。11%-24%的患者为鞍前型。蝶鞍型蝶窦全气化,蝶鞍底薄且清晰可见。它是最常见的一种,发生率在76%到86%之间。
双侧蝶窦被中隔分开。腔体大小不一,中隔并不总是居中。经常发现有几个小的或大的隔。通常,主隔由前向后直走,而小隔可向各个方向生长,并可水平走行。Renn等人描述了68%的患者中存在一个主隔,4%的患者中存在两个主隔。在46%的患者中,主隔位于中线,其余患者的侧移最大可达8mm。18%的患者没有中隔。垂体外科医生必须意识到隔经常插入鞍后颈动脉突起处(inserts at the retrosellar carotid protuberance)。中隔的位置是外科手术的重要指引(The location of the septum is an important guide in the context of a surgical procedure)。对中隔术前影像中的描绘和在术野中找回提供了一个很好的术中定位。
在中线,蝶窦内由前向后可见蝶平面、鞍结节、蝶鞍和斜坡(the planum sphenoidale, the tuberculum sellae, the sella, and the clivus)。蝶窦壁有各种由邻近结构引起的隆突,是经蝶手术的重要解剖标志。通常,这些隆突只被一层很薄的骨壳覆盖(these bulges are only covered by a very thin shell of bone)。视神经是横向的(The optic nerve is lateral),高于两侧蝶窦(superior to the sphenoid sinus on both sides)并创建视神经管隆突(the optic protuberance)(图7),Fujii等人描述在78%的患者视神经管隆起的骨层厚度不超过0.5毫米,4%的患者没有骨骼,直接与视神经处于窦粘膜下(have no bone with the optic nerve lying directly under the sinus mucosa)。在颈动脉隆起处,Renn等人报道,30%的患者骨厚度≧1mm, 66%的患者的骨厚度<1mm,而4%的患者没有骨将颈内动脉(ICA)与蝶窦分开。颈动脉隆突的程度取决于蝶窦的气化程度。隆突的三个部分被描述:鞍后,鞍下和鞍前(retrosellar, infrasellar, and spansellar)。如果三者都存在,则ICA的整个行径就会变得可见。视神经和鞍前颈内动脉(ICA)隆突形成外侧视神经颈动脉隐窝(the lateral opticocarotid recess)(图7),这是定位这两个结构的重要外侧标志,并在蝶窦气化良好的情况下,标志着视神经进入视神经管的高度。由于(三叉神经第二支)上颌神经(CN V2)被厚度≦0.5mm的蝶骨骨壳覆盖,也可能存在侧突(lateral bulges),但在鞍前型蝶窦中不存在侧突。
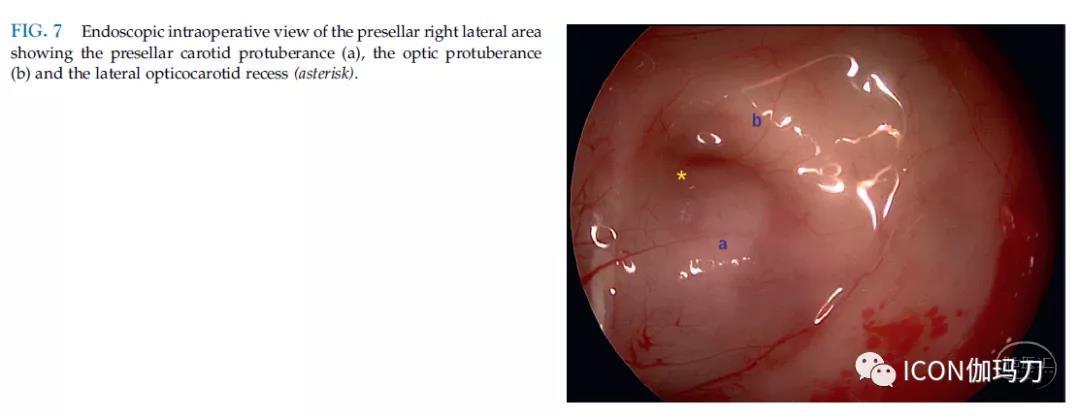
图7鞍前型右外侧区域的内镜术中视图.显示鞍前颈动脉隆突(a)、视神经管隆突(b)和外侧视神经颈动脉隐窝(星号)。
游离视神经和颈内动脉(ICA),厚蝶鞍和缺乏作为定位标志的中隔(Free-lying optic nerves and ICA, a thick sella, and the lack of a septum as a landmark for orientation),使经蝶窦手术更加困难。在这些手术过程中应特别小心,特别是当器械被带入蝶窦时,因为侧壁骨折也可能导致颅神经II-VI或ICA的损伤,从而导致相应的神经功能障碍。
颅底
颅骨是包围大脑的骨质保护物。大脑基于颅底,由颅顶覆盖(The brain rests on the skull base and is roofed by the calvaria.)。颅底由额骨、筛骨、蝶骨、颞骨、枕骨组成,一般分为前颅窝、中颅窝和后颅窝。颅神经和脊髓通过颅底的孔和开口(via foramina and apertures in the skull base)离开颅内空间,使大脑和周围神经之间的神经通信成为可能。表1列出了最相关的孔结构,这些孔结构通过或占据了鞍旁区域。图2显示鞍旁前骨颅底及其孔的解剖结构(the anatomy of the perisellar osseous skull base with its foramina)。
蝶骨
蝶骨是一种蝶形的中颅底的未配对复合骨(an unpaired complex bone of the middle skull base in the shape of a butterfly)(图8)。从前到后,中央体包括蝶骨平面、交叉沟、鞍结节、蝶鞍、鞍背、和上斜坡(the planum sphenoidale, the chiasmatic groove, the tuberculum sellae, the sella turcica, the dorsum sellae, and the upper clivus)(图2)。交叉沟是与视交叉位置相对应的凹陷。蝶骨是眶和中窝的一部分。在后面,它与枕骨相连蝶骨包含各种孔和开口,将中颅窝的颅内区域连接到眼眶(视神经管和眶上裂)和颅底以下的颅外间隙(圆孔、卵圆孔、棘孔、颈动脉管[foramen rotundum, foramen ovale, foramen spinosum, carotid canal])(表1;图1)。
双侧小翼起源于蝶骨体前部双侧大翼起源于蝶体侧面。双侧翼突及其外侧和内侧板起源于身体的外侧和下侧,并垂直延伸(The bilateral pterygoid process, with its lateral and medial plate, originates from the lateral and inferior side of the body and has a perpendicular extension)(图6和8)。
蝶鞍(The sella turcica),字面上是指“土耳其鞍(Turkish saddle)”,位于中颅窝的中心,是蝶骨上的一个鞍形凹陷,垂体腺位于此(图2-4)。它的名字来源于骨解剖的相似性和土耳其人(Turks)的蝶鞍。蝶鞍测量深度为5-13毫米(鞍结节与鞍背之间距离地面和连接),(前后)长度7-17mm,宽度9-18mm。蝶鞍的薄层便于手术通过蝶窦入路。在尸体研究中,70%-88%的患者的鞍底厚度为≦1mm,40%的患者鞍底厚度≦0.5mm。在个别患者中,发现由于极薄的骨导致鞍底骨性不连续。在儿童中,由于蝶窦未完全气化,蝶鞍底较厚。另一项研究表明蝶鞍底的厚度取决于蝶窦的气化类型。鞍前型骨(0.3- 1.5mm)比蝶鞍型骨厚(0.1-0.7mm)。
表1前.中颅窝的相关孔及横跨结构
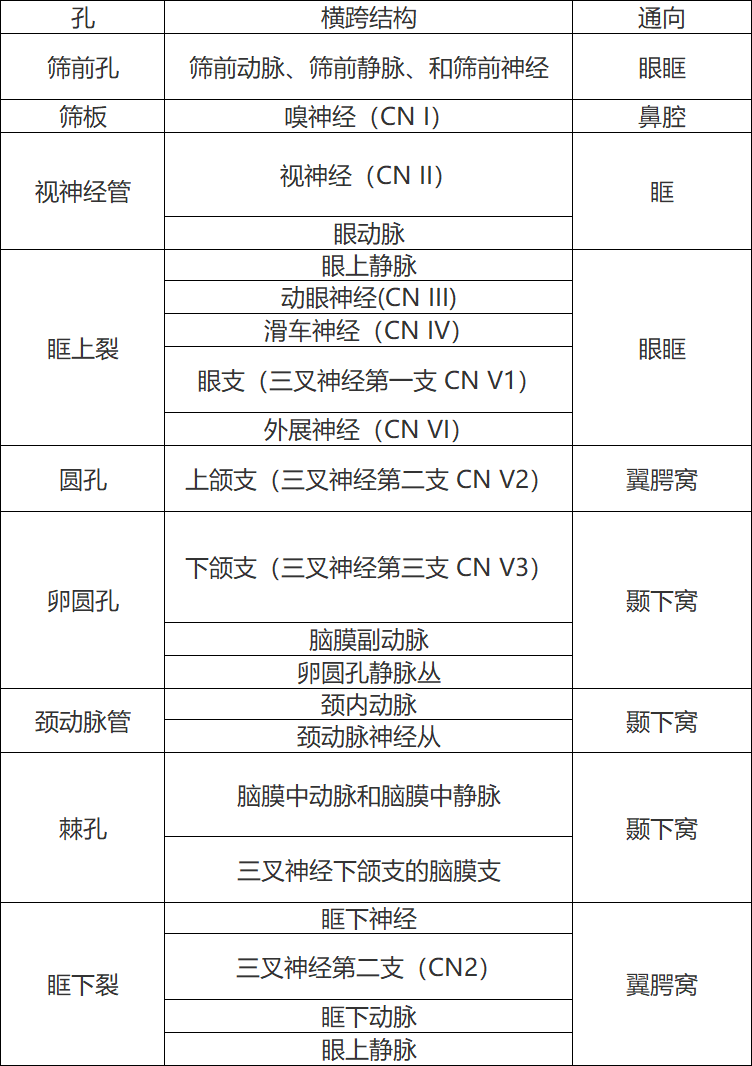
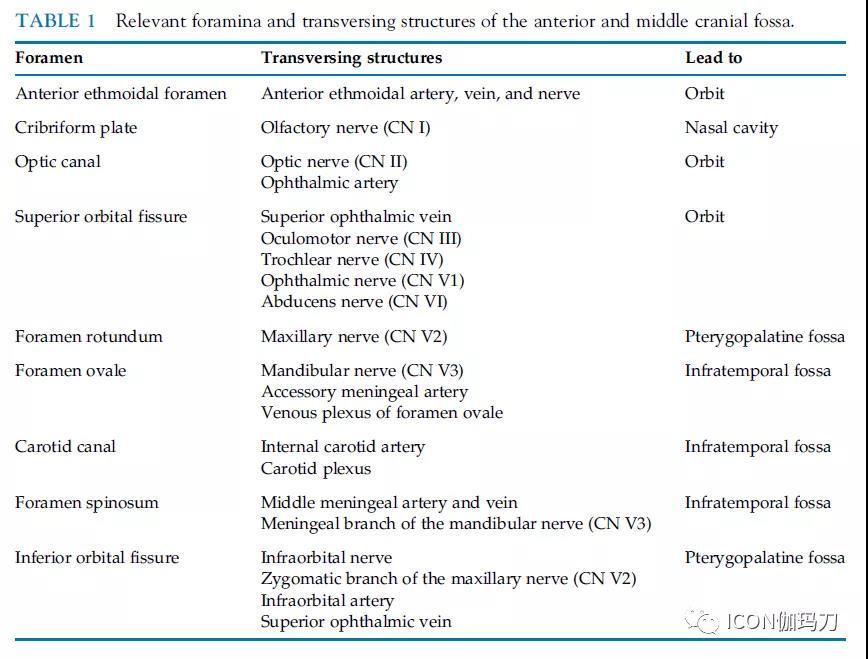

图8蝶骨(前面观)。
(1. 蝶骨体;2.小翼;3.大翼;4a.中平面;4b.外侧平面;5.眶上裂;6.圆孔)
下丘脑
下丘脑是间脑前部下部的一个小区域,重量约为5g。它位于丘脑的下方和前方,包含在和第三脑室侧壁和底部(图9)。
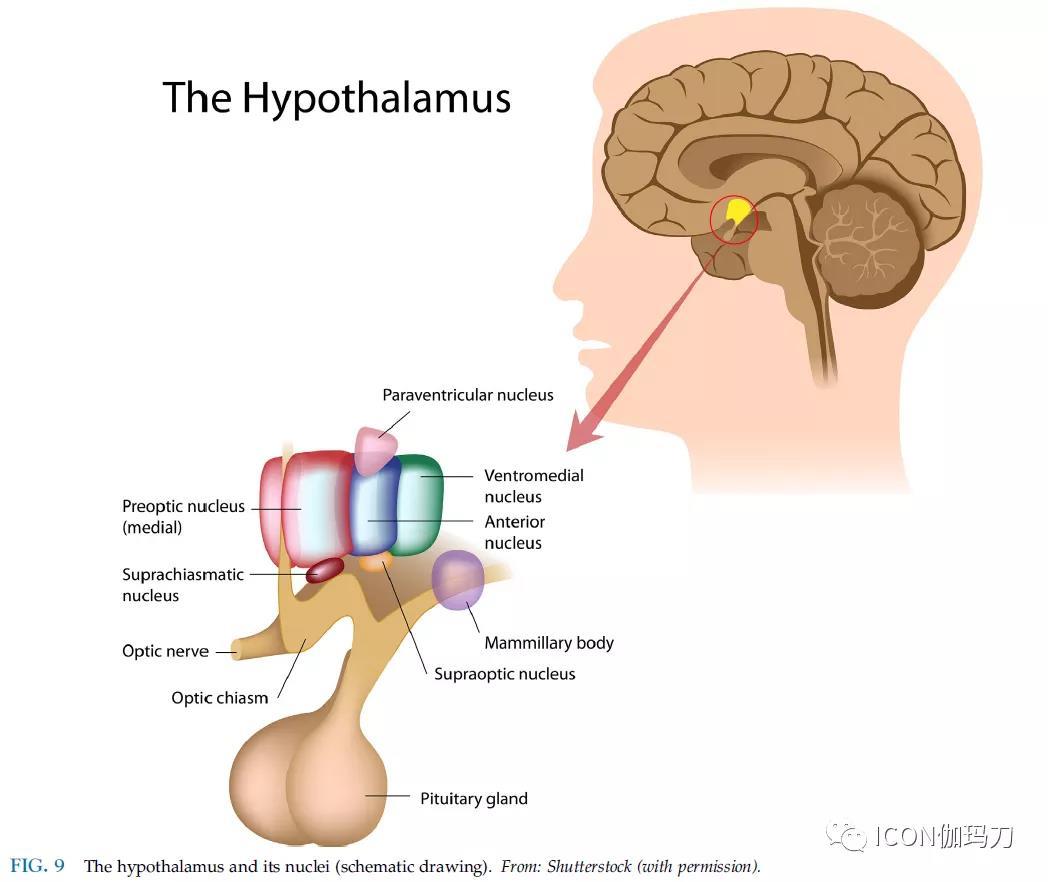
图9下丘脑及其核团(示意图)。
(Paraventricular nucleus:室旁核;Preoptio nucleus,medial:视前核,中部;Suprachiasmatic nucleus,视交叉上核;optic nerve,视神经;optic chiasm,视交叉;Ventromedial nucleus,腹正中核;Anterior nucleus,前核;mammillary body,乳头体;Supraoptic nucleus,视上核)
向前,下丘脑不超过前连合(Anteriorly, it does not extend beyond the anterior commissure)。向后,下丘脑由下丘脑沟与丘脑分开。
下丘脑包含独特的核聚集和神经连接,控制着各种重要功能(图9)。它是自主神经系统的主要中心,负责睡眠和觉醒、食欲、口渴、渗透压平衡、体温调节、压力调节和心血管调节。它与情绪和情感行为有关。下丘脑回路和核团在热量平衡中起着关键作用。Harvey Cushing将下丘脑描述为原始存在的、营养的、情感的和生殖的主要源泉(very main-spring of primitive existence: vegetative, emotional and reproductive)。下丘脑控制荷尔蒙的调节,并控制垂体腺的激素释放。
下丘脑从前部到后部可分为三个主要区域:前部(视上部)、中部(结节部)和后部(乳头体部)[the anterior (supraoptic), the middle (tuberal), and the posterior (mammillary) regions]。
前部包括视上核和室旁核(the supraoptic nucleus and the paraventricular nucleus)等。这些核合抗利尿激素和催产素,它们在轴突中运输,形成视上垂体和室旁垂体束,沿着垂体柄进入垂体后叶(神经垂体)。
垂体前叶的激素分泌受下丘脑释放和抑制激素的控制。这些激素在下丘脑核中合成,并通过轴突运输到位于第三脑室底部漏斗后方和上方的正中隆起。漏斗部是垂体柄的上部,在解剖学上是下丘脑的漏斗形延伸。(“漏斗部”有时也被用作垂体柄的同义词)。在正中隆起处,释放和抑制激素被释放到垂体门脉系统,门脉系统沿垂体柄向垂体前叶内分泌靶细胞输送激素。垂体门脉系统由静脉丛组成,接受来自垂体上动脉的动脉供应(图10)。
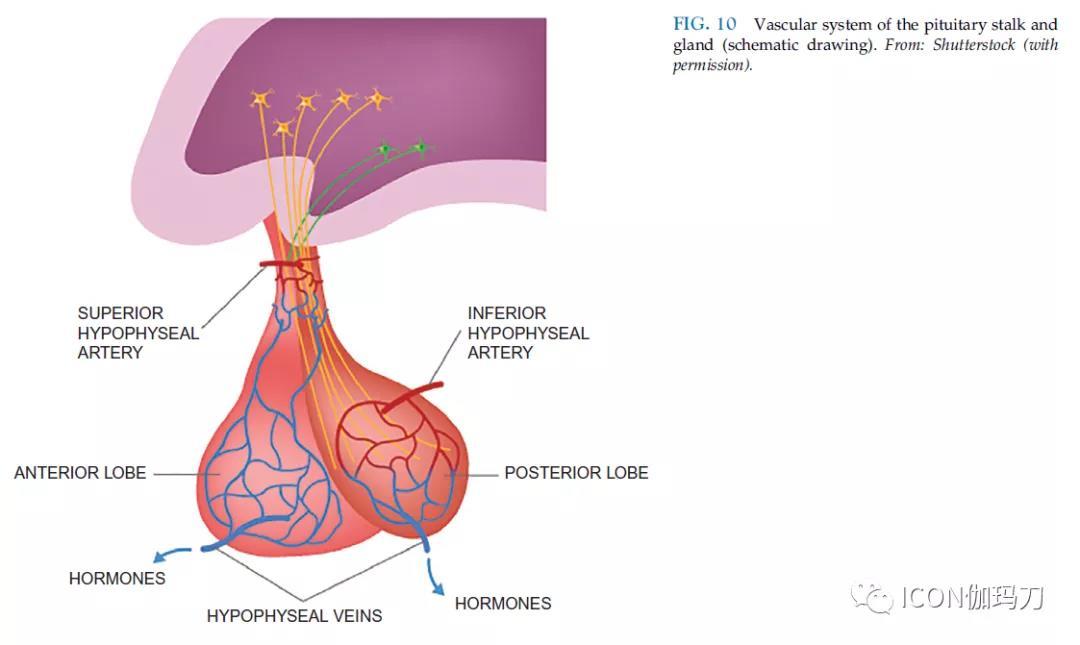
图10.垂体柄和垂体腺的血管系统(示意图)。
促肾上腺皮质激素释放激素在室旁核的微小细胞神经元合成,促甲状腺激素释放激素在视前区和室旁核合成,促性腺激素释放激素在视前区和弓状核合成,和生长激素释放激素在弓状核和腹内侧核合成。抑制激素生长抑素是在弓状核和室旁核合成。负责抑制泌乳素分泌的神经递质多巴胺在弓状核合成。
下丘脑前部的视交叉上核直接与视网膜相连,通过光感知接收有关白天和黑夜的信息。它对调节睡眠和清醒的昼夜节律至关重要。
下丘脑中部腹内侧核是饱腹感中心,下丘脑肿瘤对其造成的损害会产生下丘脑肥胖的风险。相反,下丘脑外侧与饥饿有关,损伤会导致恶病质下丘脑后部包含乳头体,属于边缘系统,对记忆功能有重要作用。乳头体很容易被识别为一对在下丘脑底表面的圆形突起,在手术过程中可以作为解剖标志。乳头体的损伤会导致失忆症。
下丘脑接收来自前脑、边缘系统、视觉系统、丘脑和脑干的传入投射,并将传出投射发送到前脑、脑干、脊髓和神经垂体。
垂体腺
垂体腺前叶,又称腺垂体,起源于口腔外胚层(Rathke ' s pouch小袋)的口咽膜的内陷(arises from an invagination of the oral ectoderm (Rathke s pouch) of the buccopharyngeal membrane)。它从颅骨向间脑底部移动并分化为下远部、上结节部和背下中间部。相反,后叶(也称为神经垂体)起源于神经外胚层。
前叶上升至间脑底部后,神经上皮增厚,脑室底隆起,形成漏斗部突起,分化为漏斗部和神经峡部。神经垂体是下丘脑的延伸前叶和后叶在宏观上很容易区分。在某些患者中,远端部包围神经部(图11)。
垂体腺包含在蝶鞍中。男性重350-800毫克,女性重450-900毫克。怀孕期间会增大。腺体的颅侧和外侧,与骨不直接相邻。Bergland等人报道,腺体通常较宽,较长,经常是扁平和圆形。如果鞍膈有一个大的开口,则腺体倾向于凹形的。常发现腺体不对称伴颈内动脉(ICA)外侧压痕。在这种情况下,腺体可以在动脉前面、后面或上面显示有隆起。如果没有压迫,腺体和动脉之间的距离可达7毫米。腺体与颈动脉内壁之间的平均距离为2.3mm.垂体腺被垂体包膜包围,垂体包膜由密集的纤维组织和I - V型胶原纤维组成。胶原类型在整个包膜中不均匀,包膜的厚度变化很大(厚度10- 60μm)。垂体固定在两层硬脑膜中。外层包裹着垂体和海绵窦,形成海绵窦的侧壁。内层包围着垂体并形成海绵窦的内壁。硬脑膜屏障薄弱和胶原纤维生化破坏促进垂体腺瘤侵袭海绵窦。
垂体腺的显微解剖
垂体前叶(腺垂体)的特点是其细胞丰富的组成。腺垂体实质排列成细胞巢(腺泡)。它们被基底膜所描绘,并嵌在含有许多吻合的窦状毛细血管的松散的网状网状纤维中。经典的组织病理学方法可以区分嗜酸性、嗜碱性和嫌色垂体细胞(图12)。嗜酸细胞的特点是生物合成和分泌非嗜酸激素(生长激素[GH],泌乳素[PRL])。嗜碱细胞负责促性腺激素(促甲状腺激素[TSH]、促肾上腺皮质激素[ACTH]、卵泡刺激素[FSH]、促黄体生成素[LH])的生物合成和分泌。嫌色细胞没有激素免疫反应。
产生激素的垂体前叶细胞将其激素分泌到血液循环中,到达外周内分泌靶器官或直接作用于机体中的靶细胞(图10)。垂体细胞的分化依赖于三种负责三种谱系的转录因子。
垂体特异性正转录因子1 (Pit-1)与分化为生长激素(产生GH)细胞、泌乳素(产生PRL)细胞和促甲状腺激素(产生TSH)细胞有关。T-box转录因子(Tpit)负责分化为促肾上腺皮质激素(产生ACTH)细胞,类固醇生成因子1 (SF-1)负责分化为促性腺激素(产生FSH- and LH)细胞。在文献中描述的产生激素的细胞各自的患病率相当一致:生长激素细胞40% - 50%(图12),泌乳素细胞10% - 30%(取决于性别和怀孕数量),促肾上腺皮质激素细胞15% - 25%,促性腺激素细胞10% - 15%,促甲状腺激素细胞5%。促性腺激素细胞是唯一根据性别和月经周期阶段而具有不同形态的细胞。它们在儿童期较少出现,而在青春期增加。绝经后,它们构成典型的去势细胞(castration cells)。
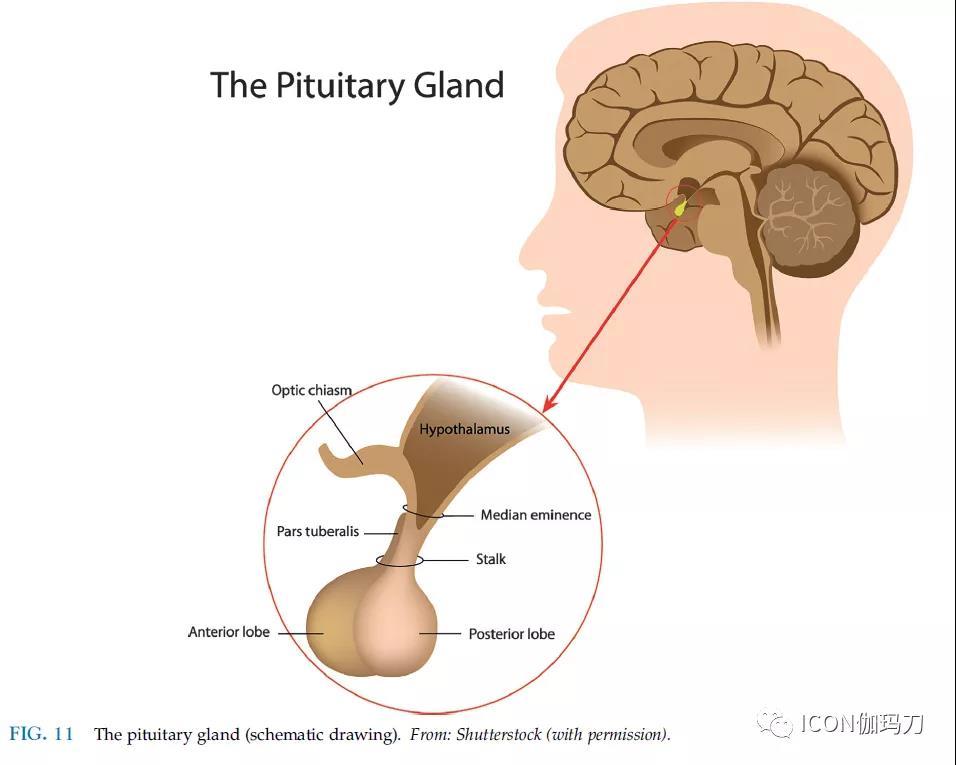
图11垂体(示意图)。
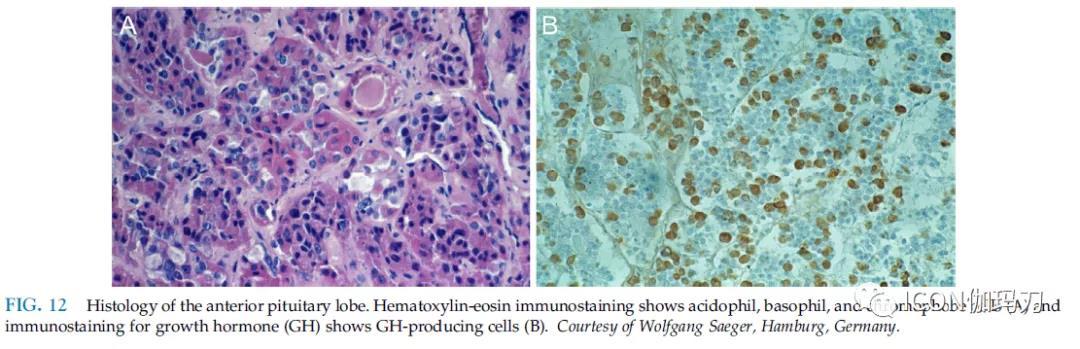
图12垂体前叶组织学.苏木精-伊红免疫染色显示嗜酸性细胞、嗜碱性细胞和嫌色细胞(A),生长激素(GH)免疫染色显示产生生长激素的细胞(B)。
垂体前叶细胞的分布因激素的产生而不同。生长激素细胞主要位于侧翼。泌乳素细胞遍布前叶,且后外侧区密度最高。在怀孕和哺乳期间,泌乳素细胞数量增加并扩大(妊娠细胞)。促肾上腺皮质激素细胞主要位于中央楔形。促性腺细胞均匀分布于前叶,侧翼有一定的聚集。
促甲状腺细胞占据前内侧区域。无激素免疫反应的嫌色细胞被描述为零细胞(null cells),即使有分泌颗粒存在。其中包括能够分化为激素产生细胞的干细胞。年老的嗜酸细胞和/或嗜碱性细胞失去功能后,会转变为嫌色细胞。滤泡星状细胞也是嫌色细胞,位于薄壁组织的腺泡之间。它们具有吞噬和旁分泌特性,在局部平衡控制垂体激素分泌方面具有重要作用。
结节部是腺垂体的一条带,沿着垂体柄向上延伸。它通常只有在显微镜下才能看到。该组织由含有丰富的促肾上腺皮质激素细胞和促性腺激素细胞的串状上皮复合物。
组成前叶和后叶之间的中间部(中间叶)通常也只有在显微镜下才能识别出来。小囊肿,胚胎组织的残余,在中间叶是典型的发现。这些囊肿有时充满胶质物质。中间叶中有各种类型的细胞,包括滤泡星状细胞、纤毛细胞和杯状细胞。此外,可见单灶性淋巴细胞浸润,促肾上腺皮质激素细胞可延伸至后叶(“嗜碱性粒细胞侵袭”)。
与前叶相比,后叶(神经垂体)是纤维性和细胞贫乏的。分泌激素的下丘脑神经元的下行轴突结束于后叶。垂体的激素,加压素和催产素,储存在在下丘脑轴突的末端的神经分泌“Herring”体。从那里,它们被释放到血液循环(图10)。后叶可见窦状毛细血管和有孔的内皮。垂体细胞是神经垂体的主要细胞类型。垂体细胞是位于神经分泌轴突之间的小的、特化的胶质细胞。垂体细胞的确切功能尚未完全阐明,但假定神经垂体有释放肽激素,催产素和垂体后叶加压素,进入毛细血管的作用。
鞍膈
鞍膈覆盖垂体腺,是蝶鞍的顶部。它将垂体腺与硬膜内腔隔开,是一个重要的外科标志。在中间只有一个小开口,这个开口可以穿透垂体柄,连接垂体腺和下丘脑。
鞍膈是硬脑膜的一个小的、圆形的水平折叠或延伸。它更像矩形而不是圆形或椭圆形(75% vs 25%),往往是凹形的(54%-79%)或凸起的(4%)而不是平坦的(21% 42%)。据报道,其平均直径为11毫米,平均长度为8毫米,平均宽度为13毫米。中间的开口可以是圆形或椭圆形。在鞍膈较薄或开口较大的患者中,经蝶窦手术时脑脊液泄漏的风险增加。鞍膈在漏斗部周围通常较薄,而在边缘较厚。在少数情况下,这一层太薄而不是一个合适的屏障(the layer is so thin that it is not a proper barrier)。组织学上,鞍膈主要含有I型和IV型胶原纤维,但它们不像垂体囊中发现的那样致密。大开口和薄鞍膈有利于鞍上肿瘤的生长,但也可能有侵袭性生长。
海绵窦
海绵窦(CS)是一个硬的静脉血通道,内部排列有内皮细胞。除内侧壁仅由一层硬脑膜组成外,外侧壁由两层硬脑膜(脑膜和骨膜)构成。顶板与鞍膈是连续的。海绵窦不包含静脉瓣膜,而是大量的纤维,使其呈丛状或海绵状。它的位置在两侧,沿着蝶窦、蝶鞍和垂体腺。它从眶上裂延伸到颞骨岩部的顶端,包围颈内动脉(ICA)和外展神经(CN VI)。它与蝶鞍相连,海绵间窦连接着两侧海绵窦。海绵间窦可以位于垂体的前面、下面和/或后面。在蝶鞍内,可区分为前、下、后海绵间窦。存在的海绵间窦及其扩展是高度多变的。Deng等在一项尸体研究中发现前海绵间窦占78%,下海绵间窦占61%,后海绵间窦占28%。通常,前海绵间窦是最明显的。它在76%-85%的患者中被发现,并且在矢状面可以延伸到8mm。明显的海绵间窦直接延伸到垂体前部,使得在经蝶窦手术中进入垂体窝变得更为复杂。存在的前、后海绵间窦被称为圆形窦(a circular sinus)。
海绵窦(CS)由眶上静脉和眶下静脉,视网膜中央静脉,大脑中静脉和下静脉,以及来自硬脑膜的中脑膜静脉的分支提供。静脉引流是通过岩上窦和岩下窦以及位于斜坡后面的基底丛(或窦)行经的。位于背侧的基底神经丛是一个多房腔(a multiloculated cavity),连接两侧海绵窦(CS),是颅底中线最大的静脉引流。82%的患者中发现基底神经丛。
在海绵窦(CS)区域,颅神经III-VI和ICA位置紧贴(图13和14)。当颅神经CN III-V在侧方窦壁的两个硬脑膜叶之间时,外展神经在ICA附近通过海绵窦(图13)。ICA的海绵窦段将CS分为三个静脉部分。内侧部分位于垂体和ICA之间。其宽度可达7mm,但常被位于中间的或曲折的ICA所掩盖。前下部分位于海绵窦ICA的第一个急弯曲线下。在该部分,外展神经(CN VI)经过ICA的外侧。第三部分位于CS的后方和上方。它构成ICA和海绵窦顶后半部分之间的空间,并被脑膜垂体动脉横贯。
Fernandez-Miranda等人介绍了一种改进的CS室分类,也是基于ICA的行经,但区分为4个室,如上、后、下和侧室。他们提出,他们的分类与CS的扩展鼻内入路的外科相关,特别是对于侵袭性垂体腺瘤的切除。
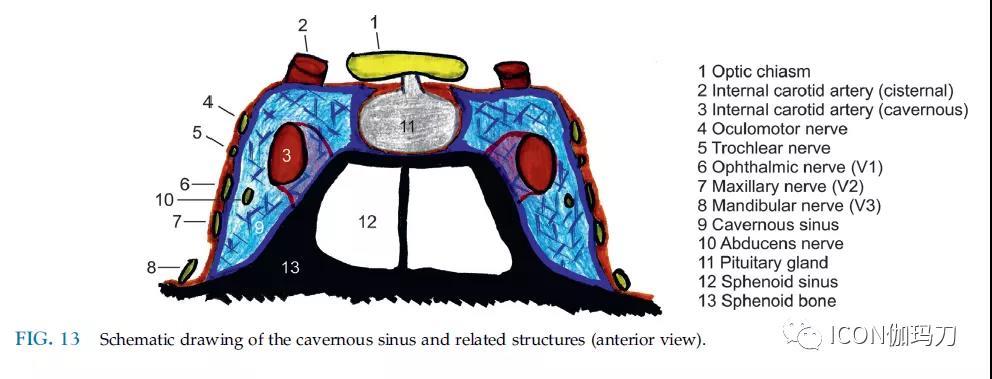
图13海绵窦及相关结构示意图(前视图)。
(1.视交叉;2.颈内动脉,脑池段;3.颈内动脉,海绵窦段;4.动眼神经;5.滑车神经;6.眼支(三叉第一支,V1);7.上颌支,V2;8.下颌支,V3;9.海绵窦;10.外展神经;11.垂体腺;12.蝶窦;13.蝶骨)
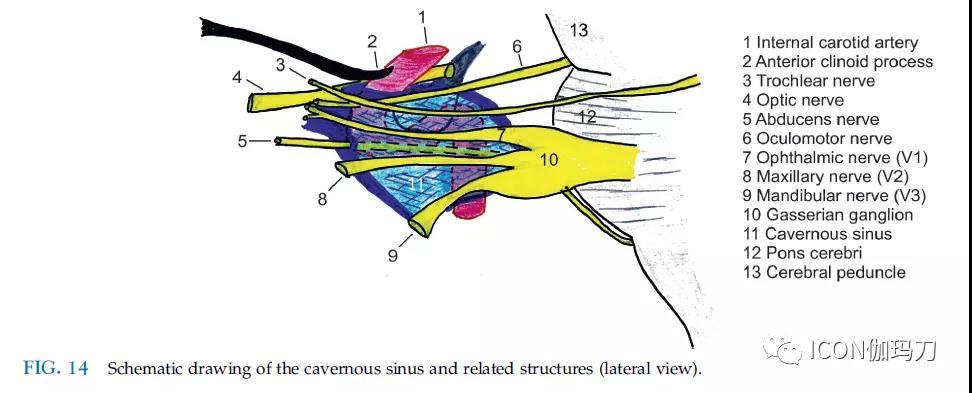
图14海绵窦及相关结构示意图(侧位图)。
(1. 颈内动脉;2.前床突;3.外展神经;4.视神经;5.外展神经;6.动眼神经;7.眼支,V1;8.上颌支,V2;9.下颌支,V3;10.半月神经节;11.海绵窦;12.桥脑;13.大脑脚)
颈内动脉及其分支
在处理鞍缘区域的血管解剖时,颈内动脉(ICA)及其分支起着关键作用(图15)。双侧ICA 与垂体距离很近。ICA的特点是弯曲,因为它穿过颅底和海绵窦,进入硬膜内、蛛网膜下腔(池),然后分叉进入大脑前动脉和中动脉。
几种基于解剖学的ICA节段分类已经被提出。一个常用的分类描述了7个节段:C1,颈段;C2,岩骨段;C3,破裂孔;C4,海绵窦段;C5,床突段;C6,眼段;和C7 ,交通段。Castelnuovo等人将ICA的病程分为颈段、颅底段和颅内段47(图16)。颅内段又分为海绵窦和海绵窦上段。下面的描述是基于Castelnuovo等人的分类。
颈内动脉的颅底段
ICA通过颈动脉孔进入颅底,颈动脉孔在颈静脉孔正前方。ICA的颅底段从岩骨(的一个短的垂直行径后垂直段)开始然后在后膝改变方向。耳蜗位于ICA后膝的后方或后上方,与动脉仅隔一块薄骨板。后膝之后是水平段(图16)。ICA现在是向前和内侧方向穿过破裂孔。
在大多数情况下,小分支,如Vidian动脉,起源于水平段。在岩尖,水平ICA段上部和前部没有完整的骨覆盖,动脉仅被硬脑膜与上部三叉半月神经节分开。内侧,ICA在前膝处向上转,并在颈动脉管内垂直走行(前垂直段),在蝶窦外侧壁(颈动脉鞍后突起)可见。在颈动脉管中,ICA被神经网和与与海绵窦相连的静脉丛包围。
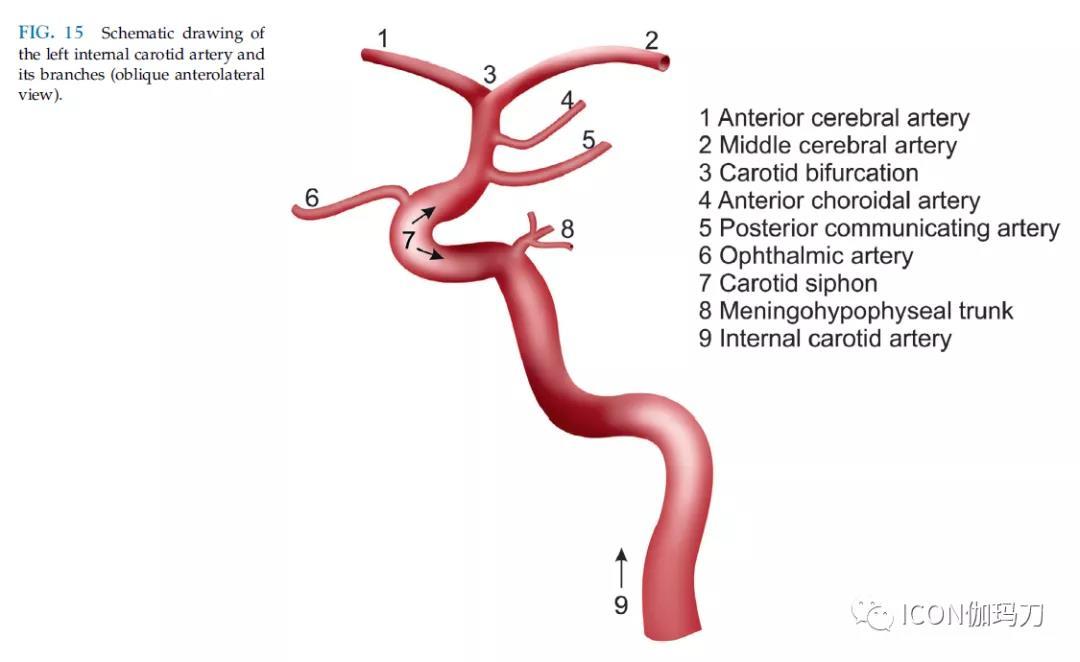
图15左侧颈内动脉及其分支示意图(斜位前外侧视图)。
(1. 大脑前动脉;2.大脑中动脉;3.颈动脉分叉;4.脉络膜前动脉;5.后交通动脉;6.眼动脉;7.颈动脉虹吸部;8.脑膜垂体干;9.颈内动脉)
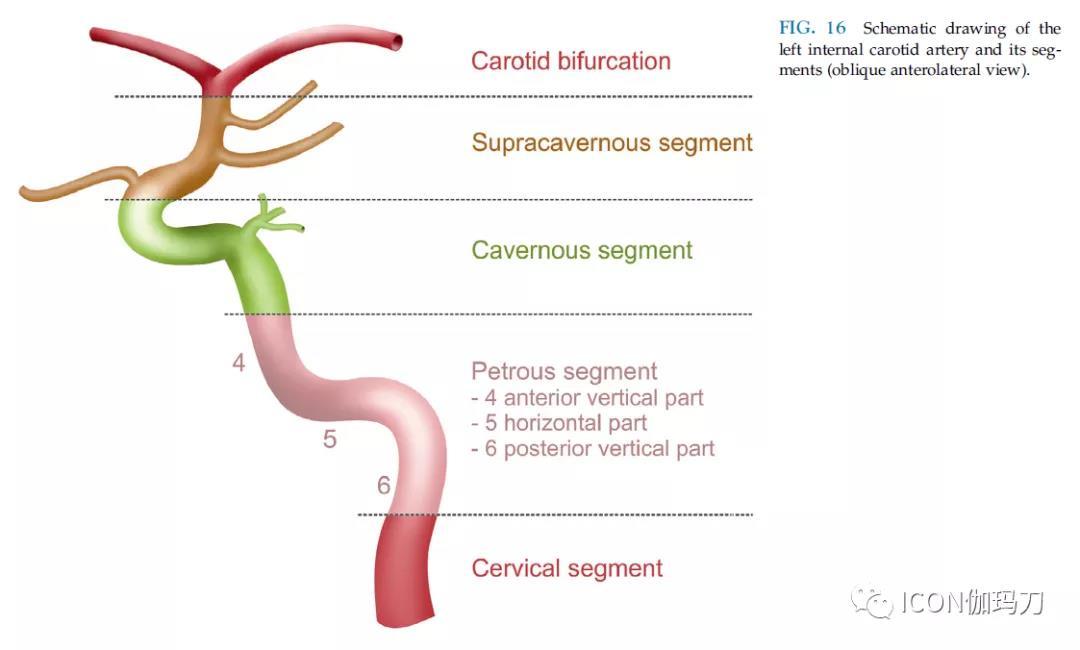
图16左侧颈内动脉及其分段示意图(斜位前外侧视图)。
颈内动脉海绵窦段
沿着前垂直颅底段,ICA进入海绵窦。垂直海绵窦段与斜坡相邻,称为斜坡旁段。垂直走行后是后屈。脑膜垂体干起源于后弯水平的ICA,并分为小脑幕动脉(也称为Bernasconi-Cassinari动脉)、背脑膜动脉(也称为背斜坡动脉)和下垂体动脉(IHA)(图15)。垂体80%的血液供应由垂体上动脉(SHA)提供,其余20%由IHA提供,IHA主要为垂体后叶提供血管化。
后弯曲后,海绵窦ICA向鞍外侧走行,称为鞍旁段。由于其与虹吸相似,其鞍旁走行段称为“颈动脉虹吸段”(图15)。双侧颈动脉虹吸段之间的平均距离为14mm, 22%的患者通过ICA可以看到在颈动脉虹吸段垂体的侧向压痕,ICA首先沿向前方向水平走行。沿着一个向上和向后的急转曲线,ICA继续向后和向上的方向。下外侧干(也称为下CS动脉)起源于海绵窦ICA的水平段。
颈内动脉的海绵窦上段
海绵窦上段可分为一个短的床突段和一个长的脑池(也称为床突上)段。床突段位于前床突下方,是ICA海绵窦和硬膜内的过渡段。硬膜环的近端和远端为其近端和远端边界。
脑池段
在硬脑膜远端环的后面,ICA的整个周长进入硬脑膜内的脑池腔,并沿后上稍外侧的方向走行。最初的脑池段走行位于前床突内侧和视神经外侧。眼动脉(OA)是脑池段ICA的第一个分支。起源于ICA的内侧上表面(图15)。ICA在OA原点处的平均直径为5mm,而OA的平均直径为1.4mm。在一个短的脑池段后,眼动脉与视神经一起通过视神经管进入眼眶。8%的患者起源于海绵窦内的硬膜外眼动脉起始处。其次,垂体上动脉(SHAs)从ICA转向,灌注垂体柄和垂体前叶,也参与视神经、视交叉和第三脑室底的动脉供应。在85%的患者中,垂体上动脉(SHAs)的起源在眼动脉起源的5mm以内。后交通动脉(PComA)是ICA的一个高度可变的分支。它从ICA的下外侧面转向,形成多条穿通动脉(图15)。两条PComAs连接ICA和椎基底动脉循环区域,并参与Willis动脉循环。20%的胎儿大脑后动脉(PCA)通过PComA供血,而80%的成人PCA主要通过基底动脉系统供血。脉络膜前动脉位于PComA之后,是ICA的一个小的但重要的分支,分为小的穿支动脉。池状ICA除了上述分支外,还发出若干穿支动脉。在其分叉处,ICA分为大脑前动脉和大脑中动脉(图15)。
颅神经I-VI
颅神经(CN) I-VI在靠近垂体窝的位置走行。每根神经是成对的,有双侧表现。了解这些神经的重要性有几个原因。首先,垂体肿瘤可侵袭CN I-VI,导致神经功能障碍。其次,保存的目的决定了垂体肿瘤的手术入路。第三,在垂体肿瘤的治疗(如手术或放疗)中,CN I-IV的功能存在风险。因此,这些颅神经值得特别考虑。这些神经的走行及其与前面提到的解剖结构的关系将在下面的段落中描述。
嗅神经(CN I)
嗅神经是唯一的感觉神经,传递嗅觉。它的感受器位于鼻腔顶部下的嗅觉粘膜。嗅纤维通过筛板的嗅孔穿过颅底,进入嗅沟内的嗅球。嗅球进入嗅束,嗅束向后走行于额叶的内侧下表面。嗅束从前穿质进入大脑,在那里它靠近视神经交叉并投射到嗅觉皮层。嗅觉神经是脆弱的,容易因脑外伤或重大手术操作而丧失功能。筛板区域特别容易对嗅神经造成创伤性损伤。
视神经(CN II)
视神经(CN II)起始于眼球的后部,并将来自视网膜的感官输入传递给视觉。它穿过眼眶到达视神经管,视神经管将神经引向中窝。两条视神经在视交叉连接。我们必须记住,所有影响视觉功能的轴突都要经过视交叉,因此视交叉对视觉是不可或缺的。在75%-80%的患者中,视交叉位于鞍膈和垂体上方(图13)。视交叉也可置于鞍结节之上(9%-0%)或置于鞍背之上(11% 15%)。通常,鞍结节与视交叉之间的距离为2-6mm(平均4mm),如果有视交叉前置,则间距减小至2mm或更小,如果有视交叉后置,则间距扩大至5-9mm。代表颞区视野的神经纤维在视交叉中穿过对面,靠近中线。因此双颞侧偏盲可因视交叉中线受压而发生,这是鞍上延伸垂体大腺瘤的典型表现。视交叉在其后侧分为视束,视束向丘脑外侧膝状核走行。从这里,视觉通路的神经纤维形成视辐射并投射到枕叶的视觉皮层。由于视交叉中视纤维的重组,一侧视通道的交叉后损伤将导致同向性偏盲。视网膜到初级视觉皮层的视觉通路由三个神经元组成:视网膜的双极细胞代表第一个神经元,视网膜的神经节细胞代表第二个神经元,第三个神经元的胞体位于外侧膝状核。
动眼神经(CN III)
动眼神经起源于脑干腹侧的大脑脚(图14)。它的脑池段位于小脑上动脉和大脑后动脉之间。它沿着小脑幕外侧到后床突。动眼神经从稍外侧进入海绵窦的顶,在鞍背的前方, 在颈内动脉脑池段起始处的后方2 - 7毫米之间。蛛网膜腔(动眼神经脑池),平均长度为5.5 mm,在神经嵌于海绵窦侧壁之前,伴随动眼神经进入海绵窦顶(图13)。动眼神经通过眶上裂和肌腱环进入眶内。它分为上支和下支。CN III支配提上睑肌、上直肌、下直肌、内直肌、下斜肌、瞳孔括约肌和睫状肌。
滑车神经(CN IV)
滑车神经(CN IV)是唯一来自脑干背侧的神经(刚好在下丘的下方)。其体积小,脑池段长,经颅手术时易受损伤。它在蛛网膜下腔的路径在脑干周围,它位于小脑幕边缘下的小脑切迹。该神经进入海绵窦硬脑膜的后外侧至动眼神经,在海绵窦外侧壁行经动眼神经下方,眼支(CN V1)上方(图13、14)。像动眼神经一样,滑车神经通过眶上裂进入眼眶,但它不通过肌腱环;相反,它在其上面运行。眶内走行位于上斜肌的前内侧,上斜肌受滑车神经支配。
三叉神经(CN V)
对三叉神经(CN V)将从解剖学角度,从中枢到周围来描述。注意,从功能的角度来看,感觉纤维从外周延伸到中枢。
三叉神经起源于桥脑的前外侧(图14)。它有一个短的脑池走行,因为它在前面横过桥前池。大的感觉根扩展形成三叉神经神经节(半月神经节)。三叉神经神经节位于Meckel腔内,是颞骨岩部前上表面的压痕。三叉神经神经节分为眼支(CN V1)、上颌支(CN V2)和下颌支(CN V3)三个分支,它们以扇形离开神经节(图14)。眼支位于海绵窦外侧壁(滑车神经与上颌支之间),呈前上方向,经眶上裂进入眶内。上颌支也嵌于外侧海绵窦壁,并向前走行(图13和14)。上颌支穿过圆孔到达翼腭窝。从三叉神经节出来后,下颌神经往下走。它横过卵圆孔,走行颞下窝,分为耳颞神经、颊神经、下牙槽神经和舌神经。
三叉神经的感觉功能包括支配面部皮肤和口腔、鼻腔和副鼻窦的粘膜。三叉神经还具有运动功能,包括支配咀嚼肌。
外展神经(CN VI)
外展神经(CN VI)在脑干桥脑和延髓交界处发出。它横过桥前池,进入颞骨岩部顶端的硬脑膜。在一个向上的急转弯后,外展神经进入Dorello管。外展神经穿过Dorello管进入海绵窦。它是唯一通过海绵窦内的神经,与ICA53有密切的空间关系(图13)。它在ICA外侧通过眶上裂和肌腱环( anulus tendineus communis)进入眼眶。CN VI支配外侧直肌。
关键点
垂体是主腺,它在解剖学上隐藏得很深。
视交叉在外科解剖学中值得特别考虑,因为视觉通路的所有轴突都横跨于视交叉,视力的保存是至关重要的。
颈内动脉在其鞍旁走行产生主要分支,其特点是迂回曲折的。
海绵窦及横贯其的神经和血管结构是进入垂体区的外科通路的主要决定因素。




