女,64岁。
入院时间:2020-11-24,08:45。
到达急诊时间:2020-11-24,13:30。
症状:突发右侧肢体无力和言语不清。
NIHSS:3。
既往有房颤病史,不规律服用抗凝药物;2015年因“病窦”行心脏起搏器植入术。
个人史和家族史无特殊。
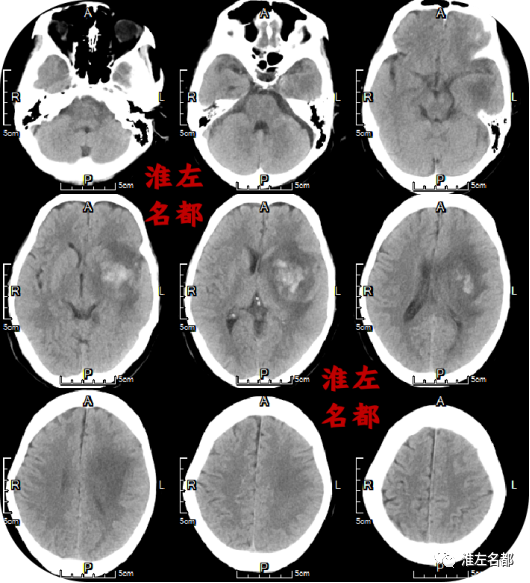
2020-11-24 14:13 急诊多模式CT
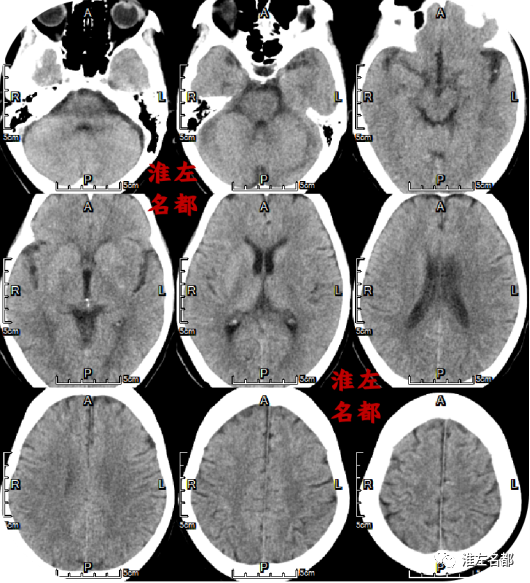
△颅脑CT平扫:左侧岛带征消失,左侧壳核低密度,ASPECT-8。
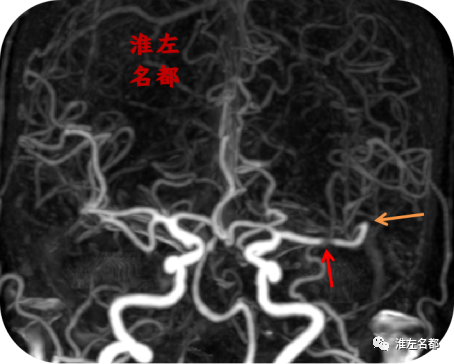
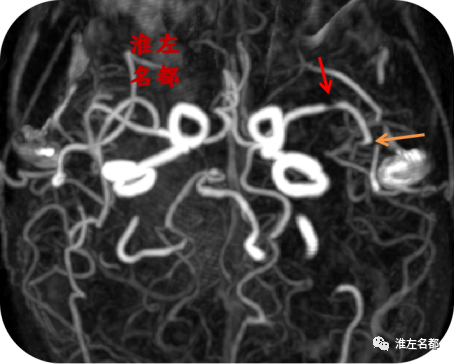
△颅脑CTA:左侧大脑中动脉主干局部狭窄(红箭);左侧大脑中动脉M2段闭塞(橙箭)。

△CTA源图像之MIP(最大密度透射):左侧大脑中动脉局部闭塞(橙箭)。
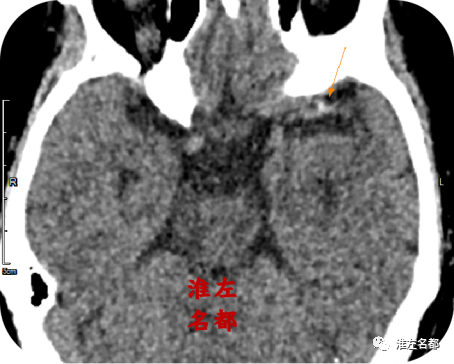
△颅脑CT平扫薄层源图像:左侧大脑中动脉主干局部高密度征(橙箭)。
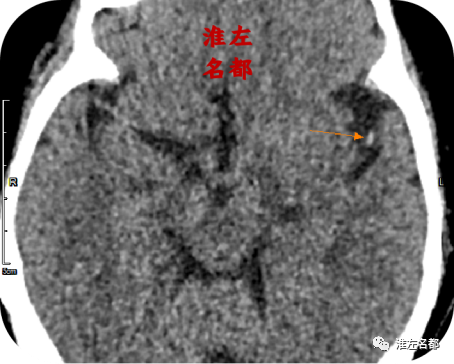
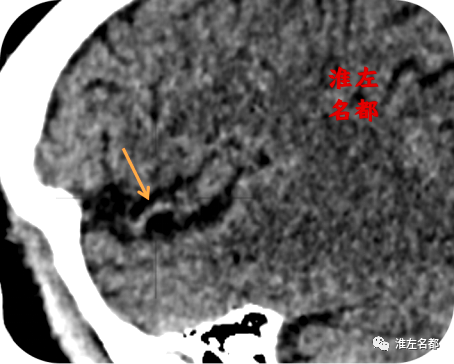
△颅脑CT平扫薄层源图像和多平面重建图像:左侧大脑中动脉下干局部高密度征(橙箭)。
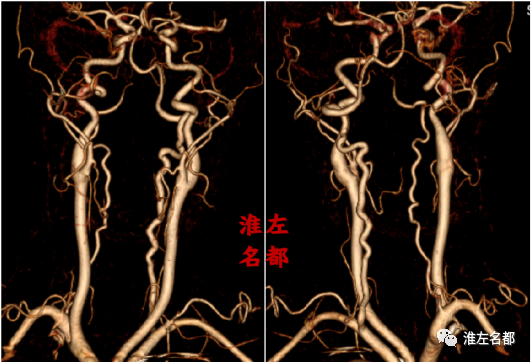
△颈部CTA:弓上血管迂曲,未见明确狭窄-闭塞病变。
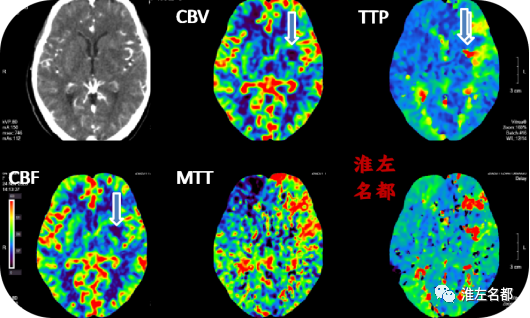
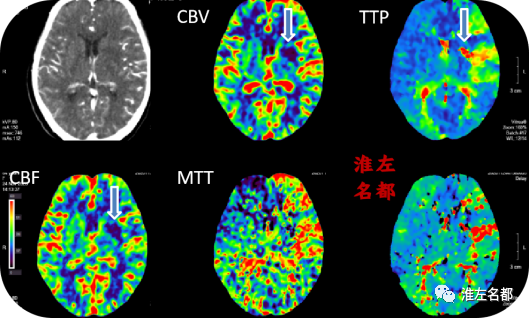
△脑CTP:左侧额颞叶局部区域TTP延长,但CBV和CBF降低不明显;左侧基底节区局部TTP显著延长,CBV和CBF显著降低(空白箭),提示已经完全梗死。
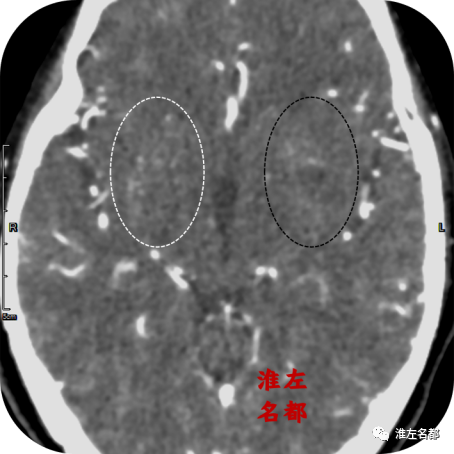
△颅脑CT增强扫描:左侧壳核部位(黑色虚线框)微小血管显影明显少于右侧(白色虚线框)。
1、脑梗死(左侧大脑中动脉区);
2、左侧大脑中动脉主干狭窄,M2段闭塞(心源性栓塞);
3、房颤;
4、病态窦房结综合征;
5、心脏起搏器植入术后。
患者从发病到医院时间已经大于4.5小时,超出了经静脉溶栓时间窗。虽然CTA提示大动脉闭塞,且CT平扫的ASPECT评分为8;但NIHSS评分低于6,且脑CTP提示TTP显著延长范围较小(尽管发病6小时内CTP结果不作为治疗决策必要指标);故不符合急诊血管内治疗指证。临床予以保守治疗。
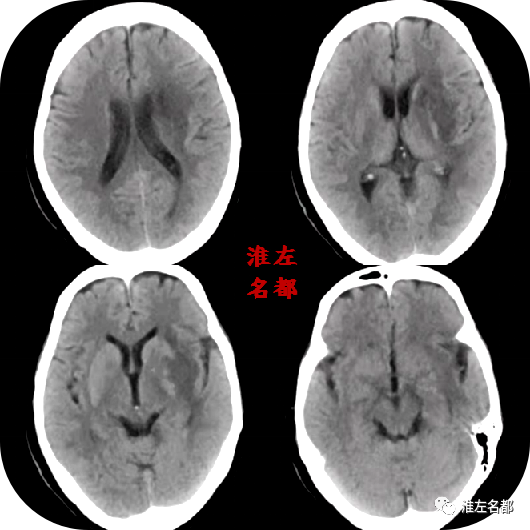
2020-11-25 01:21
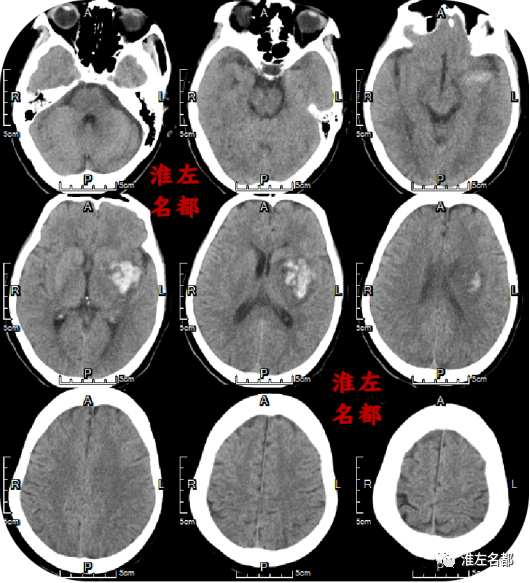
△颅脑CT平扫:左侧基底节区不规则团块样高密度出血灶,密度不均一。
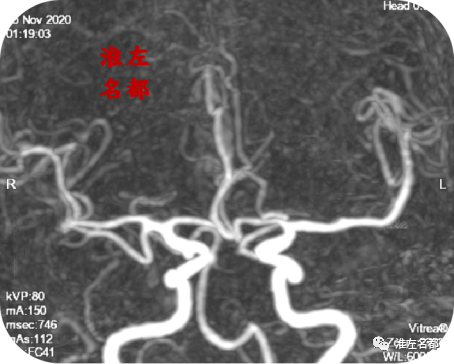
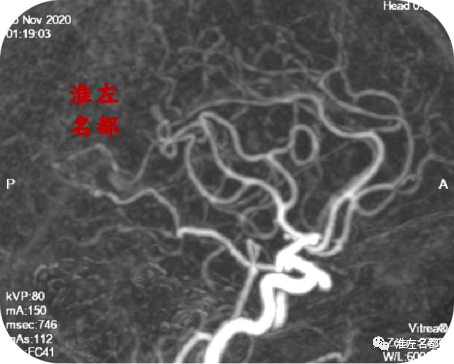
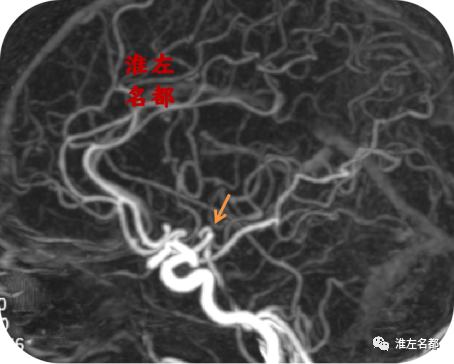
△颅脑CTA:左侧大脑中动脉主干狭窄已经消失,M2段闭塞再通,分支显影良好。
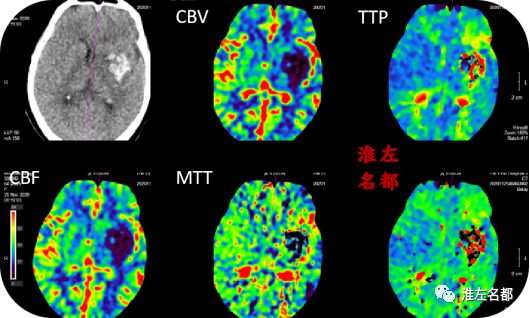
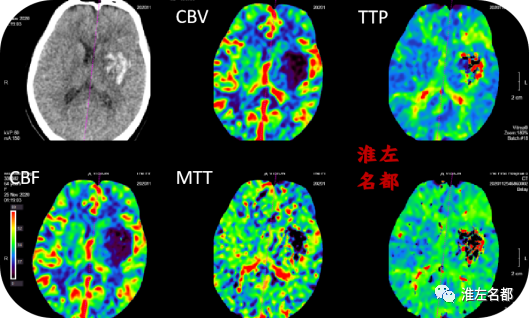

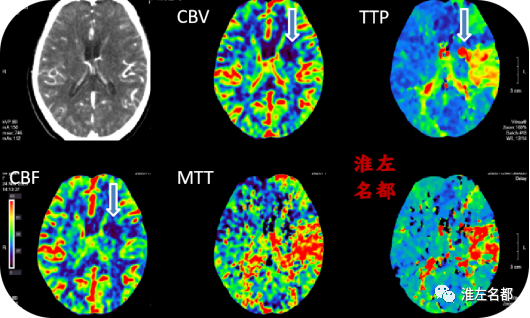
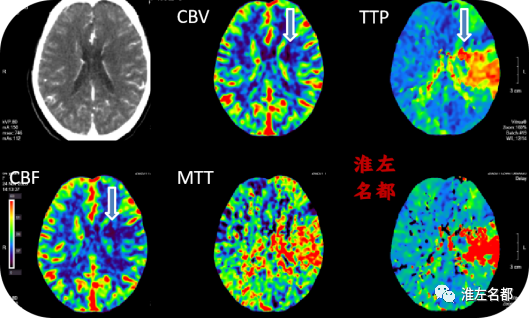
△脑CTP:先前左侧额颞叶局部区域低灌注已经基本消失;左侧基底节出血区域呈无血流灌注表现。
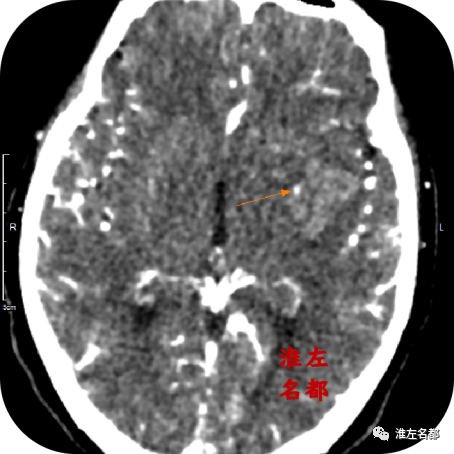
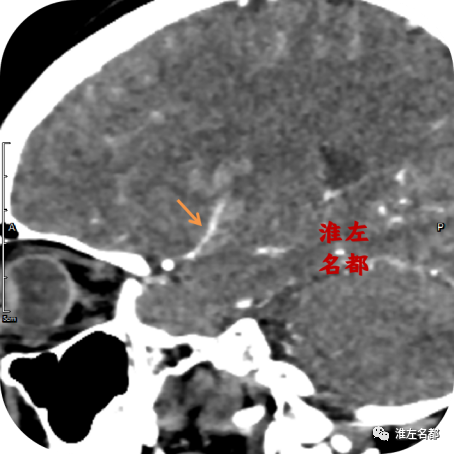
△颅脑CT增强扫描图像:左侧基底节出血边缘可见一显著增粗的造影剂充盈血管影(橙箭)。
2020-12-3 CT
△颅脑CT平扫:左侧基底节区出血高密度范围较前缩小,但水肿明显,左侧侧脑室受压变小,中线结构稍向右侧移位。
2020-12-31 CT
△颅脑CT平扫:左侧基底节区出血已基本吸收,呈低密度影,无占位效应。
1、脑梗死急性期症状性出血转化是不良预后的重要预测因素,相关因素包括年龄、心源性栓塞、使用溶栓药物等。本例患者即是心源性栓塞颅内动脉狭窄-闭塞短时间内再通后基底节梗死区域出血转化,症状加重,明显延长了住院治疗时间,增加了医疗开销。
2、本病例表明,多模式CT对深入理解脑卒中的病理机制及其发展演变具有重要价值。在此患者具体表现为,首先CT平扫检测到左侧壳核低密度,以及左侧岛带征消失的早期脑梗死征象;同时还发现了左侧大脑中动脉主干及其M2段的局限性高密度征,提示局部存在红色血栓。
3、颅脑CTA进一步揭示了左侧大脑中动脉主干局限性狭窄,以及M2段闭塞,结合房颤病史和CT平扫观察到的高密度征,上述狭窄-闭塞考虑是心源性红色血栓栓塞所致。
4、脑CTP提示左侧基底节局部区域已经完全梗死;额颞叶局部TTP时间轻-中度延长,范围不大,相应区域CBV和CBF未见明显降低,提示侧支循环代偿尚可。
5、值得注意的是,第一次颅脑CT增强图像上,左侧壳核部位微小血管显影明显少于右侧,表明造成左侧大脑中动脉主干狭窄的栓塞血栓阻塞了部分外侧豆纹动脉开口。
6、患者在急诊数小时后病情加重,可能的原因是:1)左侧大脑中动脉主干闭塞,缺血范围扩大;或2)脑梗死出血转化。予以再次急诊多模式CT评估的目的是,因此时还在发病24小时内,如果是左侧大脑中动脉主干闭塞的话,多模式CT可用于评估“组织窗”,以决定是否行急诊血管内治疗。最终,CT证实是脑梗死出血转化引发病情加重。
7、此患者病情加重后的急诊多模式CT提供了不少脑卒中病理演变机制。首先,CT平扫发现左侧基底节区高密度出血,出血部位和首次多模式CT显示的基底节核心梗死位置相符,提示为梗死脑组织出血转化。
8、CTA发现左侧大脑中动脉主干狭窄和M2段闭塞位置血栓已经自溶再通。更是为重要的是,CT增强图像上于左侧基底节出血边缘检测到一显影异常粗大的豆纹动脉(与对侧相应位置比较)。考虑是大脑中动脉主干狭窄部位血栓自溶再通后,原先血栓闭塞开口的豆纹动脉获得再通复流,此豆纹动脉因缺血而扩张,故主干显影增粗;而末端分支可能因缺血坏死,在获得再通复流后,破裂出血。
9、原发性基底节脑出血形态相对规则,密度一般较为均一。而此患者基底节出血高密度边界不规则,似乎是多个小出血病灶的融合。推测可能原因是,多条缺血坏死的末梢微小血管破裂出血。
10、需要进一步讨论的是,如果此患者在首次急诊多模式CT评估后接受血管内介入治疗,并获得狭窄-闭塞血管再通的话,是否可以阻止基底节梗死出血转化?笔者以为很难明确回答以上问题,值得进一步探讨!



