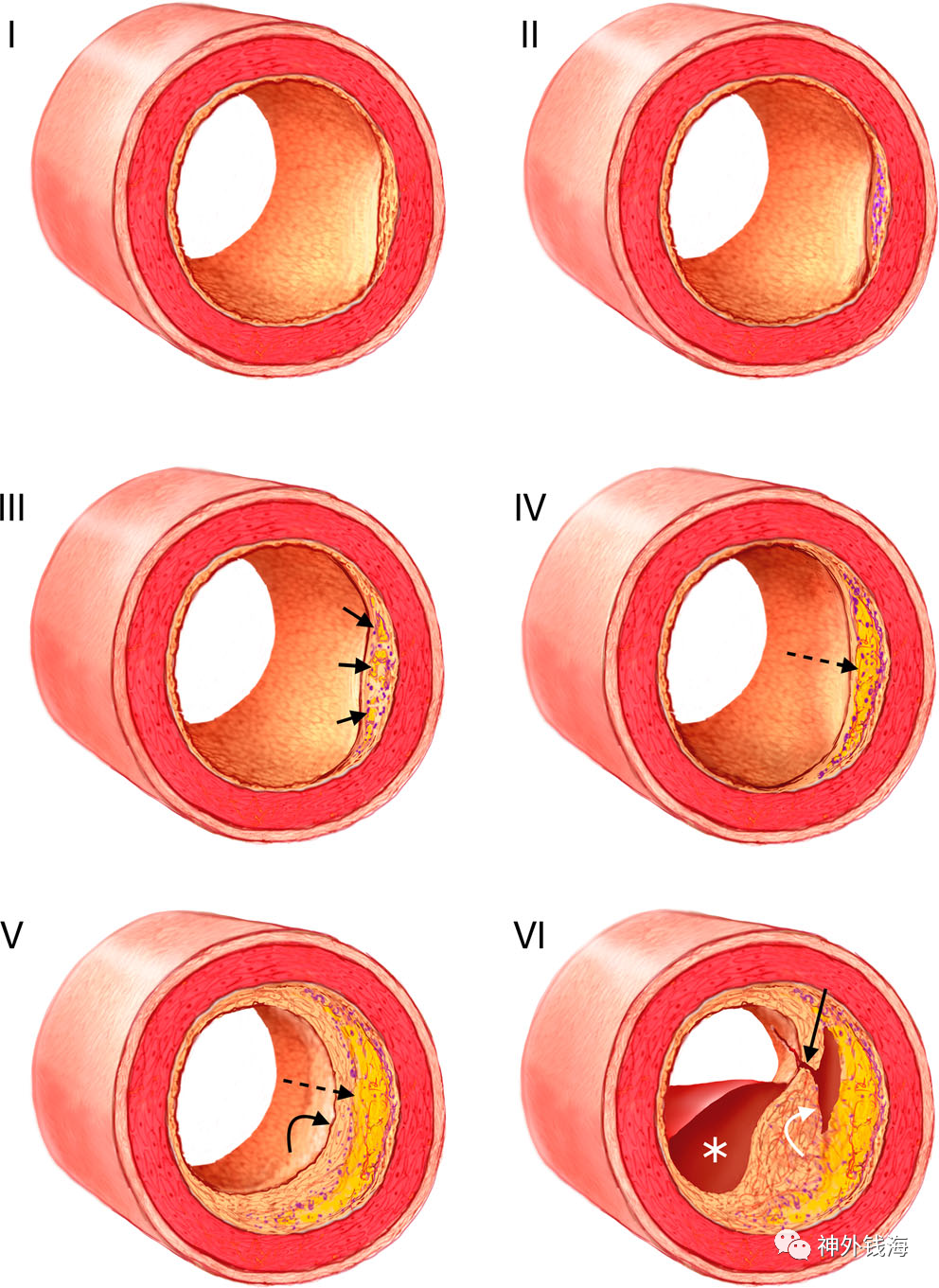
题图 美国心脏协会对动脉斑块的分型
图片来源:Cervical Carotid Plaque MRI,Clin Neuroradiol,Jan. 4, 2021
脑卒中近年来已经成为严重危害我国人民健康的主要原因之一,而缺血性脑卒中(脑梗塞/脑栓塞)有20%左右是由颈动脉分叉部或颈内动脉的血栓栓塞所导致的。因此,及时处理高危的颈动脉斑块已成为目前全球公认的预防脑卒中的主要方法。
目前我们所遵循的指南基本上还是以血管狭窄程度作为外科干预的主要依据。但多年来各大临床中心的研究发现,很多血管狭窄程度相似的患者,其卒中的风险并不相似。另外,按照现有指南接受药物治疗的轻度-中度颈动脉狭窄的患者中,5年内出现脑卒中的风险为20%【1.2】。因此,单纯以血管狭窄程度来评估卒中风险具有一定的局限性;而斑块本身的特点,如斑块内出血(IPH)往往对斑块稳定性和卒中风险预测更有意义。近年来,不稳定斑块的概念逐步被大家所认识和接受,相关的研究也越来越多。
斑块的“不稳定性”简单讲就是颈动脉斑块并非牢固地附着于颈动脉内壁,而是处于被血流冲击容易脱落的状态。斑块一旦脱落,就很可能顺血流方向进入并堵塞脑血管,造成脑栓塞。其病理学改变是由于斑块内的平滑肌细胞和巨噬细胞被细胞毒性T细胞诱导凋亡,形成了富含脂质的坏死核心,因而增加了斑块的不稳定性。与传统的病理学观点不同,目前动脉粥样硬化也被广泛认为是一种炎性疾病,炎性反应在动脉粥样硬化的整个过程均有作用,且影响斑块的稳定性。在组织学上,斑块的不稳定性表现为巨大的富脂坏死核心(LRNC)、斑块内出血(IPH)以及纤维帽变薄(TFC);而稳定性斑块则表现为更多钙化及更厚的纤维帽。
影像学评估
斑块稳定性在组织学上的改变可以通过影像学检查发现。如超声检查可发现无回声区(图1),这代表着斑块富含脂质和/或斑块内出血。这是完全独立于狭窄程度之外的卒中高危因素。也就是说,即使颈动脉仅是轻度狭窄,但如果具有斑块内出血,则具有卒中的高风险。近年来,增强超声(CEUS)的使用可以更清楚显示斑块内的新生血管及血管壁溃疡,可对斑块不稳定性进行更加准确的评估。
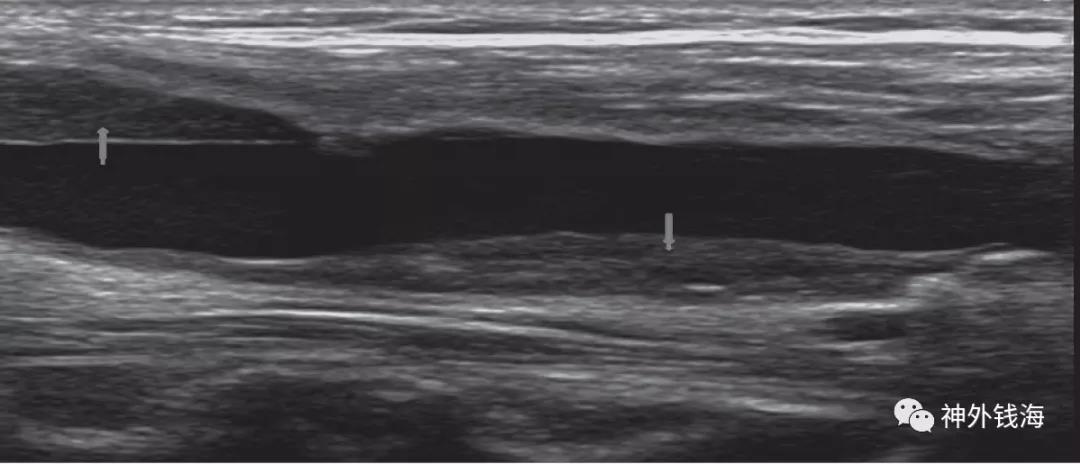
图1 箭头所示分别为颈总动脉及颈动脉分叉部的无回声区。
图片来源:Croat Med J. 2016;57:311-20
CTA及高分辨率磁共振在评估斑块稳定性上也具有重要价值。图2对不稳定斑块的影像学特征分别在CT、磁共振和超声这3种无创检查的影像学表现进行了比对。这些特征包括(自左至右):斑块内出血、富脂坏死核心、斑块新生血管、斑块厚度、斑块表面形态和斑块体积。
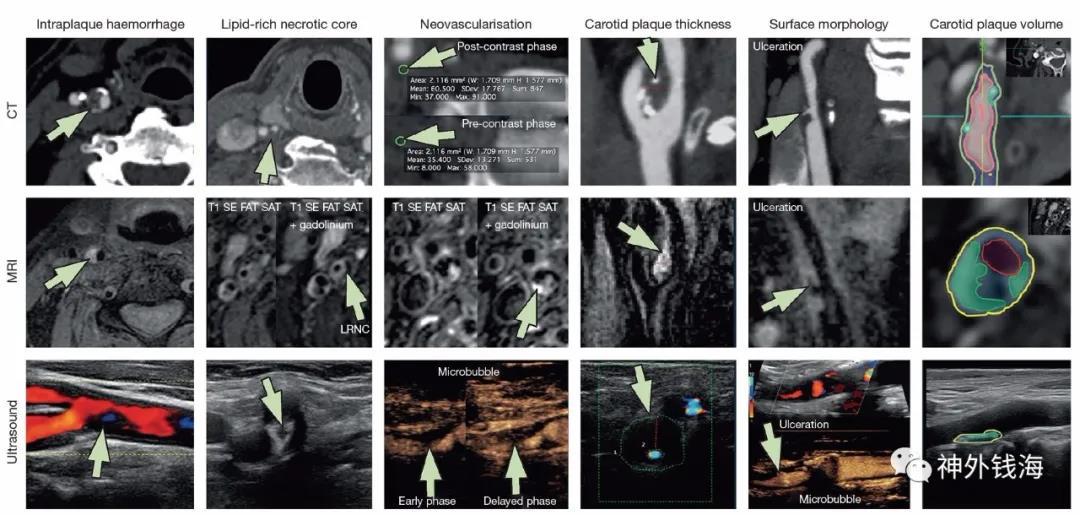
图2 不稳定斑块的影像学特征
图片来源:Cardiovasc Diagn Ther 2020;10(4):1048-1067
总体来讲,磁共振血管成像(MRI)由于可以很好地发现低对比度的软组织异常,而成为评估颈动脉斑块风险的最佳选择。而CTA和超声检查由于具有各自的特点,在评估颈动脉斑块风险中,也具有重要的意义。
其他评估
某些血液炎性反应参数可以在一定程度上提示斑块具有不稳定性。如C反应蛋白(CRP)、纤维蛋白原、基质金属蛋白酶-7(MMP-7)、白细胞介素-23(IL-23)等等。但是,这些都还无法作为独立的生物标志物进行风险评估。
总结
随着影像学技术的飞速发展,经过近20年来国际上大量的临床试验验证,
对患者未来发生脑卒中风险的评估已经由单纯的测量颈动脉管腔狭窄程度,发展为需要结合对颈动脉壁和斑块影像学特征进行综合评估
(即从单纯的测量管腔,发展为结合管壁/斑块共同评估)。这会使临床医生从之前很多被认作低风险的轻-中度颈动脉狭窄患者中,筛查出实际上具有高风险的病例,进而通过及时的外科干预,如进行颈动脉内膜剥脱术或支架术,使患者摆脱缺血性脑卒中的危害,防患于未然。
参考文献
Kwee RM, van Oostenbrugge RJ, Prins MH, et al. Symptomatic patients with mild and moderate carotid stenosis: plaque features at MRI and association with cardiovascular risk factors and statin use. Stroke 2010;41:1389-93.MRC European Carotid Surgery Trial: interim results for symptomatic patients with severe (70-99%) or with mild (0-29%) carotid stenosis. European Carotid Surgery Trialists' Collaborative Group. Lancet 1991;337:1235-43.
END



