Handbook of Clinical Neurology》 杂志2021年1月刊载[176:171-178.] 美国University of California San Francisco, San Francisco的Caleb Rutledge, Daniel L Cooke, Steven W Hetts, Adib A Abla的综述《脑动静脉畸形。Brain arteriovenous malformations 》(doi: 10.1016/B978-0-444-64034-5.00020-1. )。

脑动静脉畸形是青年脑出血的重要原因之一。动静脉畸形(AVM)破裂因为再出血的风险很高,常要被治疗。对偶然发现的未破裂的AVM的治疗是存有争议的,因为治疗的致死致残率可能超过AVM的自然史的致死致残率。治疗方法多模式的,包括随访观察、显微外科手术切除、血管内栓塞和立体定向放射外科治疗。多学科小组评估患者治疗是重要的。治疗的目标是在保留神经功能的同时完全闭塞AVM。
脑动静脉畸形(AVM)是以动脉和静脉之间的异常连接为特征(characterized by abnormal connections between arteries and veins)的发育不良的血管缠结(a tangle of dysplastic blood vessels)。通常,扩张的动脉连接到由动脉化静脉引流的畸形血管巢(a nidus drained by arterialized veins),畸形血管巢在动脉和静脉系统之间形成一个高流量、低阻力的分流(a high-flow, low-resistance shunt)(图10.1)。这种通过供血动脉、畸形血管巢和引流静脉的病理生理流动状态(Such pathophysiological flow conditions through the feeding arteries, nidus, and draining veins)被认为是导致脑内出血(ICH)的重要原因。
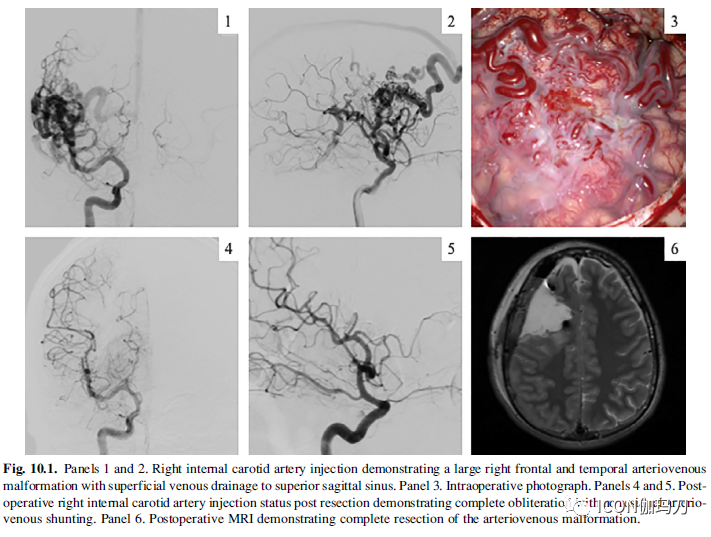
图10.1.图片1和图片2,右侧颈内动脉注射显示大的右额颞动静脉畸形,伴有浅静脉引流至上矢状窦。图片3,术中照片。图片4和5,术后右侧颈内动脉注射状态显示完全闭塞,无残余动静脉分流。图片6,术后MRI显示动静脉畸形完全切除。
与其他脑部血管异常(如动脉瘤)相比,AVMs的发生率相对较低,为每10万人-年1.12-1.34。与高血压或淀粉样血管病变(amyloid angiopathy)引起的自发性脑出血的常见原因不同,AVMs是儿童和年轻成人脑出血(ICH)的重要病因。脑出血患者通常是由于AVM破裂、癫痫发作或其他局灶性神经功能缺陷而发病,但近年来,非侵袭性脑部成像(CT和MRI)的应用增加,导致偶然发现更多未破裂的AVM。
诊断主要涉及CT、MRI和血管造影术。对疑似脑出血的病人进行CT扫描。如果出现脑出血,CT血管造影可以快速诊断潜在的动静脉畸形(AVM),以及可能已经破裂的供血动脉的动脉瘤。通常选择性地进行磁共振成像,分别使用T2加权或液体衰减反转恢复(fluidattenuated inversion recovery)和梯度回波成像序列(gradient echo imaging sequences)来评估畸形血管巢周围脑实质和既往出血的迹象。血管造影是特别的的成像方式(imaging modality of choice),因为它显示AVM的供血动脉,任何与血流相关的畸形血管巢周围或畸形血管巢内部动脉瘤,及其静脉引流。
虽然有些争议,AVMs长期以来被认为是先天性血管畸形,大多数是偶发的孤立性病变,没有可识别的遗传基础。尽管这是较常见的临床经验,尚不完全了解明确的发病机制,有证据表明AVMs可以在各种损害后重新形成( form de novo after a variety of insults )。
很少有AVM与种系突变和综合征相关,如遗传性出血性毛细血管扩张症( hereditary hemorrhagic telangiectasia,HHT )或毛细血管畸形-动静脉畸形综合征( capillary malformation-arteriovenous malformation syndrome,CAMS ) 。遗传性出血性毛细血管扩张症( HHT )是一种常染色体显性遗传性疾病( autosomal dominant disorder ),其特征是主要器官(主要是肝、肺和脑)的粘膜皮肤的毛细血管扩张( mucocutaneous telangiectasias)和AVMs 。转化生长因子-b家族的突变,如内皮糖蛋白 (endoglin,ENG)和激活素受体样激酶1 (ALK1)的突变,分别导致1型和2型HHT。内皮糖蛋白 (Endoglin)是转化生长因子b(TGFb)共同受体(corecrptor)。ALK1是TGFb受体,与内皮糖蛋白 (Endoglin)相互作用,刺激激酶激活和SMAD蛋白激活。SMAD4突变可导致遗传性出血性毛细血管扩张综合征伴少年息肉病(juvenile polyposis)。患者通常表现为鼻黏膜毛细血管扩张破裂鼻出血( epistaxis from rupture of telangiectasias of the nasal mucosa )或肺动静脉瘘的临床表现(manifestations from pulmonary arteriovenous fistulas),但脑动静脉畸形出血是这些患者过早致死致残( spanmature morbidity and mortality )的重要原因。毛细血管畸形-动静脉畸形综合征(CAMS)是另一种由RASA1种系突变引起的导致脑动静脉畸形的遗传综合征。最近在对散发性(即非种系 nongermline)AVM组织的分析中发现了激活KRAS突变。大脑内皮细胞中局部的、体细胞KRAS诱导的MAPK ERK信号通路激活可能解释了散发性AVMs的发展。
对于未破裂的AVM,出血率约为每年1% - 2%,但一旦破裂,额外出血的风险(the risk of additional hemorrhage)会增加到5倍。额外出血的风险在第一年最大,并且随着时间的推移逐渐收敛(converges over time)。其他可能的出血危险因素包括AVM大小、深静脉引流、深部和幕下位置、供血动脉数目、静脉狭窄、人的种族、存在供血动脉瘤或畸形血管巢内动脉瘤。Feghali等人最近开发了一种预测工具来指导出血风险分层。在他们的模型中,非白种人(nonwhite race)、畸形血管巢尺寸小(small nidus size)、深部位置(deep location)、单根动脉供血(single arterial feeder)和独有的深静脉引流(exclusive deep venous drainage)是出血的显著预测因素。存在所有6个危险因素的患者,有出血表现的预测概率逐步增加到78% (The spandicted probability of hemorrhagic spansentation increased in a stepwise fashion up to 78%)。
除了与出血表现相关外,Abla等发现,即使与幕上部位相比,血肿体积较小,后颅窝AVMs出血也与较差的预后相关。
切除大脑重要功能区(in eloquent brain)中的大而复杂的动静脉畸形与较差的神经系统预后相关。开发Spetzler Martin分级系统,是为了避免与手术治疗脑动静脉畸形相关的并发症,但已成为动静脉畸形管理用语的一部分,被神经外科医生、神经病科医生和放射科医生使用。Spetzler Martin系统包括AVM大小,周围脑的重要功能(eloquence of surrounding brain)和静脉引流模式。大小小于(<)3厘米的小AVM为1分,3 - 6厘米的AVMs为2分,大于(>)6厘米的AVMs为3分。静脉引流到凸面静脉窦(convexity sinuses)被认为是浅表的,为0分,引流到深静脉系统为1分。AVM的“重要功能区(eloquence)”是基于周围大脑的功能。一分被分配给位于感觉运动皮层、语言区、视觉皮层、下丘脑、内囊、脑干、小脑脚或小脑深部核团的病变。“非功能”区域(“noneloquent” regions)的AVM则为0分(表10.1)。
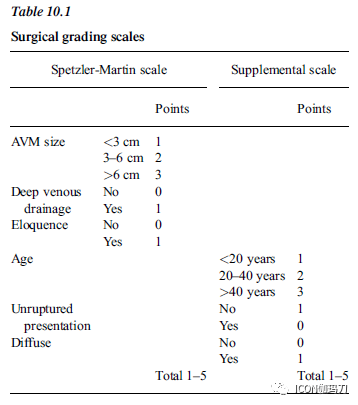
Lawton Young补充分级系统补充了Spetzler Martin分级系统,纳入了其他对手术选择和预后重要的因素,包括患者年龄、出血表现和紧密度(compactness)(表10.1)。
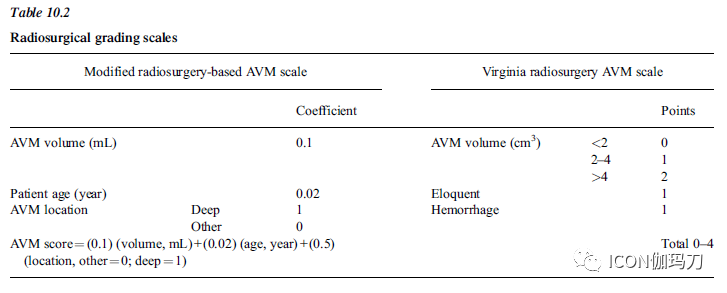
放射外科和血管内分级标准也被开发来指导患者选择放射外科(SRS)(表10.2)和血管内手术(表10.3)。基于放射外科的AVM评分(RBAS)用于预测SRS治疗后AVM闭塞而无新的功能障碍的机会,包括AVM体积、患者年龄和AVM位置。改良的RBAS,使用位置作为一个双层变量(two-tiered variable)(半球/胼胝体/小脑vs基底神经节/丘脑/脑干),得到以下公式:AVM评分=(0.1)(体积,mL)+(0.02)(年龄,岁)+(0.5)(位置;半球/胼胝体/小脑为0,基底神经节/丘脑/脑干为1。“AVM评分为1分或1分以下的患者可以被告知,AVM闭塞而无新的神经功能障碍的几率约为90%,日常活动下降的几率几乎为零。”最近,Heidelberg评分、弗吉尼亚(Virginia)放射外科AVM评分和质子放射外科AVM量表也被提出用于预测SRS后的良好预后。
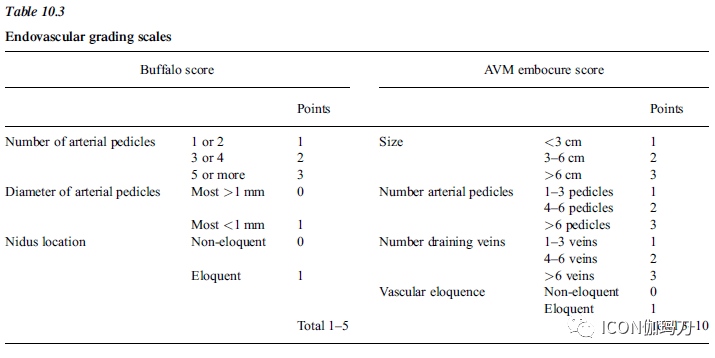
同样,Buffalo评分用于预测血管内AVM栓塞患者的并发症,包括动脉血管蒂(arterial pedicles)的数目、动脉血管蒂的直径和AVM畸形血管巢的重要功能区位置。“较小的血管更容易在导管插入时受伤,较多数目的动脉血管蒂每次栓塞会产生更多的潜在风险,而重要功能区的位置增加了神经功能障碍的风险。”随后引入AVM栓塞评分(AVMES)来评估Onyx血管内栓塞的治疗风险,包括AVM的供血动脉血管蒂数目、引流静脉的数目、AVM畸形血管巢的大小和重要功能区的血管。AVMES评分>5分的AVMs完全闭塞率低(20%),主要并发症发生率较高(30%)。
目前对脑动静脉畸形的治疗是多模式的,包括随访观察或显微手术切除、血管内栓塞、立体定向放射外科治疗(SRS),单独或结合上述方法。在急性破裂的AVM中,有时需要手术清除血肿、减轻肿块效应和增加颅内压。因此,一个多学科团队是重要的,以为每个患者确定最佳的管理策略。
治疗的风险必须与自然病史中出血的风险相平衡。虽然关于AVMs破裂患者的治疗几乎没有争议,但对于未破裂AVMs的管理是存有争议的,大多数做法是由当地的习惯驱动的(most practice driven by local-regional mores)。影响这些决定的大部分因素是手术风险,而不是自然史。人们一直在努力创建自然史风险模型。与大多数AVM研究一样,它们的局限性在于它们是通过回顾性方法应用的,而可用的前瞻性数据也受到相对较短的随访时间(<5年)的限制。
最近的前瞻性随机性试验对未破裂AVM患者比较了保守内科治疗和干预治疗,发现治疗后患者卒中和死亡的发生率明显较高。
然而,在未破裂的脑动静脉畸形(ARUBA)的随机试验和苏格兰颅内血管畸形研究(the Scottish Intracranial Vascular Malformation Study),以及符合ARUBA条件的患者接受显微手术或SRS治疗的众多回顾性研究中,观察到的卒中和死亡率存在很大差异。此外,即使未破裂,脑动静脉畸形也与长期的致死致残率相关。遗憾的是,目前尚无基本的药物治疗(primary medical therapy)来预防动静脉畸形的形成、稳定动静脉血管或引起血管闭塞和防止破裂。观察到的伴有癫痫发作的患者用抗惊厥药治疗,头痛则采用对症治疗。
如果决定治疗动静脉畸形,破裂和未破裂病变的治疗选择包括显微外科手术切除、血管内栓塞和立体定向放射外科。在一项对脑动静脉畸形治疗的系统综述和荟萃分析中,包括超过13000例患者和46000患者年的随访,显微手术后96%的患者成功闭塞了动静脉畸形,放射外科治疗后38%的患者成功闭塞了动静脉畸形,血管内栓塞后13%的患者成功闭塞了动静脉畸形。
显微外科手术切除是治疗AVM的主要手段,特别是对于已经出过血的AVM。经过仔细的患者选择,手术后的结果非常好,闭塞率超过90%,致死致残率低。Spetzler Martin和Lawton Young补充分级系统预测手术风险并指导患者选择手术。SM的I级、II级和III级病变被认为是显微手术切除的良好候选者,手术的致死致残率是可以接受的,而除非在复发性出血或进行性神经功能障碍的情况下,应该避免IV级和V级AVMs的切除术。补充评分<6分的患者应考虑手术治疗,而评分>6分的患者具有较高的手术致死致残率。外科手术风险高的患者则应考虑接受立体定向放射外科、血管内栓塞、栓塞与血流相关的动脉瘤或姑息性栓塞以消除功能性盗血。
特别是对于丘脑和脑干的深部动静脉畸形,立体定向放射外科是显微手术切除术的可行替代选择。不变的是(Invariably),这些都是高级别病变,因为它们位于不可受侵(inviolable)的大脑中,靠近颅神经、颅神经核和脑干锥体束(cranial nerves, cranial nerve nuclei, and brainstem pyramidal tracts)。向AVM照射足够的剂量可导致AVM血管腔的闭合和在2 - 3年的潜伏期内闭塞。预后良好,并发症发生病率低,尤其是小的AVM 。虽然与显微外科手术相比创伤较小,但也有一些缺点。在潜伏期有出血的风险,并且由于对周围组织的损伤会产生不良的放射副反应(adverse radiation effects from damage to surrounding tissue)。成功的AVM闭塞直接取决于放射的量,但放射副反应的发生率也随着放射量的增加而增加。在小的AVM中观察到有最好的结果。
单次立体定向放射外科或体积分期放射外科也可用于“降低AVM的疾病”,或减少其体积,使其更有利于栓塞和显微手术切除。
部分选择接受显微外科手术切除的动静脉畸形常规进行术前栓塞评估,以闭塞供血动脉动脉瘤和深部、手术无法接近的供血动脉,以减少流入动静脉畸形的血流,减少手术期间的出血量,减少手术次数。尽管包括微导管系统和液体栓塞剂在内的血管内技术取得了进展,AVM栓塞仍存在严重的并发症和长期致死致残率的风险。目前尚不清楚术前栓塞是否能改善手术结果。Donzelli等人发现术前栓塞与中位切除时间延长相关,与术中出血量或mRS评分变化无关。虽然值得注意的是,该数据反映的是单个显微外科医生的实践,但其结果与术前栓塞的效用的共识相反(is counter to convention concerning the utility of spanoperative embolization)。因此,栓塞应根据外科医生的具体需要进行调整,而不是作为常规手术。
栓塞也被用作放射外科的辅助治疗,特别是对于可能限制放射治疗影响的较大的病灶。相对于那些没有接受放射外科治疗前栓塞的,支持放射外科治疗前栓塞的证据提示预后较差。这可能部分与放射外科计划的困难有关,因为栓塞材料使AVM畸形血管巢的显示更加受限。因此,其他人在开始时进行放射外科,随后进行部分栓塞。各种技术被用于静脉栓塞,包括在经动脉和经静脉的方法下使用NBCA胶、Onyx和线圈。与NBCA相比,使用Onyx的闭塞率较高。
栓塞治愈是可能的,特别是对于只有一个直接供血动脉的小AVM。必须保留动静脉畸形畸形血管巢的旁路供血(En passage)和其远处的正常大脑(normal brain distal to it)。与外科分级系统类似,血管内分级系统已被开发用于评估经血管内技术治疗的脑动静脉畸形患者的风险和结局。较少的供血动脉、非重要功能区、无动静脉瘘与血管内治愈和较少的并发症相关。和Spetzler–Martin一样,Buffalo的得分也是五分制。根据动脉血管蒂的数目、动脉血管蒂直径(0或1)和重要功能区(0或1)来给分。随着血管内技术、微导管系统、Onyx和其他液体栓塞技术(other liquid embolysates)的进步,脑动静脉畸形的治疗也在不断发展。特别是,虽然经动脉血行阻断(devascularization)已成为血管内治疗AVMs的主要手段,但经静脉栓塞正成为一种有前景的AVMs治疗方法。建议治疗后的随访成像以确认完全的血管闭塞,并且在栓塞和放射外科后是必要的。没有证据表明部分切除可以降低再出血的风险。血管造影是必要的,以确认完全闭塞。由于小儿患者有复发风险,建议对闭塞后的小儿患者中进行延迟血管造影。
脑动静脉畸形是儿童和青年成人脑出血(ICH)的重要原因。诊断主要涉及CT、MRI和血管造影。破裂的AVM一般都要治疗;然而,对偶然发现的未破裂的AVM的治疗是有争议的,因为治疗的致死致残率可能超过AVM自然史的。



