目 录
![]()
颅内感染流行病学调查
医院获得性颅内感染的诊断相关问题
医院获得性颅内感染的对应治疗策略
万古霉素使用注意事项
颅内感染流行病学调查
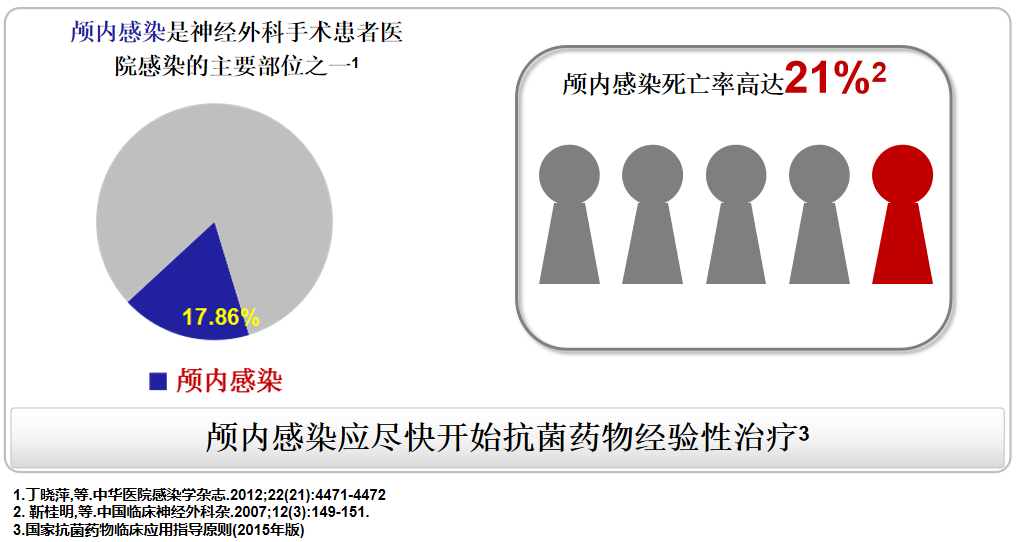
颅内感染:神经外科感染中比例大且死亡率高
中枢神经系统感染中SA属占重要地位,且MRSA感染高发
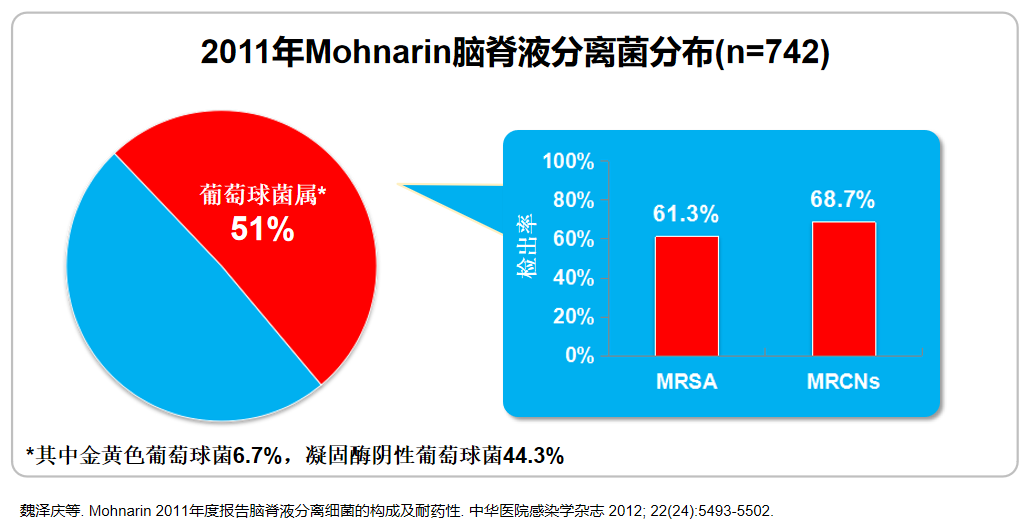
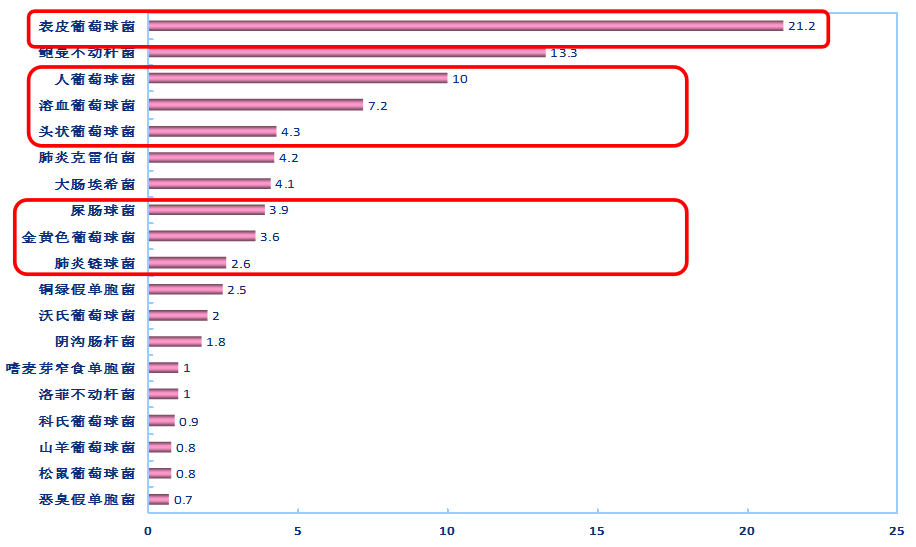
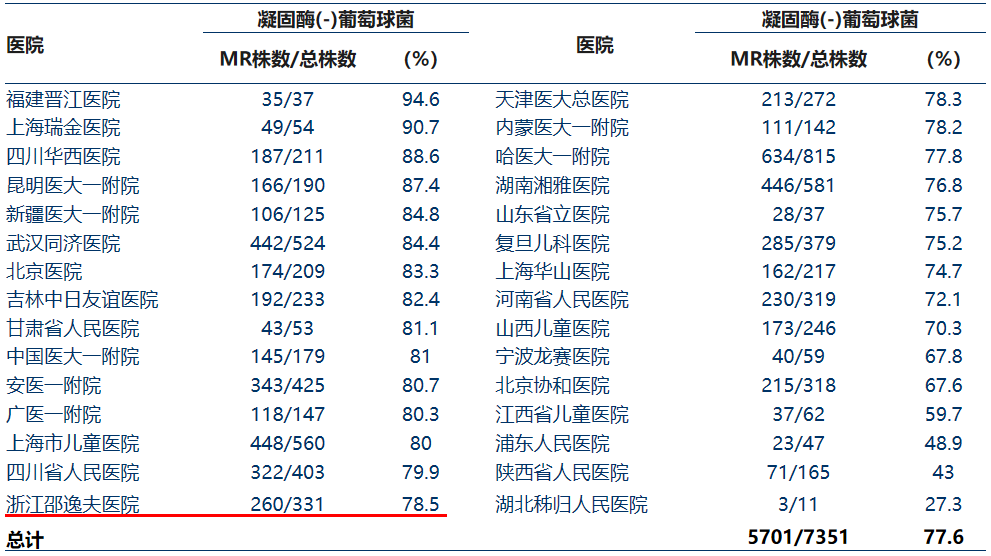
CHINET2016年2383株脑脊液标本分离菌主要菌种分布(%)
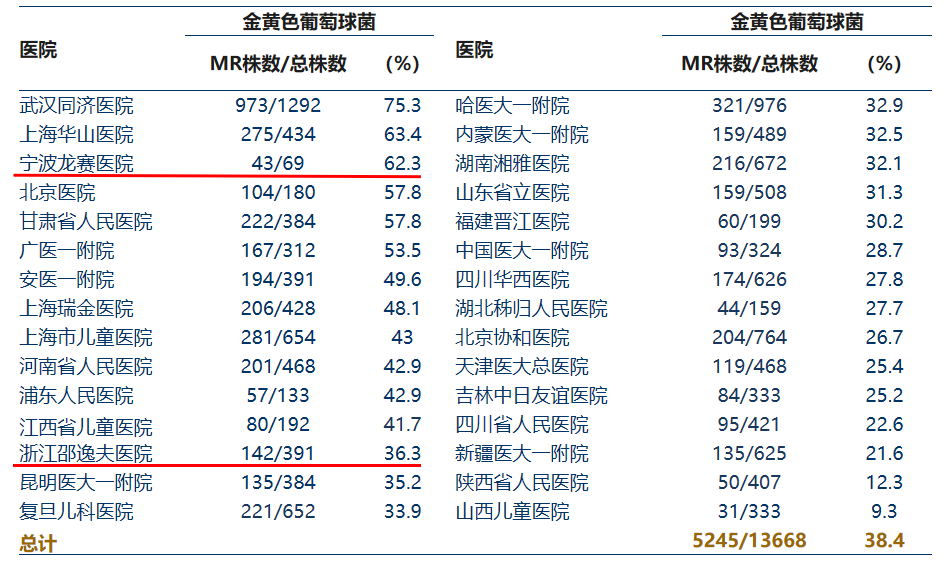
CHINET2016版最新数据:MRSA检出率高达38.4%
2016CHINET最新数据:MRCNS检出率高达77.6%
医院获得性中枢神经系统感染诊断
有以下因素及临床症状体征
开颅手术、颅底骨折、脑脊液漏、开放性颅脑损伤、引流管留置、脓毒症。
发热、头痛、脑膜刺激征、神经功能障碍(颅神经)。
诊断标准现状及困境
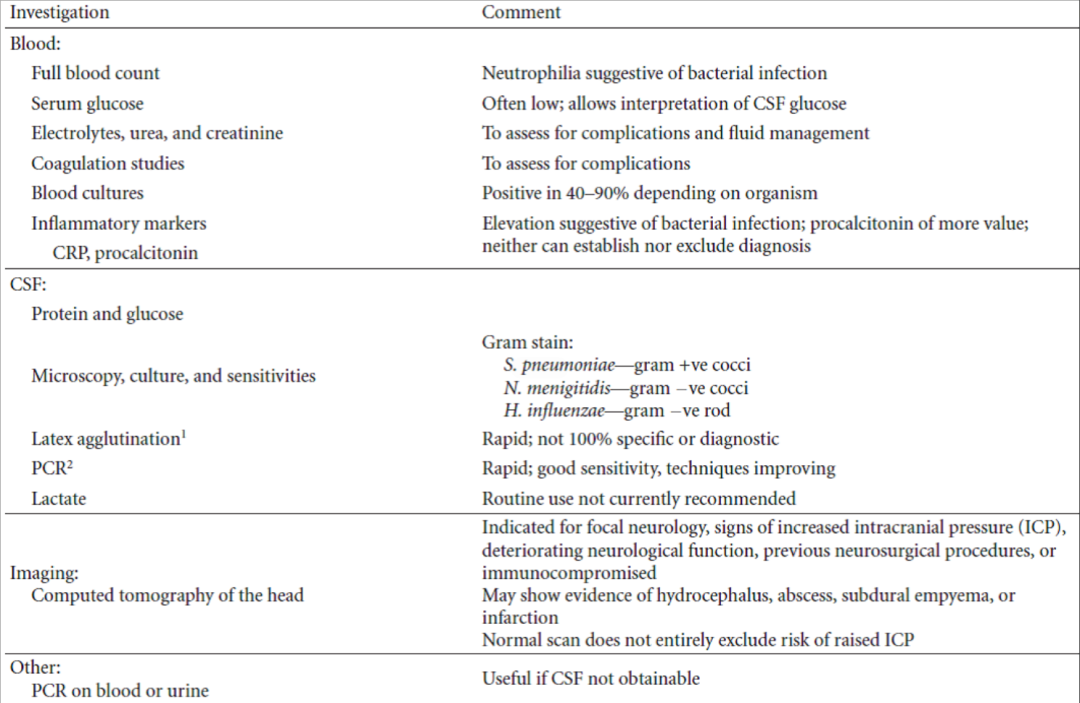
临床症状、体征无特异性。
影像学检查;仅能排除有无脓肿、是否腰穿禁忌症。
CSF理化检查:细胞数、分类、蛋白、葡萄糖、乳酸、PCT、G试验及其他生物标记物,但仍缺乏特异性,部分指标敏感性不够。
细菌学检查:细菌涂片及CSF/血培养金标准,阳性率低。分子生物学方法:定量PCR、基因芯片技术、微生物质谱分析、微生物全基因组序列分析等特异性敏感性有待验证。
协助诊断、评价治疗效果及有无治愈、提供分流手术依据。
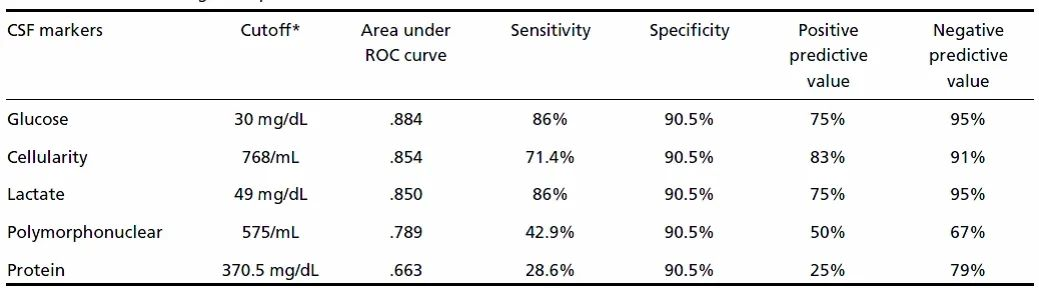
细菌学检查阳性率低、理化检查无准确的量化标准、新的分子生物学方法临床尚未能验证和广泛应用,诊断还是比较含糊的!
NSICU分层诊断:
临床确诊:有明确危险因素并相应临床症状和体征
CSF细胞数增高并细菌涂片或培养阳性或二代测序阳性。
CSF常规+生化,WBC>1000/ul,多核为主;伴或不伴糖定量<1.9mmol/L。(与血糖比<0.4)(排除血性脑脊液所含白细胞或计算细胞指数)
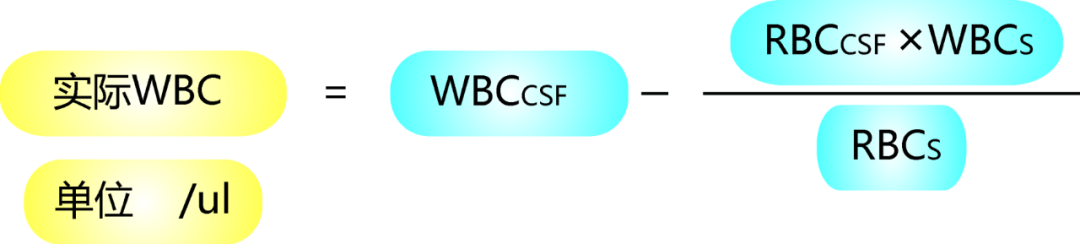
符合上述2项中的任何一项诊断成立,启动经验性抗感染治疗。
临床可疑诊断
CSF常规+生化,WBC:100~1000/ul,多核为主;伴或不伴糖定量<2.2mmol/L,或与血糖比<0.5。
8~24h内动态观察CSF细胞数、参考生物标记物,根据临床状态判断是高度可疑还是低度可疑来决定是否启动经验性抗感染或观察。
CSF10~100/ul,暂时可排除颅内感染,动态观察。
目前对于院内获得性颅内感染分层诊断可能更合理
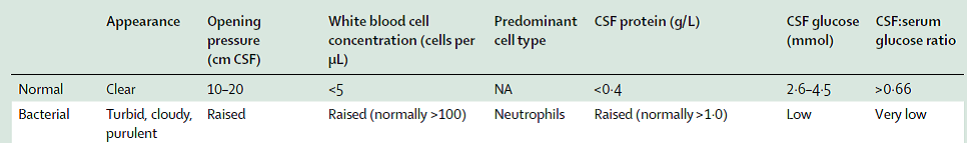
如何提高CSF培养阳性率
尽量在抗生素使用前取CSF、同时行血培养
引流液取样要注意消毒、需2人配合取标本
至少取5管(最少每管2ml)
第1管生化;第2管细菌涂片(即刻送检)
第3管5ml,加入小儿血培养瓶,(涂片+培养 尽快送检,晚上室温保存)
第4管常规
第5管(乳酸或分子生物学检测)
医院获得性颅内感染的对应治疗策略
(一)经验性抗感染(as soon as posible)
经验性治疗在感染诊断明确后要尽早启动,但对于可疑感染,根据实际情况适当延迟。
要基于发病原因和机制、当地细菌流行病学和耐药情况、临床状态、CSF的理化性状来选择。经验性抗感染一定要广覆盖、有侧重。(基于阳性菌还是阴性菌)
万古霉素联合抗假单胞菌的β-内酰胺类药物(如头孢吡肟,头孢他啶或美罗培南)作为医疗相关性脑室炎和脑膜炎的经验性治疗;经验性β-内酰胺药物的选择应根据当地的体外药敏试验数据。
基于发病原因和机制的经验性抗感染方案:

(参考:细菌流学病学和细菌耐药性情况)
基于发病原因和机制、当地细菌流行病学和耐药情况、CSF的理化性状、抗生素的PK/PD来选择和使用好抗生素
经验性抗感染一定要广覆盖、有侧重。
怀疑G-菌感染可能,更要警惕和重视,在传统美罗培南的基础上,如果怀疑CRE或XDR非发酵菌,需要启动粘菌素或替加环素的联合治疗;一旦早期控制不佳,死亡率非常高。
(引流管口CSF渗漏处理的危急性等同于脑疝)
(二)目标性抗感染:抗生素选择和使用
无CSF细菌学证据:经验性治疗的效果评估是否需更换抗生素。
有CSF细菌学证据:根据CSF病原菌、药敏、抗生素的PK/PD特点选择特异性抗生素。
很多医院获得性中枢神经系统感染,尤其是手术部位感染,是依靠经验性抗感染治愈的。(虽无细菌学证据,基于发病原因多考虑革兰阳性菌感染所致)
革兰阳性菌:抗生素的选择、CSF的理化特性,治疗成功率高。
革兰氏阳性菌的目标性抗感染治疗
治疗甲氧西林敏感的金黄色葡萄球菌感染,推荐使用萘夫西林或苯唑西林。如果患者无法接受β-内酰胺类药物,则可以予脱敏处置或以万古霉素替代。
治疗耐甲氧西林的金黄色葡萄球菌感染,推荐万古霉素作为一线用药;如果万古霉素MIC≥1μg/mL,考虑替代性抗菌药物治疗。
治疗凝固酶阴性的葡萄球菌感染,治疗类似于金黄色葡萄球菌且基于体外药敏试验结果。
万古霉素或利奈唑胺在MIC≤0.5 or MSSA时,单纯静脉给药都能达到CSF PK/PD要求。
万古霉素或利奈唑胺在MIC≥1时,单纯静脉给药都不能达到CSF PK/PD要求。
优化使用:增大剂量 or 局部给药
对于MIC值低、感染不严重的中枢神经系统阳性菌感染通常能达到目标,但对于严重颅内感染,单纯静脉使用可能尚达不到要求!
如果无法行鞘内注射,利奈唑胺可以作为首选!
肠杆菌科:
肺炎克雷伯菌、大肠埃希氏菌、阴沟肠杆菌等常见。
以三代(四代)头孢为基础的联合治疗(氨基糖苷类)。
头孢曲松、头孢噻肟、头孢哌酮/舒巴坦、头孢吡肟。
产ESBL酶:美罗培南、β内酰胺/酶抑制剂为基础的联合治疗(氨基糖苷类)。
CRE:多粘菌素(替加环素)为基础的联合治疗。
CRE引起的侵袭性感染:多粘菌素B或粘菌素联合一种或多种MIC结果为敏感的药物;多粘菌素B或粘菌素联合另一种或两种药敏结果为非敏感的药物(例如可以联合一种碳青霉烯类药物)进行治疗,优先选用MIC最靠近其敏感折点的药物来联合。
非发酵菌:
铜绿假单胞菌
MDRPA:抗假单孢菌β内酰胺类/β内酰胺酶抑制剂(头孢哌酮/舒巴坦,哌拉西林/他唑巴坦)、抗假单胞菌头孢菌素、单环β内酰胺类、美罗培南为基础联合氨基糖苷类(局部用药)治疗;
XDRPA:基于多粘菌素的联合治疗;
PDRPA:联合用药方案。
XDRPA:多粘菌素B或粘菌素联合一种或多种MIC结果为敏感的药物来治疗;如果感染的CRPA的MIC结果显示没有其他敏感的药物,推荐多粘菌素B或粘菌素联合另一种和/或两种药敏结果为非敏感的药物(例如可以联合一种碳青霉烯类药物)进行治疗,优先选用MIC最靠近其敏感折点的药物联合。
鲍曼不动杆菌
MDRAB:碳青酶烯类或含舒巴坦的复合制剂,可联合氨基糖苷类(局部用药)。
XDRAB:基于多粘菌素或替加环素联合舒巴坦制剂(6~8g)。
PDRAB:根据MIC值大剂量联合用药。
XDRAB:多粘菌素B或粘菌素联合一种或多种MIC结果为敏感的药物来治疗;如果感染的CRAB的MIC结果显示没有其他敏感的药物,推荐多粘菌素B或粘菌素可单独使用治疗CRAB感染。
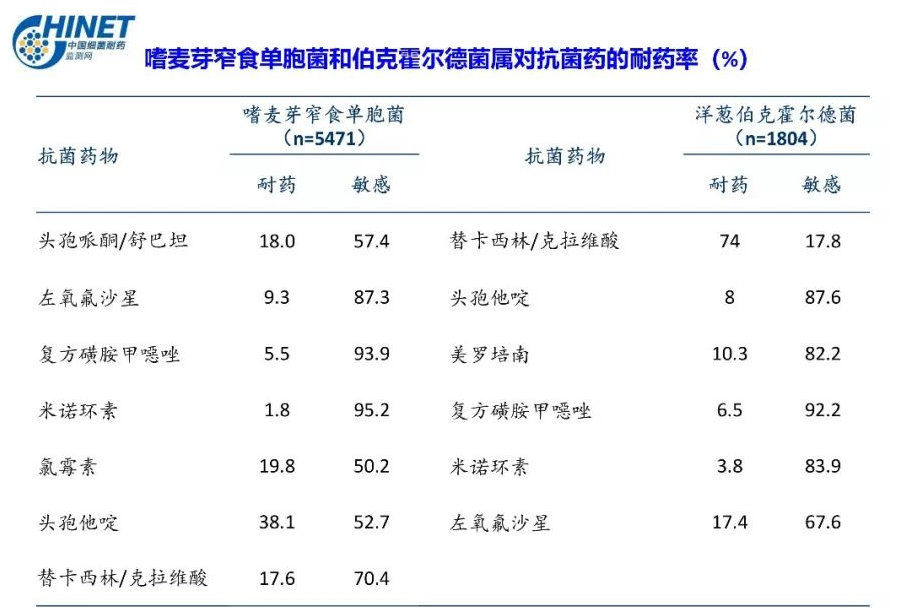
嗜麦芽窄食单胞菌
舒普深、磺胺为基础的联合治疗。
如何优化CNS抗生素的使用
抗生素对中枢神经系统安全、CSF中的药效学好;
选择CSF通透性好(最好AUCcsf/AUCs=1)、MBC/MIC值低的抗生素;
选择排泄慢的抗生素:头孢曲松
目标:CSF中抗生素浓度尽可能达到或大于10~20MIC;
1、增加系统给药剂量和输注时间
适用有一定CSF通透性,增加剂量而无副作用,CSF浓度上升, CSF中抗生素浓度大于10~20MIC:美罗培南、头孢噻肟、舒巴坦、氟康唑、替加环素。
用药剂量大、给药疗程长、价格昂贵、颅内浓度仍有限。

增加至6g/d,甚至8g/d
2、局部给药
联合脑室、鞘内给药:穿透性差、毒性大限制增加剂量,即使增加系统给药剂量也难达到PK/PD要求:氨基糖苷类、万古霉素、二性霉素B、多粘菌素。
直接提高CSF抗生素浓度
脑室炎脑室内注入
脑膜炎鞘内注入

庆大、妥布、阿米卡星、万古霉素、多粘菌素、达托霉素、二性霉素B,并对用药剂量及间隔有推荐。
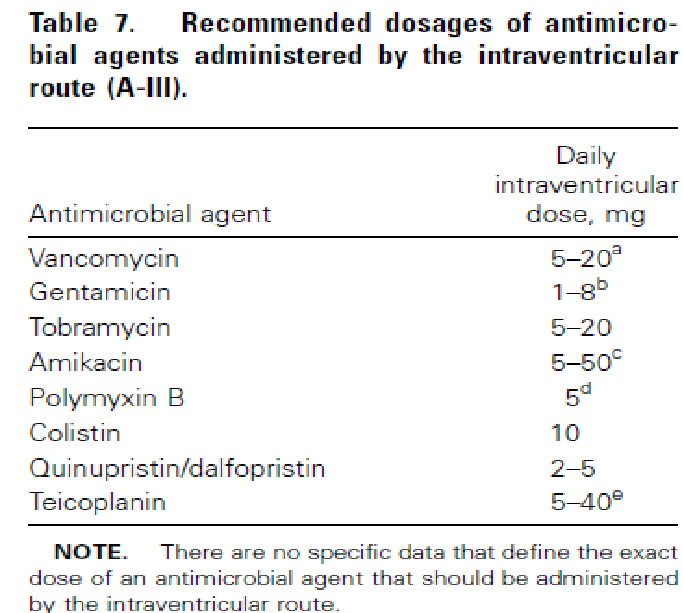
所有β内酰胺类、碳青酶烯类、喹诺酮类、四环素类等抗生素均未被推荐能局部用药。
(三)外科辅助操作
明确感染灶并有外科手术指征,可考虑手术清创(少见),明确植入物相关的去除植入物;
腰穿鞘内给药;
CSF辅助引流(脑膜炎腰大池引流、脑室炎脑室外引流)并给药;阴性菌感染更要关注引流通畅。
感染继续进展必要时冲洗引流、内镜辅助。
(四)免疫辅助治疗
避免低蛋白血症和营养不良
免疫调节等辅助治疗:激素、胸腺肽
清除炎症介质的药物治疗

(五)脑保护治疗
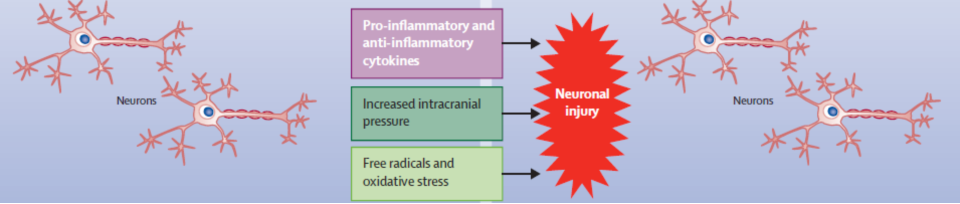
感染继发性脑损伤:继发脑损伤的机制包括炎症和抗炎症因子、血脑屏障破坏、ICP升高、自由基和氧化应激等。
弥漫性脑肿胀、脑疝、脑干功能衰竭、死亡。
避免新的继发性脑损伤;
减轻或逆转已发生的炎症后继发性脑损害;
基于ICP/CPP目标治疗策略仍是最基本和核心的目标策略;
进一步优化和改善脑血流、脑代谢、脑微循环的目标治疗;
神经修复或再生;
……….
(六)重症治疗
系统脏器功能监测和保护
营养支持治疗
其他部位感染的监测的目标治疗
感染后系统并发症的诊断与治疗
CNS感染疗效监测判断及停药指征
监测临床症状、体征;动态CSF理化及细菌学监测;
感染控制:临床症状体征消失、CSF细菌学阴性、WBC至少3次检查维持正常;
夹闭引流系统停止局部用药;
根据脑脊液循环情况决定是否需行夹闭试验、决定是拔引流管还是启动分流手术;
继续抗感染3~7天停止抗感染治疗(或降阶梯治疗)。
警惕CNS感染的反复或复燃。
小结:医院获得性中枢神经系统感染诊治原则
分层诊断、判断感染原因、寻找病原学证据。
经验性抗感染与目标性抗感染。
辅助治疗手段:外科性(腰穿、腰大池、脑室引流、冲洗、内镜)、NICU治疗措施(脑保护、营养、免疫、抗炎、系统脏器功能支持)。
医院获得性脑膜炎,尽快控制避免逆行至脑室炎;医院获得性脑室炎,重在预防,做好引流相关性感染的集束化预防。
万古霉素使用注意事项
中枢神经系统感染抗菌治疗原则

选用易透过血脑屏障的抗菌药物
宜选用杀菌剂
一般用最大治疗剂量静脉给药,必要时联合用药
疗程:在各项指标恢复正常后继续用药10-14天
万古霉素在有炎症时血脑屏障的穿透力高于正常时3倍

稳可信®拥有广泛适应症

迄今为止,是唯一明确具有脑膜炎适应症的抗MRSA药物
2016 IDSA MRSA指南万古霉素用于中枢神经系统MRSA感染的推荐

神经系统感染患者的谷浓度标准

根据TDM剂量调整
一般感染谷浓度设定在10~15 mg/L剂量调整原则
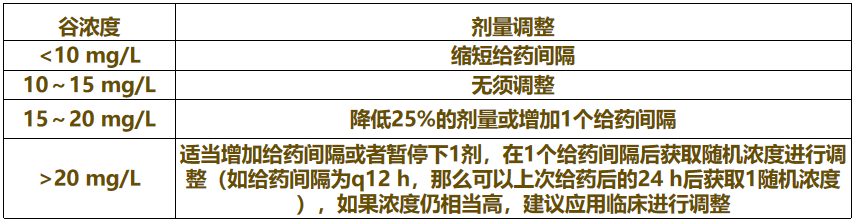
重症感染谷浓度设定在15~20 mg/L剂量调整原则





