《Neuroendocrinology》杂志 2019年2月 7日在线发表比利时Liège Université大学的Vroonen L, Daly A, Beckers A撰写的《泌乳素腺瘤的流行病学和治疗中的困难Epidemiology and Management Challenges in Prolactinomas.》( doi: 10.1159/000497746.)
临床相关的垂体腺瘤约占总人口的千分之一,泌乳素瘤是目前最常见的垂体腺瘤临床亚型。通常,泌乳素瘤影响绝经前妇女,表现为典型的月经紊乱和/或溢乳症状。泌乳素瘤患者通常使用多巴胺激动剂来恢复生育能力,控制症状和肿瘤大小。然而,对一部分泌乳素瘤的治疗仍具有困难。近年来的研究已经确定了与多巴胺激动剂耐药性相关的因素,如男性性别、遗传特征和具有难治侵袭性的(aggressive)肿瘤行为。某些其他患者组群,如儿科患者和孕妇,对治疗提出特殊性挑战。多巴胺激动剂治疗通常是安全有效的,在孤立的情况下可能发生临床相关的心瓣膜并发症和冲动控制障碍等不良反应。泌乳素瘤的许多重要疾病特征仍有待解释,如绝经期前后性别患病率的差异、老年男性大腺瘤患病率较高以及多巴胺能激动剂的耐药抵抗性的生化机制。
引言
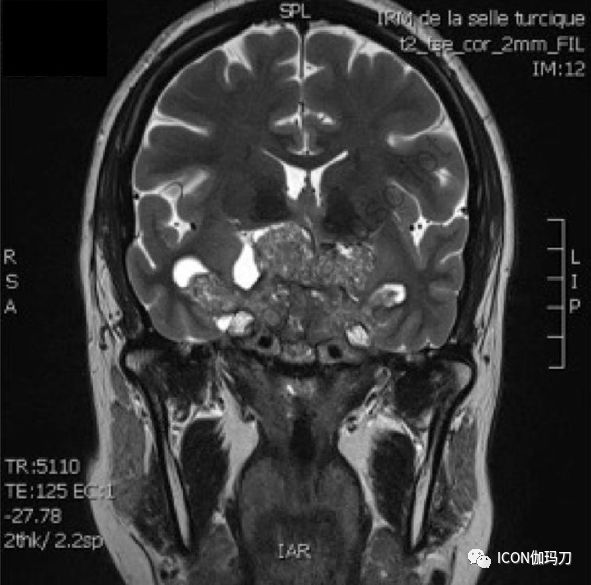
高泌乳素血症是临床最常见的内分泌疾病之一,表现为性欲减退、月经紊乱/生育障碍或溢乳等症状和体征。此外,最近的证据表明,群体中高泌乳素血症的患病率正在上升。多种因素可导致泌乳素过量(垂体柄受压,药物副作用,雌激素等),但垂体腺瘤是其中临床上最重要的诊断。除了常见的高泌乳素血症的症状外,泌乳素瘤也可以导致局部结构的机械性受压,引起视野缺损(图1)。垂体腺瘤的流行病学研究显示,患病率远高于之前所认为的,泌乳素瘤是报道中最常见的肿瘤亚型。因此,会在临床上经常遇到泌乳素瘤。多巴胺受体激动剂是治疗泌乳素瘤的首选。卡麦角林得到广泛使用,并能使大多数患者的泌乳素水平得以控制,肿瘤肿块缩小。因此,除了对罕见的难治性病例或药物治疗无效或存在禁忌的患者,手术和放射治疗很少用于治疗泌乳素瘤。在本综述中,作者提供了关于泌乳素瘤临床表现和流行病学的进展,强调一些存在的与表现和治疗相关的挑战。
流行病学
1994年,一项以健康人为研究对象的垂体疾病放射影像学评估的流行病学队列研究报告中,垂体腺瘤发病率为10%。十年后,Ezzat等对这些肿瘤的患病率进行了深入的荟萃分析。在该研究中,10项对放射影像学和死后患病率的原始研究中显示,在放射影像学研究中的患病率为22.5%,而尸检研究系列中的患病率为14.4%(总患病率:16.7%);泌乳素瘤是最常见的亚型(25-41%)。这一发现在随后的一系列对无既往垂体腺瘤诊断的个体尸检中得到了证实,发现泌乳素免疫组化染色阳性的占垂体腺瘤的39.5%。在该研究系列中绝大多数肿瘤属于非常小的微腺瘤。
表1.垂体腺瘤患病率的流行病学研究
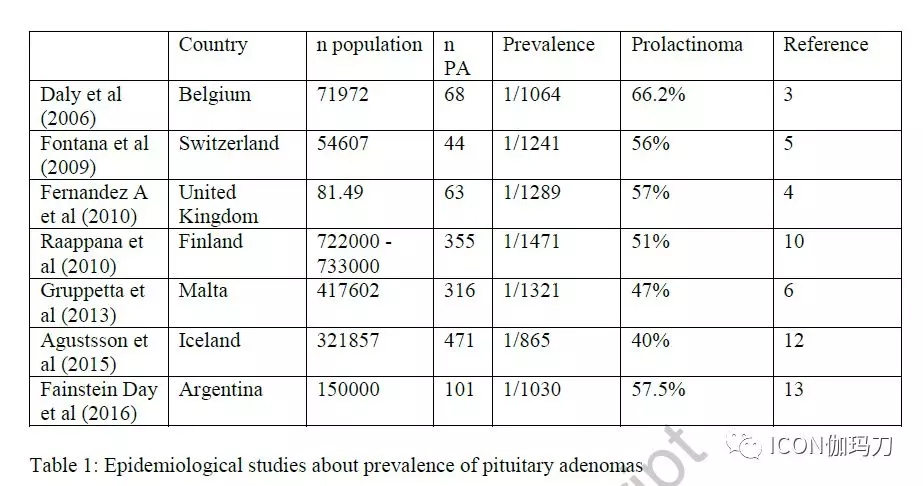
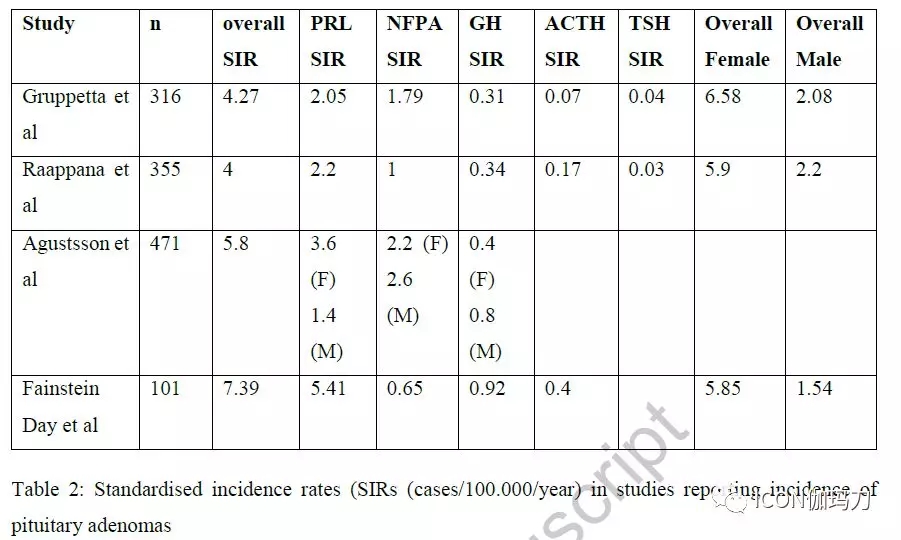
2006年以前,临床上关于垂体腺瘤患病率的资料很少。2006年在比利时Liège 地区首次对临床相关垂体腺瘤的患病率进行研究。在三个不同的地区(农村、近郊和城市)对总数为71972名的居民进行研究,报告垂体腺瘤患病率为1/1064。66.2%为泌乳素瘤,其中80%为发生在女性的泌乳素微腺瘤(直径< 10mm)。这些结果后来在不同的地理环境中得到证实。在2009年,在瑞士,Fontana等发现54607名居民中有44例腺瘤患者(患病率为1/1241),其中73%为女性。泌乳素瘤再次占主导地位(56%;36%为微腺瘤和20%为大腺瘤)。随后在英国,Fernandez等发现81149的人群中垂体腺瘤有63例,(患病率1/1289),其中57%为泌乳素瘤。这些是60岁以下人群中更为常见的亚型,而无功能性腺瘤再>60岁以上人群的发生率较高。芬兰和马耳他的其他数据也发现了相似的结果和相同的泌乳素瘤比例(表1)。瑞典居民的患病率估计为1/2688。虽然这些证实在一般人群中垂体腺瘤的发生频率增加,这些结果低于其他报告。其他报道中也发现较低比例的泌乳素瘤(32%)和较高比例的无功能性体腺瘤(54%)。这种不平衡可能是所使用的考虑泌乳素瘤的标准(泌乳素水平大于正常值上限的3倍)所导致的。较低的患病率也可能是由于缺乏全科医生的数据,因为这是一个基于注册登记的研究。此外,他们报告了大腺瘤的患病率(65%)高于微腺瘤(33%)。相比之下,2012年冰岛的垂体腺瘤患病率较高(1/865),40%为泌乳素瘤,提示垂体腺瘤患病率较高。一些研究报告垂体腺瘤的发病率。大多数报告过去多年来发病率有所增加,可能同诊断工具改善(如MRI或激素检测)和疾病识别改善有关。垂体腺瘤的标准化发病率(SIR)的范围在4到7.39之间(表2)。
表2.垂体腺瘤的标准化发病率(SIR)(例/十万人/年)
性别差异
在一项对2230例垂体腺瘤患者的回顾性研究中,Mindermann和Wilson报告说,泌乳素瘤是最常见的肿瘤亚型(39%)。他们强调了不同性别和年龄的泌乳素瘤患病率的重要差异。他们报告18岁至50岁间,女性泌乳素瘤患者与男性泌乳素瘤患者的比率为10:1,而这个年龄之后的性别比率是1:1。2009年,Kars等集中关注应用多巴胺激动剂治疗高泌乳素血症患者。他们报告的25-34岁女性的发病率比男性的发病率明显要高,而这一差异在绝经期后消失。相反,在男性中没有发现特定的发病率高峰。同样,冰岛的标准化发病率(SIR)评价,发现同样的性别差异,其发病率中值峰值女性(32岁)明显比男性(47岁)年轻。
到目前为止,这种性别差异还没有得到充分的解释,尽管已经提出了一些因素。其中一个因素是雌激素受体(ER)在泌乳素瘤中的表达。一项对42例垂体腺瘤的免疫细胞化学研究显示与其他亚型比较,泌乳素瘤中有雌激素受体(ER)的患病率较高;雌激素受体(ER)在正常和腺瘤的泌乳素垂体细胞中也有较强的表达。然而,一项回顾性研究未能确定以雌激素为主的口服避孕药的使用与更高的泌乳素瘤发病率之间存在关联。16例高泌乳素血症的妇女(8例为特发性高泌乳素血症;8例为泌乳素瘤患者)口服避孕药的患者的前瞻性研究中,在雌激素治疗中先前存在的泌乳素水平或放射影像学特征没有明显变化。此外,尽管有报道一个新发泌乳激素瘤的变性男性正服用高剂量的雌激素,更近期的研究表明在有98名受试者的大型队列中,雌激素没有影响。
基因方面
MEN1基因突变会诱发常染色体显性的多发内分泌肿瘤综合征1型(MEN1),这是以甲状旁腺瘤(90%)、胃肠胰腺神经内分泌肿瘤(64%)和垂体腺瘤(35-40%)为特征的疾病。MEN1的患病率为0.02-0.2/1000,大约22%的患者有泌乳素瘤。与非MEN1患者相比,这些腺瘤显示更具有难治性的行为,以垂体大腺瘤占多数以及对多巴胺激动剂治疗有更高的耐药抵抗性。泌乳素瘤也可以发生在有遗传性或家族性背景的家族性孤立性垂体腺瘤((FIPA)患者的部分亲属中。在一小组泌乳素瘤患者中,在家族性孤立性垂体腺瘤((FIPA)家族中或散发性背景中均已发现芳烃受体相互作用蛋白(AIP)基因的种系突变。在国际性研究中,作者评估163例30岁前诊断的大的(平均肿瘤大小:29.2 mm) 难治性散发性大腺瘤的AIP突变的患病率。。在61例泌乳素瘤患者中发现7例有AIP突变(11.5%)。垂体腺瘤,包括泌乳素瘤,也是嗜铬细胞瘤-副神经节瘤-垂体腺瘤联合症(pheochromocytoma-paraganglioma-pituitary adenoma association,3PA)的临床表现的一部分。这些催乳素瘤患者可能同时患有嗜铬细胞瘤/副神经节瘤,个别病例显示有种系基因突变,如琥珀酸脱氢酶复合物亚基(SDHx)或MAX基因突变/基因内缺失。
特殊人群中的泌乳素瘤
儿科患者
垂体腺瘤占儿童幕上肿瘤的2%,其中泌乳素瘤是最常见的腺瘤亚型,虽然其人群发病率仅为低于千万分之一(< 0.1/1000000))。女孩比男孩更容易受到发病,南韩往往有更多的大腺瘤。临床表现也因年龄和性别而异。在青春期前,头痛、生长迟滞和视野缺损是最常见的体征,而在青春期,溢乳、性腺功能减退或青春期发育迟滞是出现更多的特点。Salenave等报道法国77例儿童和青少年的大型泌乳素瘤,并发现发病的女性是男性的两倍。在整个人群中,不考虑性别,主要表现为发育迟滞/障碍、视觉障碍和生长问题。与其他人群一样,男性的肿瘤大小和泌乳素分泌高于女性。在最近的一项研究中,描述27例儿科泌乳素瘤的队列研究。女孩患病率较高(性别比2:1),起病较早,而男孩肿瘤体积较大,泌乳素水平较高。除了需要手术减压的病例外,卡麦角林治疗在控制泌乳素水平,减少肿瘤体积方面是有效的。
老年患者
65岁以上患者的泌乳素瘤占垂体腺瘤的4-8%,但确切的老年泌乳素瘤的患病率的准确数据几乎没有。一项基于17例绝经后诊断的泌乳素瘤的研究报道中大腺瘤多见(1例微腺瘤,12例大腺瘤;4例巨腺瘤)。在该研究系列中,只有一例巨大的泌乳素瘤对卡麦角林有耐药性,(剂量为3mg/周,治疗138个月,泌乳素水平未正常化),且有海绵窦侵袭,是卡麦角林应答反应较差的预后因素。西蒙等报道,14例绝经后的泌乳素瘤女性,大多数有直径>20毫米的大肿瘤,但多巴胺激动剂的应答反应通常是好的。Karunakaran等对绝经对高泌乳素血症和泌乳素微腺瘤缩小的影响进行了研究。他们注意到与非绝经期对照组相比,绝经后女性自发性高泌乳素血症恢复的几率明显更高。
老年患者的研究的一个重要的局限性在于泌乳素瘤的患病率可能在老年人中被低估,因为他们的年龄,可能会导致后续表现的(如性欲减退)的临床反应不太明显。在一个尸检研究系列中,Kovacs等发现年龄在80岁以上的患者中有13%是泌乳素染色的微腺瘤。
妊娠
在妊娠期间,泌乳素细胞的生理增生会导致垂体肥大,泌乳素水平提高10倍。此外,妊娠是一种重要的高雌激素状态,可能也会影响已存在的泌乳素瘤的发展。然而,妊娠期间泌乳素微腺瘤体积增大的风险较低(2.7%),既往治疗过的泌乳素大腺瘤发生增大的比率为4.8%;未治疗的泌乳素大腺瘤中,明显更为频繁地出现体积增大(22.9%)。这些结果表明,泌乳素瘤存在不同的肿瘤发展机制,很难预测哪些肿瘤会在妊娠期间扩大。建议在妊娠期间加强对大腺瘤的临床随访,患有严重头痛的女性先接受视野评估再进行MRI平扫检查。在肿瘤生长的情况下,应考虑将溴隐亭作为一线治疗,因为溴隐亭已有最大的安全数据库,并符合内分泌学会的指南。然而,最近的研究表明,卡麦角林在怀孕的第一周并无相关的副作用,但选择药物宁可小心谨慎。相反,不推荐使用喹高利特(quinagolide)。对在176例孕妇中使用奎高利特的评估中,24例 (14%)因自发性流产而终止,9例导致胎儿畸形,1例早产。考虑到在妊娠期间肿瘤生长的可能性,手术被认为是对计划怀孕的泌乳素大腺瘤女性患者的可供选择的方法。然而,手术的成功取决于肿瘤的体积大小和侵袭程度以及神经外科医生的经验,所以选择手术还是依赖溴隐亭需要根据患者具体情况做出决定。
泌乳素瘤治疗中的挑战
多巴胺激动剂的耐药抵抗
多巴胺激动剂是治疗泌乳素瘤的一线药物,在控制临床症状、泌乳素水平和肿瘤体积方面有效,且耐受性良好。在许多国家,超过15年的应用,卡麦角林已经是人们选择的治疗方法,因为每周中位剂量1.0 mg的卡麦角林能使90%的微腺瘤患者和80%的大腺瘤患者的泌乳素正常化。几乎没有有关卡麦角林治疗耐药性的流行病学数据,由于对这种耐药抵抗的定义尚缺乏确定的共识。考虑将(临床标签的剂量上限)每周2毫克的卡麦角林剂量作为定义耐药抵抗的界限(cut-off),作者在12个不同的中心收集到92例患者。所有患者接受至少6个月的界限剂量或超过界限剂量的卡麦角林治疗,泌乳素水平未恢复正常。根据这一定义,各中心的卡麦角林耐药发生率为3.4%。这些耐药的泌乳素瘤大多为泌乳素大腺瘤或巨(> 40mm)腺瘤(82.6%), 13%有基因的或遗传的特征。在122例泌乳素大腺瘤的队列中,Delgrange报告耐药性发生率较低,105例控制使用每周2.5毫克的剂量得到控制。在该研究系列中,海绵窦侵袭被证明是一个对于控制的不良的预后因素,因为它与10倍的耐药抵抗风险相关。与对多巴胺激动剂有应答反应的泌乳素瘤组相比,多巴胺激动剂耐药抵抗的泌乳素瘤组中男性比例过多。在多巴胺激动剂的类型中,卡麦角林已成为治疗的首选。在一篇关于多巴胺激动剂的大型综述中,Molitch报道了卡麦角林的多巴胺激动剂的耐药发生率低于溴隐亭。在1022例使用溴隐亭的患者中,76%达到正常的泌乳素水平,而612例在使用卡麦角林的患者中有86%达到泌乳素水平正常的目标。已经注意到多巴胺激动剂的反应会随着时间的推移而发生变化,因为众所周知,一些病人可能在成功治疗的许多年之后,能够暂时或完全中止多巴胺激动剂治疗。成功中止治疗的患者通常是那些正常使用低剂量治疗达到正常化的患者;其中复发较为常见。有意思的是,即使在一些最初对卡麦角林应答反应较差(需要每周≥2mg)的患者,缓慢治疗后,仔细减少剂量,会与肿瘤大小的稳定相关。然而,在服用最大剂量卡麦角林的患者中,肿瘤体积大或对周围结构有明显累及,剂量减少则不算是个安全的选择。
神经外科手术是尽管剂量递增仍持续存在多巴胺激动剂抵抗耐药性的患者的重要治疗选择。在广泛应用主要以多巴胺激动剂治疗之前,手术治疗是泌乳素微腺瘤和泌乳素大腺瘤的主要治疗方法。主要以多巴胺激动剂治疗和手术治疗泌乳素瘤与良好的疗效和安全性均有关联。手术治疗泌乳素瘤后的随访显示具术后初期的控制率可高达60-63%,但高达三分之一的病例有复发高泌乳素血症的风险。Ma等最近进行了一项荟萃分析,比较了主要以药物治疗为主和外科治疗,他们的结论是手术的长期的疾病控制得到了显著的提高。然而,经验丰富的神经外科中心的可获得性在全球并不统一,许多泌乳素瘤患者不希望或不适合进行主要的神经外科干预。
多巴胺激动剂的心脏安全性
自报道卡麦角林治疗帕金森病患者出现心脏瓣膜问题以来,对于使用卡麦角林治疗泌乳素瘤的安全性已经过几个组的研究评估。最初的研究是回顾性的研究,从2008年开始,102例泌乳素瘤患者接受治疗并与对照组比较。卡麦角林平均累积剂量为204mg,超声心动图未见明显的瓣膜疾病。Wakil报道类似的结果也出现在44例患者的较小队列中,但平均累积剂量为311 mg。这些结果被随后的三项研究所证实。只有两项研究发现与结果不一致。Colao等报道在一个50例(累积卡麦角林剂量280 mg)的患者队列中有明显的三尖瓣返流(tricuspid valve regurgitation)。与此同时,Kars等报告治疗中出现轻度三尖瓣返流和主动脉瓣钙化的更高的发生率,被认为与临床无关。
第一个关于卡麦角林治疗垂体疾病的前瞻性研究是在肢端肥大症患者中进行的。经过至少四年的随访,与对照组相比,接受治疗的患者没有瓣膜病发病率的增加。Colao等和Kars等的队列报告前瞻性数据。两个研究的结论均认为瓣膜状态没有显著变化。最近,作者报道一个因内分泌疾病接受卡麦角林治疗的100例患者的大型队列。如预期所料,作者的研究组中的人群绝大多数为女性(70%)。整个治疗时间的中位数为>10年(124.5个月),最后随访时卡麦角林的中位数累积剂量为277.8 mg。没有一例患者的瓣膜状态发生显著变化。根据Colao等和Kars等重点关注三尖瓣的研究结果。重要的是要注意到70%得总人口的超声心动图会显示轻度的三尖瓣返流。在作者的患者系列中,只有4例患者在基线时出现2级的三尖瓣返流,而在最后随访时5例出现三尖瓣返流。根据这些前瞻性数据,在内分泌疾病中在规定的剂量范围内使用卡麦角林通常被认为是安全的。到目前为止,只有3例确诊与卡麦角林相关的瓣膜病被报道。最近的病例是一位有25年泌乳素大腺瘤治疗史的52岁老年妇女。累积剂量比前瞻性研究中所描述的要高得多(4192毫克)。病人发生很严重的主动脉返流(aortic regurgitation)。
多巴胺激动剂治疗高泌乳素血症的另一个安全性问题是病理性冲动控制障碍。就像上面描述的心脏瓣膜问题,问题最初是帕金森患者使用多巴胺激动剂治疗的特点,出现运动障碍时所使用的剂量远远高于高泌乳素血症/泌乳素瘤的治疗所使用的剂量。多巴胺激动剂引起的冲动控制障碍中包括病理性赌博、强迫性购物、性欲亢进、暴饮暴食或无目的呆板活动的重复的行为表现(称作“刻板(punding)”。这个复杂的障碍的病因学被认为与大脑特定区域的多巴胺能状态有关。在帕金森病患者中,这些冲动控制障碍发生在>13%的患者中。正如Norohna及其同事们最近所综述的,在内分泌实践中多巴胺激动剂诱导的冲动控制障碍似乎不像帕金森病那么常见,但明显缺乏确切的流行病学数据。尽管很罕见,但当发生时,症状的严重性取决于障碍的行为表现,会对患者及其家庭产生毁灭性的经济或社会后果。中止多巴胺激动剂是通常让不想要的强迫冲动迅速消失。增加对潜在的冲动控制障碍的意识是内分泌学专家在与患者的互动过程中所必要的,在门诊应抓住机会讨论在其他方面耐受新良好的治疗的这一罕见但重要的副作用。
结论
泌乳素瘤引起的高泌乳素血症是内分泌治疗中常见的问题。流行病学研究证实,垂体腺瘤的发病率比之前认为的要高,其中大多数病例为泌乳素瘤。流行病学研究也强调在性别和跨年龄组中存在有意思的差异,提出了关于在泌乳素瘤发病机制中性激素的影响的问题。虽然多巴胺激动剂的治疗通常是有效和安全的,对耐药的病例的评估已确定一些重要的放射影像学和流行病学因素会导致应答反应不良,如海绵窦浸润、男性和遗传特性。内分泌实践中,在剂量范围内使用的多巴胺激动剂的耐受性一般良好,临床医生和患者应该意识到罕见的潜在风险,如冲动控制障碍和可能的心脏瓣膜疾病。




