海绵窦和鞍旁区域,始终是令神外和颅底外科医师魂牵梦绕之地。纵观历史,对其研究的大爆发主要集中在两个阶段:上世纪80-90年代,显微颅底外科快速兴起,Dolenc入路至今仍是经颅处理这一区域的终极杀器;而本世纪伊始至今,内镜经鼻颅底外科则带来了180°转变后的前方视角,使我们能从一个全新的角度去认识、理解和处理这一区域。之前的《庖丁解牛》系列,是个人对海绵窦经颅解剖和入路的粗浅整理,而几乎未曾涉及这一区域的内镜下解剖及手术入路。随着对内镜下解剖的逐渐学习,确实欣喜地发现,内镜带来的前方视角,绝对是对经颅上方视角的绝佳补充,对我们颅底解剖的初学者来说,是不可多得的工具。对于任何一位神经外科医师来说,无论现阶段是否从事内镜手术,内镜下的颅底解剖都是必修课。
今天整理的内容,将围绕视柱(optic strut)这一细小结构展开,从经颅和经鼻两个视角,分别简述与其毗邻的三个结构——视神经管、眶上裂和床突段颈内动脉(C3)与视柱之间的解剖关系;将对之前《庖丁解牛》里未曾理清的概念作进一步理解,因此自诩为“番外篇”。这一灵感来自于9月份青岛颅底学习班上,宣武医院颅底组和解剖实验室的李茗初老师的授课。短暂的数十分钟解剖授课,已经完全让我领略到了宣武颅底解剖研究的功力和教学的真诚无保留,再次表示钦佩和感激!
对于视柱解剖的理解,可有不同的方法。经典文献和教科书类似于“正史”,均将其描述为蝶骨小翼的后根,连于蝶骨体,同时构成视神经管的底壁。在《庖丁解牛(上篇)》中,我则进行了“思维假想实验”,假想没有视神经的情况,蝶骨小翼内侧整块连接于蝶骨体;而现实中的视神经从中穿行,形成了视神经管及其上下方的两段短骨片,视柱即为下方的短骨片,这一类似于“野史”的理解,可以解释视神经表面三层膜性结构完全保留的现象。
然而,直到9月份聆听李茗初老师的讲课后,才发现上述对于视柱的理解都过于肤浅了。视柱具有不同的面,与不同的结构毗邻,面与面之间的交界缘具有不同意义。神奇的是,通过一个几何图形(图1),又能由繁入简地将其阐明,鲍遇海教授笑称其为“拓扑学解剖”。
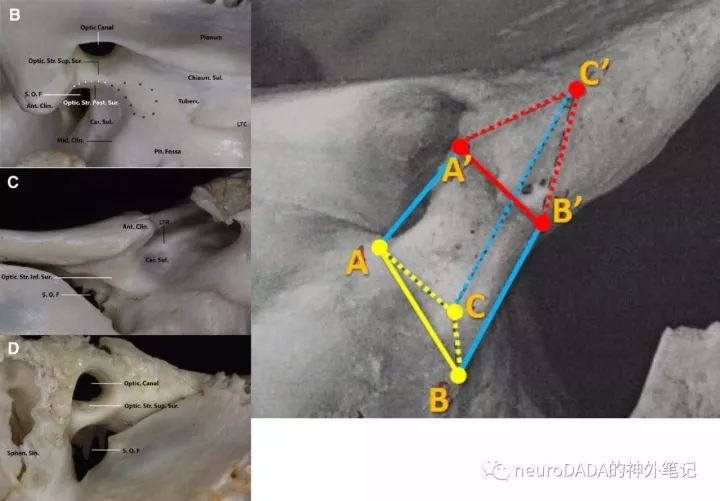
图1、视柱的三面、三缘和三棱柱“拓扑学”(右侧大图来自宣武医院李茗初老师团队授课照片)
右侧大图可知,视柱可简单地看成一个三棱柱立体结构。其具有三个面:后表面AA B B、上表面AA C C、下表面BB C C。三个面两两相交形成三条缘:上缘AA 、下缘BB 、前缘CC 。两端分别为两个三角形:内侧端ABC、外侧端A B C 。
需注意的是,这个三棱柱是简化后方便理解而来,实际的解剖并非如此规整。
这样一来,再看实际解剖图,就容易理解的多了。图1左B图:上后方观,显示了上表面、后表面和上缘,可见上表面毗邻视神经管;左C图:下外侧观,显示了后表面、下表面和下缘,可见后表面毗邻颈内动脉C3段,下表面毗邻眶上裂;左D图:前方观,显示了上表面和前缘,可见上表面从后向前呈下倾趋势。
然而,正因为三个面都毗邻有重要结构,因此在实际手术中,我们几乎是无法直视这三个面的。而真正与术者打交道的,则是呈三角形的两端。(图2)
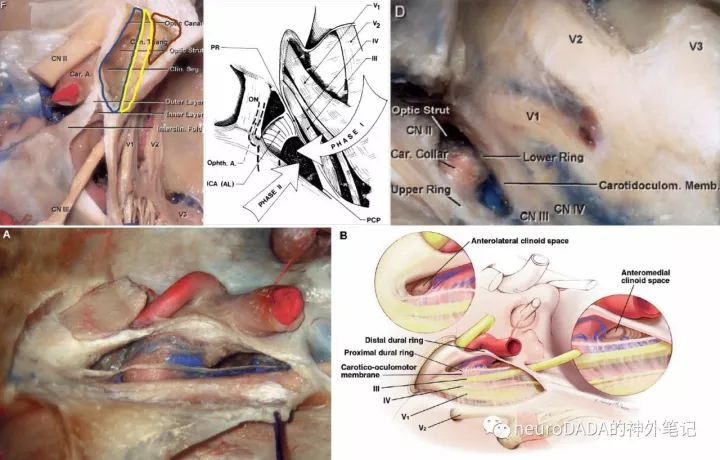
图2、视柱外侧端、床突间隙和Dolenc三角
经颅显露的是视柱的外侧端。这里先重新审视一下Dolenc三角相关的概念。前床突切除后,显露的区域总称为床突间隙(clinoidal space)(上左图)。个人理解,这一间隙实际上是一个立体结构,因为其对应了前床突的内侧面和底面(前床突大致呈一具有上表面、内侧面、下表面的三面体)。底面由动眼神经分为两个区域,外侧部(褐色范围)对应前床突的蝶骨小翼根,下方对应了动眼神经外侧的其他穿梭于眶上裂的结构,这一部分也是硬膜外前床突切除术中沿蝶骨嵴向内首先磨除的区域。内侧部(黄色范围)的宽度即颈内动脉与动眼神经之间的距离,其膜性结构即颈内动脉动眼神经膜(COM)。内侧面(蓝色范围)近似位于垂直面上,所以术中从侧方来看,该面与视线垂直反而呈水平。内侧面呈一个大三角形,即所谓的Dolenc三角(上中图黑色阴影区域),Dolenc定义其三条边分别为视神经外侧缘、动眼神经内侧的近环、以及动眼神经和视神经进入床突间隙的起点连线,其内含有三部分,前部即视柱的外侧端三角,有文献称为前外侧床突间隙,中部为颈内动脉C3段的外侧面,后部为前床突尖对应的空间,为床突间韧带之前的海绵窦顶壁(如果存在中床突或颈内动脉床突韧带、骨环等变异则闭合,这一问题后文还将详细展开)。然而,仔细分析,应该还包含前方视神经外侧面的一部分,因为位于视柱前方的前床突内侧面,尚构成了视神经管外侧壁的一部分,故将其磨除后的空间,势必应包含视神经外侧面。另外,构成Dolenc三角的外侧边,确切地说,也不应仅仅是近环,而是COM的内侧缘(近环是COM内侧缘的中段)。
这时来看视柱的外侧端,其三角形的上边、后边、下边分别毗邻视神经管、颈内动脉C3段、眶上裂。其解剖意义分别是:上边对应视神经管底壁外侧边的长度(前后距离)、后边对应颈内动脉C3段前壁外侧部外侧缘的高度(上下距离)(前壁分外侧部和内侧部,视柱仅构成前壁的外侧部,具体见后述)、下边对应由视柱构成的眶上裂内侧壁上部的外上部的纵深(前后距离)(眶上裂内侧壁分为上部、中部和下部,见后述;视柱构成上部,外侧端位于上部的外上部)。
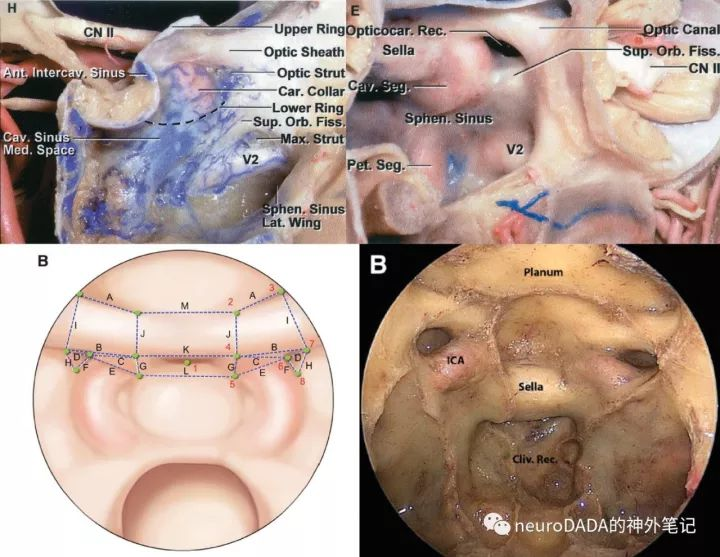
图3、视柱内侧端
经鼻显露的是视柱内侧端,即所谓的外侧视神经颈内动脉隐窝(LOCR)。这里理解的关键,是要时刻提醒自己内镜下视角存在广角畸变。上方两图是直视下,分别从侧方和前侧方来看LOCR,可见这一结构几乎位于矢状位(这需要理解视柱的走向,从前、内、下的蝶骨体向后、外、上走行连接于前床突,见图4、图9),从正前方直视下观察时,前部略向外展开。而内镜的广角畸变,使得这一“略向外展开”明显夸张,呈现出似乎位于冠状面上的错觉(下方两图)。解决方法,可将2D的内镜下图片的四周向内卷曲。
克服了上述畸变影响,再来看视柱内侧端,同样发现,LOCR三角形的三条边分别紧贴视神经管、颈内动脉C3段、眶上裂。同样地,其解剖意义分别是:视神经管底壁内侧边的长度(前后距离)、颈内动脉C3段前壁外侧部内侧缘的高度(上下距离)、由视柱构成的眶上裂内侧壁上部的内下部的纵深(前后距离)(视柱构成眶上裂的内侧壁上部,内侧端位于上部的内下部)。
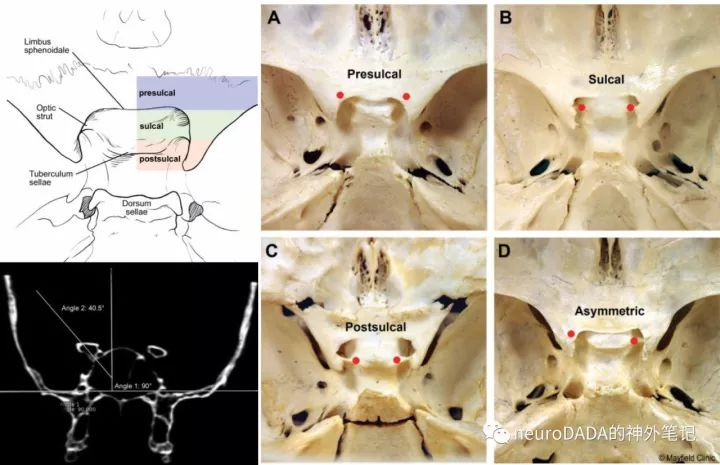
图4、视柱走行及方位的变异。其中Sulcal型最多见,与矢状位的角度多数小于45°。
下面,就分别来谈谈视柱三个面有关的问题。
涉及视神经管的手术诸如眼动脉段动脉瘤、鞍结节脑膜瘤、眶尖肿瘤、外伤等,均离不开视神经管减压这一话题,纵观历史、横览各个学科,其术式和理念可谓百家争鸣,并始终在转变。这里抛开适应症、术式和技巧不论,只探讨一个最基本的概念——视神经管的解剖学定义,这至今似乎仍无定论。
经典的描述,视神经管是位于蝶骨体和前床突前根和后根(视柱)之间的管道。其外侧壁为前床突根部的内侧面(见上述),顶壁为前床突的前根、蝶骨小翼向蝶骨体的延续,内侧壁为蝶骨体的外侧壁(内面是否一定为蝶窦腔,见下文),底壁为视柱的上表面。骨性管道的颅内口呈内外径较大的椭圆形,中段截面呈圆形,眶内口(即视神经孔)呈上下径较大的椭圆形或圆形。
然而个人理解,由于视柱呈斜行,故可构成外侧壁的下部,而底壁的内侧部则为蝶骨体的一部分。正因为这样,开颅行视神经管减压时,可充分打开的是顶壁、外侧壁的上部,对于上下陡行的视柱,需将其磨除一部分,才可打开视神经管外侧壁的下部,而欲完全打开其底壁时,则会进入蝶窦。同样地,经鼻蝶时,可充分打开的是由蝶骨体构成的内侧壁和底壁的内侧部。(图5)
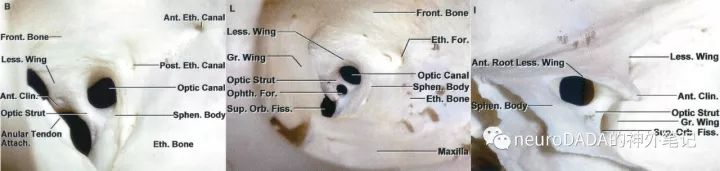
图5、视神经管的眶内口(视神经孔)和颅内孔,注意中图存在变异,视柱内出现骨性分隔,将视神经和眼动脉隔离,形成眼动脉孔。右图可见视柱呈外上向内下陡行。
视柱的前后径如何定义,目前似乎没有答案。这里存在两个因素:一是该骨性管道的顶壁和底壁本身存在前后空间上的不对应性(见图4),那么管长究竟是取两者的交集(顶壁和底壁重叠的那一段)还是合集(顶壁加底壁的最大纵深)呢?抑或根本没有合集呢(图4的postsulcal型)?另外顶壁的前界究竟又是在哪呢?二是颅内侧由镰状韧带覆盖的那一段究竟是否属于视神经管?
既往的文献似乎都回避了第一个问题,标本测量者均未标明测量的起始点或采取分别测量其顶壁(前界也未说明)和底壁的方法,影像学研究也只是对轴位上前床突和蝶骨体形成的窄道来测量。对于第二个问题,大多数文献也没有正面回答,而是将视神经分为颅内段(intracranial)、管内段(intracanalicular)、眶内段(intraorbital)和眼内段(intraocular)四段,其中管内段包含了镰状韧带覆盖的部分,这就间接地把镰状韧带纳入了顶壁范围。(图6)
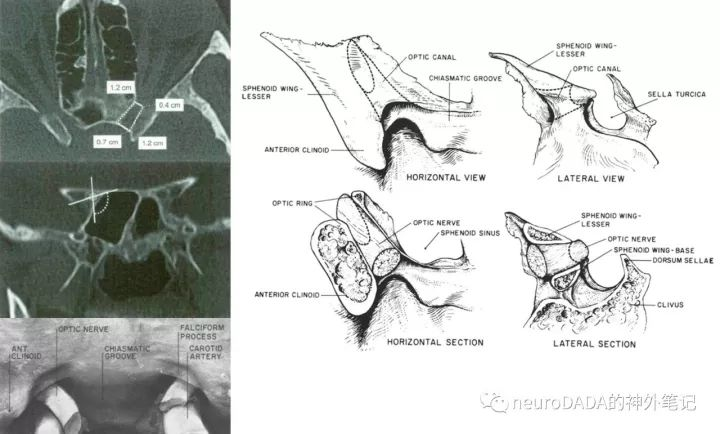
图6、视神经管的解剖界限。左上,影像学的测量;左中,影像学上各个壁的构成,经鼻蝶可轻易打开内侧壁和底壁内侧部;左下,镰状韧带的归属;右,骨性视神经管各视角。
探讨上述问题的意义在于,只有搞清楚视神经管的界限,才能知道视神经管减压是否充分,才能真正定义肿瘤是否累及视神经管。同样基于上述问题,2015年UPMC团队在《ONS》上发文,从内镜经鼻视角下,提出了他们的观点。
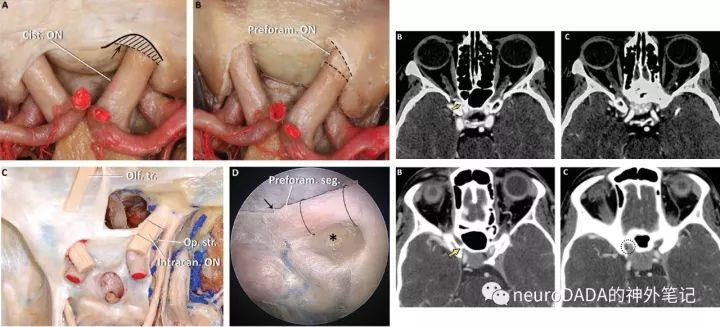
图7、UMPC从内镜角度对视神经管的定义
对于视神经管的前后界限,UMPC的观点,是根据LOCR(视柱内侧端)三角形上边的长度来定义的(左图C、D:The intraosseous optic canal and the intracanalicular ON (Intracan. ON), between the dotted black lines anteroposteriorly, can be estimated transcranially by using the optic strut (Op. str.) as a reference.)。对于镰状韧带的归属问题,他们是将其排外在视神经管外的,并由此重新划分出一段新的视神经分段——孔前段(preforaminal),据此,他们认为目前文献报道的鞍结节脑膜瘤的视神经管侵犯率“虚高”了。右图两病例就是根据他们这一原则来进行术前判定是否存在视神经管侵犯。右上图肿瘤停留在视柱后方,故不纳入;右下图肿瘤到达视柱层面,故属于侵犯。
同时,他们更是step by step地提出了内镜下视神经管减压、镰状韧带切开、视神经鞘切开的方法。这也是内镜下扩大经鼻蝶入路向鞍上扩展的重要步骤。(图8)
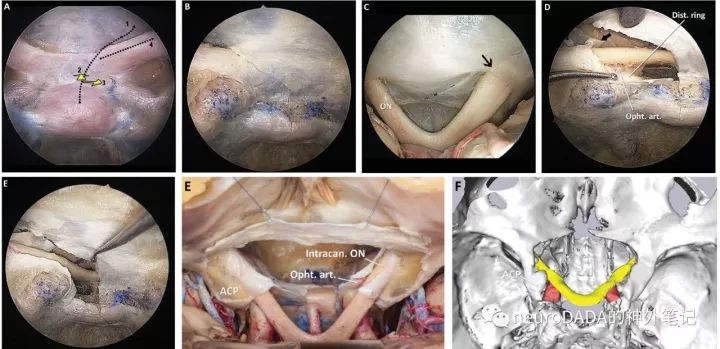
图8、内镜下经鼻蝶视神经管减压、镰状韧带切开、视神经鞘切开的步骤。
图A已磨除视神经管内侧壁、底壁内侧部、顶壁内侧部骨质,呈270°开放。cut1斜行切开蝶鞍上部、鞍结节、视交叉前沟、蝶骨平台和镰状韧带的硬膜,尤其注意切开镰状韧带向内与蝶骨平台后缘硬膜返折(limbus dural fold)交界处(图C、D的黑箭头),由此方可离断镰状韧带与内侧的附着。cut2向后方切开鞍隔至垂体柄,cut3向外侧切开鞍隔至远环,从而将外侧的硬膜(包括蝶鞍上部、海绵前间窦、鞍隔前部、视交叉前沟)连同镰状韧带内侧部向前翻开(图D)(个人认为,如果单纯为了减压,cut1的下缘可以停留在鞍结节上方,cut2可以省略,cut3可以沿鞍隔上方向外侧切开,而无需切开蝶鞍硬膜、海绵前间窦和鞍隔)。对于孔前段视神经的减压,上述cut1-3即完成,若需进一步切开骨性视神经管段的硬膜,则可进行cut4,沿LOCR上边继续切开(图E)。
UPMC的上述观点确实清晰明了,但就一定是最佳的终极答案了吗?查阅文献的过程中,发现近50年前包括Rhoton教授在内的数位学者即对视神经管的骨性结构进行了详尽的研究,在他们的描述和图片中,都有一个现代文献中似乎遗失了的结构——视神经管环(optic canal ring),其为一圈增厚的骨质,位于骨管远端,这也导致视神经管远端的管径是最窄的部位,其内侧部由蝶筛交界处增厚的骨质形成。基于这一解剖特点,当时的减压原则是尽可能开放这一远端的骨环,否则就不算充分减压,手术入路为经眶入路。(图9)
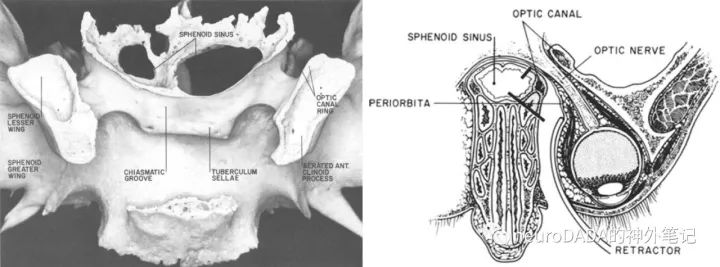
图9:视神经管环及经眶入路视神经管减压。另外可见视柱的走行呈前内向后外斜行。
根据上述“古董”文献的理论,UPMC的观点似乎就出现缺陷了,因为若仅以LOCR上边的长度来定义视神经管的长度,那么在其前端更前方的骨质就不属于视神经管的内侧壁了。而根据上图,显而易见,这一段被忽略的前方骨质恰恰是所谓视神经管环的骨质,是最需要减压的部位。不知大家对此有何看法。
另一个值得注意的问题,视神经管的内侧壁一定是蝶窦 吗?答案是否定的,后筛可突入蝶窦上方或外侧,形成视神经管内侧壁或顶壁的一部分,或颈内动脉C3前内侧壁的一部分,即所谓的Onodi气房或蝶筛气房(sphenoethmoidal cell),发生率文献报道8~60不等。因此需在经鼻入路中引起注意。少见情况下,还可发生病理改变成为视神经受压的病因。(图10)
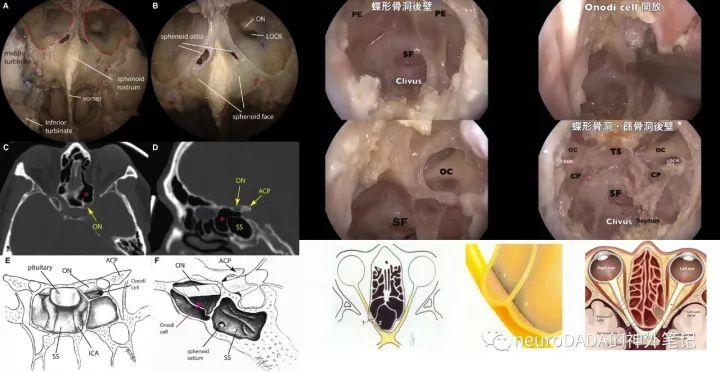
图10:Onodi气房
关于眶上裂的解剖,又是一个很大的命题,这里仅涉及一些与视柱相关的解剖。
传统理解上的一大误区是,将眶上裂按照字面上的意思看成了一个2D结构的裂(fissure),简单地以上缘、下缘、内侧缘等来进行描述,从而将穿梭其中的神经血管也看成了一个平面而非一段立体形态。这里强调的就是,眶上裂和视神经管一样,也是个立体空间,即具有前后向上的纵深,这尤其在眶上裂内侧部更为显著。
那么,视柱与眶上裂的关系究竟是什么呢?
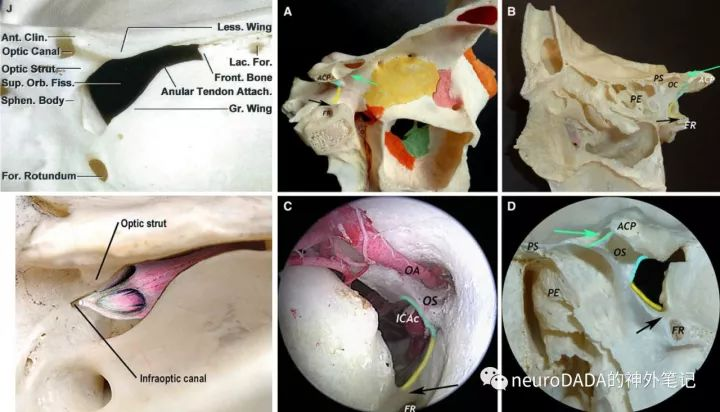
图11、视柱与眶上裂的关系
由上图可知,眶上裂的内侧壁分为三部分,上部由视柱的下表面构成,中部由蝶骨体的外侧面构成,下部由上颌柱(maxillary strut)的上表面构成。三部分加起来,构成了内侧壁及其上下两端向顶壁和底壁的弧形过度区域。右侧A-D四幅图,分别从外侧观、内侧观、前面观和后面观展示了该内侧壁,蓝线即视柱部分,黄线包括了蝶骨体和上颌柱部分,其中上颌柱由黑色箭头标注。由此,关于视柱两端三角形的下边的意义,上文提到的拗口描述就可以理解了:开颅所见外侧端三角的下边,对应眶上裂内侧壁上部的外上部的纵深;经鼻所见内侧端三角的下边,对应眶上裂内侧壁上部的内下部的纵深。
图11中左下图,一是展示了眶上裂内侧部具有前后纵深的立体形态,二是标注了一个文献中罕见的结构——视下管或结节(infraoptic canal/tubercle)。这一结构是Froelich等人认为的眼外肌总腱环(common annular tendon)的真正起始点,这与普遍观点不一致。这里不进一步展开。
关于上颌柱的理解,由视柱依葫芦画瓢就容易了,其几乎呈一四棱柱形,上表面毗邻眶上裂内侧壁下部,下表面毗邻圆孔顶壁,后表面毗邻三叉神经V1和V2之间的半月节前表面,前表面毗邻翼腭窝上部后壁。同样具有内外两端,外侧端连接于蝶骨大翼,需磨除骨质才可显露;内侧端连接于蝶骨体,有时如同LOCR一样也可因气化而呈现一上颌柱隐窝(maxillary strut recess),两端均呈四边形,四条边分别对应上述毗邻结构的长度(前后纵深)和高度。下图(图12)分别从经颅和经鼻视角展示眶上裂内侧壁、视柱、上颌柱的关系。
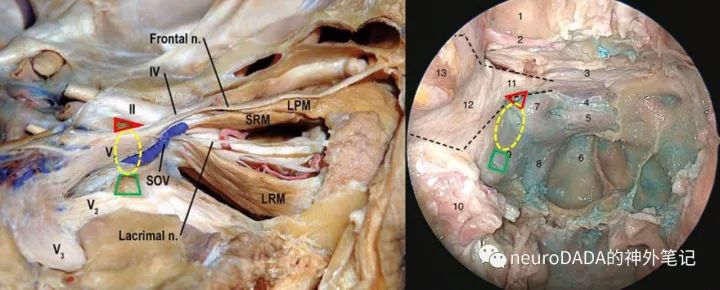
图12、眶上裂内侧壁、视柱、上颌柱的关系。左图为开颅视角,右侧为经鼻视角。左右图的红色三角分别代表视柱的外侧端和内侧端(LOCR),绿色四边形分别代表上颌柱的外侧端和内侧端(上颌柱隐窝),黄石椭圆分别代表眶上裂内侧部的外侧面和内侧面,注意其具有前后纵深(三角的下边和四边形的上边)和高度(三角和四边形之间的距离)。
基于上述,Froelich等人提出了外侧鞍眶交界区(lateral sellar orbital junction,LSOJ)的概念。其位于骨性眶上裂的内侧部,分为两个交错重叠的区域:前部鞍旁间隙(anterior lateral sellar compartment)和眶尖(orbital apex)。骨性眶上裂的外侧部不含神经结构,由颞叶前方的硬膜覆盖(脑膜层+MOB)。这些均属于鞍旁间隙(lateral sellar compartment)范畴(海绵窦与鞍旁间隙的关系,详见《庖丁解牛(中篇)》)。翼腭窝内容物向上经过眶下裂,向后延伸入眶上裂内侧部的下部,但其与LSOJ之间被一薄层所谓的Muller’s肌肉(又称为眶肌,orbital muscle,覆盖眶下裂上方,与提上睑的同名平滑肌不同,近来被看成经鼻颅底入路中的重要解剖标记)分隔,故不属于鞍旁间隙范畴。(图13)
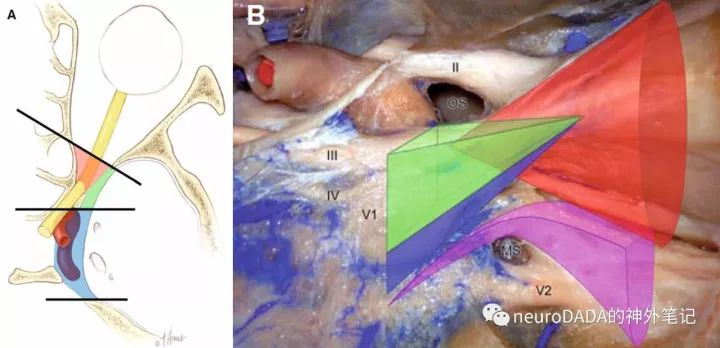
图13、外侧鞍眶交界区概念:红色-眶尖;绿色-神经成分;蓝色-静脉成分;紫色-翼腭窝成分
在《庖丁解牛(中篇)》中,已经从开颅视角下对颈内动脉C3段进行了一定的阐述,然而仅仅是针对前床突磨除后所见的C3外侧部。颈内动脉近环、远环、袖套、COM等膜性结构向后、前、内各方向如何转归?少见的中床突以及更罕见的颈内动脉床突环/孔/韧带(caroticoclinoidal ring/foramen/ligament)究竟有何解剖学和临床意义?这些结构在经鼻视角下如何呈现?
答案的关键依然离不开视柱——视柱的后表面毗邻C3前表面外侧部;视柱两端三角形的后边分别代表C3前表面外侧部相应截面上的高度,这也是颈内动脉袖套的高度;后边与上边的交点即三角形的上顶点对于远环的层面,后边与下边的交点即三角形的下顶点对于近环的层面。(图2、图3)
在开颅视角下,远环作为前床突上表面脑膜层的内侧缘,近环作为前床突下表面骨膜层(即COM)的内侧缘,分别从视柱三角形上顶点和下顶点向后包绕颈内动脉。近环和远环之间的颈内动脉即为C3段。两者之间的膜性结构,即前床突内侧面后部、下半部(视柱上表面和后表面的交界缘几乎横切前床突内侧面,因此为下半部)的骨膜层,因此与前床突下表面的骨膜层(COM)相延续,两者的交界缘紧贴颈内动脉的那一段即为近环,而内侧面的这块骨膜由于包裹颈内动脉故称为颈内动脉袖套。继续向后,在颈内动脉的后方,原本由前床突尖端占据,其对应的骨膜层,即袖套和COM分别向后的延伸,构成了位于床突间韧带前方的海绵窦真性顶壁(这一顶壁由两个面相互倾斜而来,故不是完全位于水平面)。随着前床突尖端的消失,两者最终合并且转而向上延续为前床突上表面的骨膜层,与此处的脑膜层重新紧贴。因此,纠正《庖丁解牛(中篇)》和绝大部分文献中的一个不确切说法:在前床突尖端,并不是远环和近环相融合为一点,而是在颈内动脉之后的袖套和COM骨膜层的延伸部、即这一部分的海绵窦真性顶壁消失。随之消失的是向后或后内侧欲继续延续的近环(近环是袖套和COM的交界缘,袖套和COM消失了,交界缘当然消失),因此导致了所谓的近环不完整现象,而远环则继续完整包绕颈内动脉。(图14)
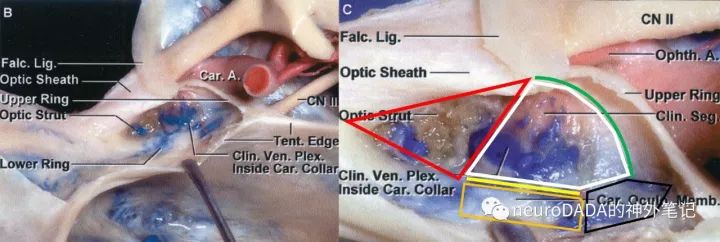
图14:开颅视角下的视柱与颈内动脉C3段。红色三角-视柱外侧端的三角形;绿线-远环;黄线-近环;橙色区域-颈内动脉动眼神经膜(COM);白色区域-颈内动脉袖套及对应的C3段;黑色区域-COM和袖套向后延伸构成的位于床突间韧带前方的海绵窦真性顶壁
但是,在少数情况下,存在中床突以及更罕见的颈内动脉床突环/孔/韧带,那么情况会发生什么改变呢?以下,就需要引出中床突、内侧视神经颈内动脉隐窝(MOCR)这两个重要的概念了。首先对这一区域的骨性结构做进一步细化并来看看MOCR。
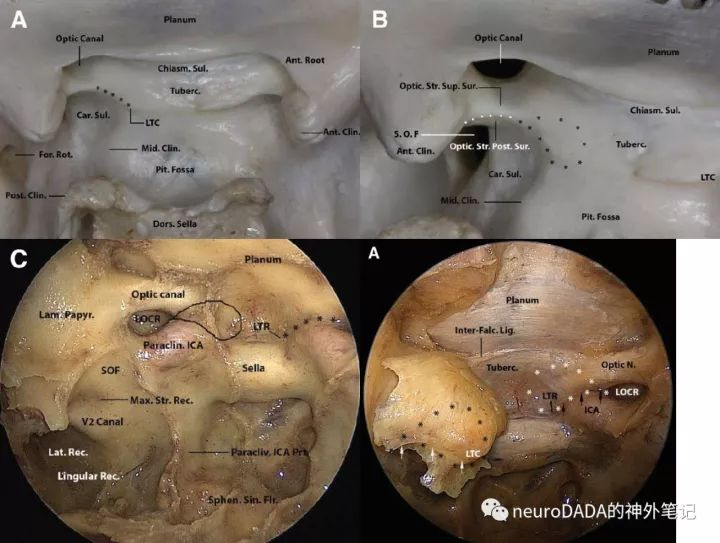
图15、MOCR及鞍旁骨性解剖
开颅视角下(图15上方两图),两侧视神经管颅内口之间的区域为视交叉(前)沟,其前上界为蝶骨平台后缘,又称为蝶缘(limbus sphenoidalis),后下界为鞍结节。鞍结节的两个外侧端称为鞍结节外侧嵴(lateral tubercular crest,LTC)。上文反复提到的视柱上表面和后表面的交界缘称为视下弓(infraoptic arch,IOA,图15上B的虚线)。连接LTC和IOA之间的一段骨质称为结节-视柱桥(tubercular-optic strut bridge,T-OSb,图15上A的星状虚线),在其他文献中又称为视神经颈内动脉隆起(opticocarotid elevation,OCE)。
经鼻视角下(图15下方两图),LTC对应鞍结节外侧隐窝(LTR),IOA的内侧端对应LOCR的上顶点(三角形上边和后边的交点),T-OSb对应颈内动脉沟的远端骨弓(the distal osseous arch,DOA)。所谓的MOCR,其定义为位于颈内动脉隆起与视神经管内侧交界区的泪滴样骨性凹陷,外侧顶点同LOCR的后顶点,内下顶点为LTR和DOA的交点,内上顶点为起自内下顶点的垂线与视神经管底壁层面内侧延长线的交点(图15中的泪滴样区域)。可以看出,MOCR的界限并非像LOCR那样显著,且与LOCR并非在同一面上(LOCR较其更为矢状位)。这一由UPMC团队于2013年提出、在之后被广泛引用的“泪滴”样定义,初衷是为了纠正此前普遍认为的MOCR对应于中床突基底面的错误观点,并提出MOCR是扩大经鼻蝶入路进入鞍上的重要“key landmark”。
图C中还能看到上颌柱隐窝和蝶骨小舌隐窝(lingular recess),这些在内镜下经鼻旁中线入路中都是重要解剖标志,将来继续展开。
接下来看看中床突和颈内动脉床突环/孔(图16)
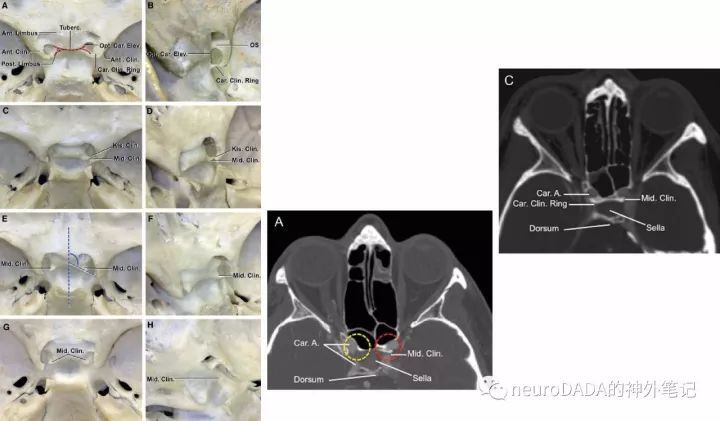
图16、中床突的各种情况和影像学
根据UPMC的定义和统计,中床突可有5种情况:无(absent,大于50%)、小(small,底或高小于1.5mm,左G-H)、大(prominent,底或高大于1.5mm,约21%,左E-F)、与前床突接近或不完全性骨环( “kissing clinoids” 或 incomplete caroticoclinoid ring,左C-D)、完全性骨环(complete caroticoclinoid ring,约3%,左A-B)。右侧影像学A可见左侧大中床突(红)和右侧小中床突(黄),C可见左侧大中床突和右侧完全性骨环。
由图16A也可知,中床突虽然与LTC非常邻近,但是两者并非同一结构(图中鞍结节红线在外侧“分道扬镳”,向前上为T-OSb即MOCR对应区域,向后下才为中床突区域)。至此,可将LOCR、MOCR和中床突基底面分别展示了。(图17)
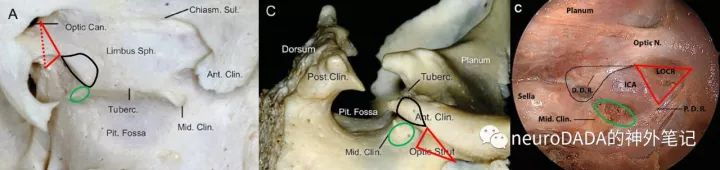
图17、LOCR、MOCR和中床突基底面的相互关系。红色-LOCR;黑色-MOCR;绿色-中床突基底面
实际应用中,UPMC团队又发现其实MOCR的这一“泪滴样”形态几乎难以辨认,于是在此后的一篇文献中,提出了两个较之更为明显的point来代替MOCR这个面——内侧视神经颈内动脉点(MOCP)和颈内动脉蝶鞍点(CSP)。(图18)
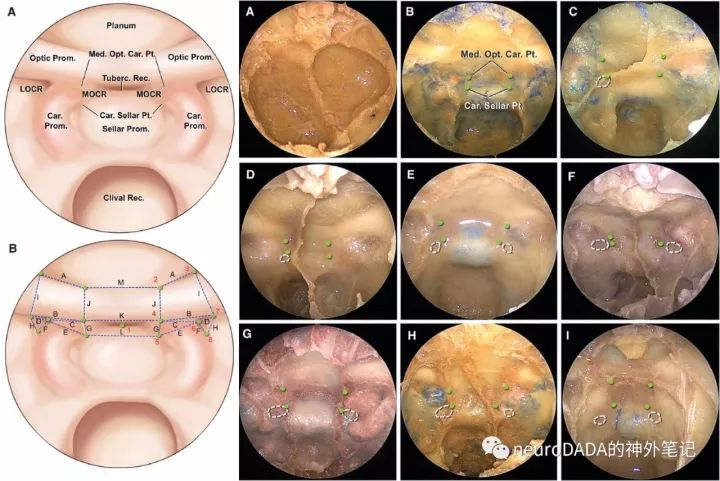
图18、MOCP、CSP和中床突基底面的关系
左侧示意图中,4为MOCP,5为CSP,6为LOCR的上顶点,4-5-6构成的三角形其实就基本对应了MOCR的泪滴形。右侧展示了内镜下MOCP(上方绿点)、CSP(下方绿点)和中床突基底面(虚线白圈)之间的关系,可见各种变异,但无论如何变异,有一条是恒定的,那就是中床突基底面始终位于MOCP的下方。
MOCP和CSP的临床意义比MOCR更为确切。经MOCP可以暴露颈内动脉床突段的上内侧面、颈动脉床突上段、视神经。经CSP可暴露颈内动脉床突段与海绵窦段的交界区域,以及内侧的蝶鞍。总之,都是内镜下扩大经鼻入路的重要解剖标志。
UPMC团队还提出了内镜下经鼻中床突切除的步骤,该步骤较少应用,且难度较大,但对于侵犯海绵窦的垂体瘤,经此步骤可大大游离颈内动脉,增加手术切除率。(图19)
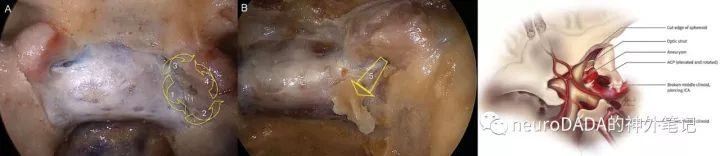
图19、中床突切除术及其风险
左侧A-B为内镜下经鼻切除中床突的步骤,1-4为磨除的方向,5为最后取出的方向。当存在完整性颈内动脉床突骨环的情况下,无论经鼻还是开颅(右图),这一步骤都有损伤颈内动脉导致术中大出血的风险,需结合术前影像学仔细评估,而术中则不求完整取出中床突或前床突尖部,做到尽量磨小即可。
还差一个结构,颈内动脉中床突韧带。其实很好理解——韧带、中床突、颈内动脉床突骨环,均可看作是骨化程度不同的骨膜层结构而已,这在《庖丁解牛(上篇)》已说过,而众多文献也同意这一猜想。因此颈内动脉床突韧带可使得通常后部缺如的颈内动脉袖套和近环变得完整。此段骨膜结构,有时可以与颈内动脉无限贴近直至附着其上,其向内本来就与海绵窦内侧壁、即垂体窝外侧壁的外层相移行,但有时也可无限贴近垂体而附着于垂体窝外侧壁的内层,即“从天而降”的脑膜层上。(图20)
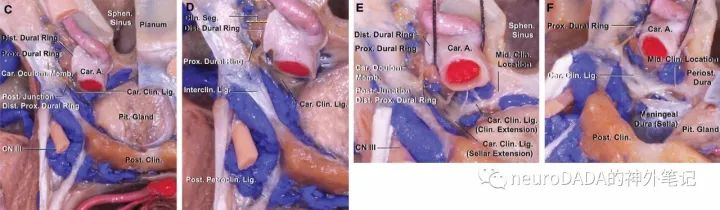
图20、颈内动脉中床突韧带
拼图终于完整了,现在可以来重新审视颈内动脉与鞍旁间隙膜性结构的种种关系了。颈内动脉在海绵窦内穿行时,其实是与海绵窦周围的骨性结构游离的,即与贴覆在骨性结构表面的骨膜层之间存在间隙,只不过行至颈内动脉沟前部-视柱后表面时“撞墙”了而不得不转折上行。此时,这段刚好被前床突内侧面-视柱后表面-蝶骨体前部外侧面-中床突外表面形成的狭窄骨管“箍住了”,使得其与骨膜层无限贴近,这端包裹颈内动脉的骨膜层即形成了所谓的颈内动脉袖套,而袖套的下缘即为近环。袖套和近环常常不完整,外侧到了前床突尖、内侧到了中床突尖即中断了(见前文),除非存在完整性颈内动脉床突骨环或韧带时,袖套和近环可闭合完整。另外,就算袖套与颈内动脉无限贴近,也仍存在间隙,该间隙内即穿梭有少量海绵窦内的静脉血,称为床突静脉丛(clinoid venous plexus)。袖套的上端则是骨膜层转折回到前床突上表面与脑膜层重新贴合之处,颈内动脉离开袖套的骨膜层,穿出单层脑膜层。此处,脑膜层直接融合为动脉外膜层,因此说“穿出脑膜层”不如“带出脑膜层”更为恰当,两者为紧密结合,不存在间隙,由此阻断硬膜内的蛛网膜下腔。至于颈内动脉陷窝(carotid cave),则是在远环后部的海绵窦顶壁脑膜层的局部下陷,陷进去的是硬膜内间隙和蛛网膜下腔,在经鼻视野下,其界限大致位于MOCP和CSP之间。
现在再来看远环和近环分别在经颅和经鼻视角下的界限。(图21)
远环:外侧段为前床突内侧面在视柱IOA层面向外后方延续的脑膜层,即IOA至前床突尖的延长线;前段由于前壁包含外侧的视柱和内侧的蝶骨体,故又分为外侧的视柱IOA脑膜层,内侧的T-OSb至LTC的脑膜层;内侧段为蝶骨体外侧壁前部上缘的脑膜层,向内延续为鞍隔上层;后段为上述各部自然延伸的脑膜层,向后形成床突间韧带,并继续越向后方延续为动眼神经三角顶壁。内镜下能看到的远环,感觉上似乎是整个前段,这是缘于广角畸变效应,故其实仅仅是前段的内侧部至内侧段的前部这样一个弧形,即DOA到LTR一段,即LOCR上顶点到LTR的连线,对应于开颅部分的LTC至T-OSb一段。
近环:外侧段为前床突内侧面的下缘至前床突尖的连线处骨膜层,即COM的内侧缘的中段(见图14);前段同样由于前壁包含外侧的视柱和内侧的蝶骨体,故又分为外侧部的视柱后表面下缘骨膜层,内侧部的T-OSb骨桥的下缘骨膜层;内侧段,由于C3的内侧壁包含位于前方的蝶骨体前部外侧壁和位于后方的中床突前外侧面,故本段为上述整个内侧壁的下缘骨膜;后段常常缺如(见上文),但当存在颈内动脉床突骨环或韧带时,骨环或韧带的下缘骨膜层构成此段而闭合近环。内镜下能看到的近环,也会因广角畸变效应给人以整个前段的错觉,其实同样仅仅是前段的内侧部至内侧段的前部这样一个弧形,即LOCR下顶点到中床突基底面下缘的连线。而对于大多数中床突并不存在的情况,则需在颈内动脉前袢弧顶的内侧假想中床突的基底面,随后也可作此连线。
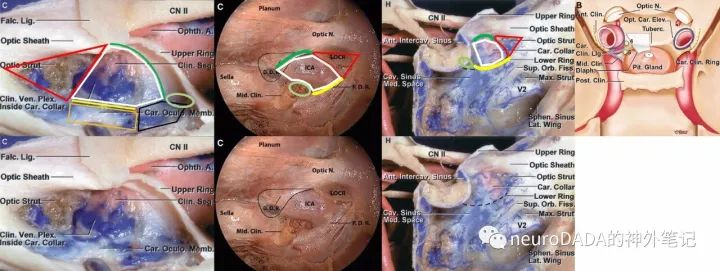
图21、远环和近环的界限。左1为外侧观,左2为内镜下前面观,左3为内侧观,右为上后面观。左1-3,红色三角-LOCR,淡绿色椭圆-中床突基底面,绿线-远环,黄线-近环,其余同图14。右,蓝线-远环,黄线-近环
环(ring)与圈(circle)不同,前者较后者是有一定宽度的。远环之所以称之为“环”,是因为其四周向外都有延伸的平面(具有宽度);近环严格意义上其实不是个“环”,确切地说是颈内动脉袖套下缘的“圈”而已,只是由于其外侧段向外也有一个延伸的平面(COM的宽度),后段偶尔向后也有一个延伸的平面(颈内动脉床突骨环或韧带的宽度),因此给人以“环”的印象。因此,术中所谓的“切开”远环或近环,其实并不是将环“切断”,而是将环与其周围的平面“游离”,使之尽可能地由“环”变“圈”,目的是能增加被其“箍住”的颈内动脉的移动度(见《庖丁解牛(下篇)》)。另外,这也是内镜经鼻前方视野下,常常无法明确识别近环的原因——近环前段为“圈”,常需根据解剖标志进行主观判断。
最后总结一下海绵窦顶壁的概念。在床突间韧带之后,没有疑问,因为骨膜层已经终止于前方的前床突尖,此处只有单层脑膜层,其就是顶壁;而在前方,只能用“鞍旁间隙”这个“硬膜间”的空间概念去解释顶壁。该区域的内侧部被颈内动脉占据,剩下的膜性结构仅为狭窄的远环脑膜层,这就是鞍旁间隙的顶壁;至于海绵窦的顶壁,个人认为就看床突静脉丛的情况,若其从袖套内间隙向上延伸至远环,向内通过海绵间窦跨中线,那么这里的鞍旁间隙顶壁等同于海绵窦顶壁,颈内动脉C3段属于硬膜间-海绵窦内结构;若袖套有时候“包裹得太紧”而无床突静脉丛进入,那么此时所谓的海绵窦顶壁就停留在了近环高度,与鞍旁间隙顶壁相分离,而构成近环的那些骨环(中床突等)自然成为了所谓的顶壁成分,颈内动脉C3段属于硬膜间-海绵窦外结构。该区域的中间部完全被前床突“插入”,导致脑膜层和骨膜层分离(见《庖丁解牛(上篇)》)。因此,鞍旁间隙顶壁和海绵窦顶壁概念重合,都是前床突下表面的骨膜层,即COM;前床突骨质则属于硬膜外结构。外侧部则与眶上裂区域沟通,即上文提到的LSOJ,其顶壁为眶上裂区域的骨膜层。
一不留意又洋洋洒洒写了这么多,但这仅仅是内镜下鞍区解剖知识的冰山一角。想要对鞍区、海绵窦和其他颅底区域真正走到庖丁解牛,任重而道远。
参考文献:
1.Yasuda A, Campero A, Martins C, Rhoton AL, Jr., de Oliveira E, Ribas GC. Microsurgical anatomy and approaches to the cavernous sinus. Neurosurgery. 2005;56(1 Suppl):4-27;
2.Kim JM, Romano A, Sanan A, van Loveren HR, Keller JT. Microsurgical anatomic features and nomenclature of the paraclinoid region. Neurosurgery. 2000;46(3):670-80; discussion 80-2.
3.Habal MB, Maniscalco JE, Rhoton AL, Jr. Microsurgical anatomy of the optic canal: correlates to optic nerve exposure. The Journal of surgical research. 1977;22(5):527-33.
4.Rhoton AL, Jr. The orbit. Neurosurgery. 2002;51(4 Suppl):S303-34.
5.Rhoton AL, Jr. The cavernous sinus, the cavernous venous plexus, and the carotid collar. Neurosurgery. 2002;51(4 Suppl):S375-410.
6.Sharma A, Rieth GE, Tanenbaum JE, Williams JS, Ota N, Chakravarthi S, et al. A morphometric survey of the parasellar region in more than 2700 skulls: emphasis on the middle clinoid process variants and implications in endoscopic and microsurgical approaches. Journal of neurosurgery. 2017:1-11.
7.Kerr RG, Tobler WD, Leach JL, Theodosopoulos PV, Kocaeli H, Zimmer LA, et al. Anatomic variation of the optic strut: classification schema, radiologic evaluation, and surgical relevance. Journal of neurological surgery Part B, Skull base. 2012;73(6):424-9.
8.Guthikonda B, Tobler WD, Jr., Froelich SC, Leach JL, Zimmer LA, Theodosopoulos PV, et al. Anatomic study of the prechiasmatic sulcus and its surgical implications. Clinical anatomy. 2010;23(6):622-8.
9.Froelich S, Aziz KM, van Loveren HR, Keller JT. The transition between the cavernous sinus and orbit. In: Dolenc V, editor. Cavernous Sinus: Developments and Future Perspectives. 1 ed2009. p. 27-33.
10.De Battista JC, Zimmer LA, Rodriguez-Vazquez JF, Froelich SC, Theodosopoulos PV, DePowell JJ, et al. Muller s muscle, no longer vestigial in endoscopic surgery. World neurosurgery. 2011;76(3-4):342-6.
11.Abhinav K, Acosta Y, Wang WH, Bonilla LR, Koutourousiou M, Wang E, et al. Endoscopic Endonasal Approach to the Optic Canal: Anatomic Considerations and Surgical Relevance. Neurosurgery. 2015;11 Suppl 3:431-45; discussion 45-6.
12.Tepedino MS, Pinheiro-Neto CD, Bezerra TF, Gardner PA, Snyderman CH, Voegels RL. Endonasal identification of the orbital apex. The Laryngoscope. 2016;126(1):33-8.
13.Fernandez-Miranda JC, Tormenti M, Latorre F, Gardner P, Snyderman C. Endoscopic endonasal middle clinoidectomy: anatomic, radiological, and technical note. Neurosurgery. 2012;71(2 Suppl Operative):ons233-9; discussion ons9.
14.Labib MA, Prevedello DM, Fernandez-Miranda JC, Sivakanthan S, Benet A, Morera V, et al. The medial opticocarotid recess: an anatomic study of an endoscopic "key landmark" for the ventral cranial base. Neurosurgery. 2013;72(1 Suppl Operative):66-76; discussion
15.Peris-Celda M, Kucukyuruk B, Monroy-Sosa A, Funaki T, Valentine R, Rhoton AL, Jr. The Recesses of the Sellar Wall of the Sphenoid Sinus and Their Intracranial Relationships. Neurosurgery. 2013.
16.Maniscalco JE, Habal MB. Microanatomy of the optic canal. J Neurosurg. 1978;48(3):402-6.
17.Slavin KV, Dujovny M, Soeira G, Ausman JI. Optic canal: microanatomic study. Skull Base Surg. 1994;4(3):136-44.
18.Otani N, Wada K, Fujii K, Toyooka T, Kumagai K, Ueno H, et al. Usefulness of Extradural Optic Nerve Decompression via Trans-Superior Orbital Fissure Approach for Treatment of Traumatic Optic Nerve Injury: Surgical Procedures and Techniques from Experience with 8 Consecutive Patients. World Neurosurg. 2016;90:357-63.
19.Alfieri A, Jho HD. Endoscopic endonasal cavernous sinus surgery: an anatomic study. Neurosurgery. 2001;48(4):827-36; discussion 36-7.
20.Hart CK, Theodosopoulos PV, Zimmer LA. Anatomy of the optic canal: a computed tomography study of endoscopic nerve decompression. Ann Otol Rhinol Laryngol. 2009;118(12):839-44.
21.Dallan I, Castelnuovo P, de Notaris M, Sellari-Franceschini S, Lenzi R, Turri-Zanoni M, et al. Endoscopic endonasal anatomy of superior orbital fissure and orbital apex regions: critical considerations for clinical applications. Eur Arch Otorhinolaryngol. 2013;270(5):1643-9.
22.Berhouma M, Jacquesson T, Abouaf L, Vighetto A, Jouanneau E. Endoscopic endonasal optic nerve and orbital apex decompression for nontraumatic optic neuropathy: surgical nuances and review of the literature. Neurosurg Focus. 2014;37(4):E19.
23.Di Somma A, Cavallo LM, de Notaris M, Solari D, Topczewski TE, Bernal-Sprekelsen M, et al. Endoscopic endonasal medial-to-lateral and transorbital lateral-to-medial optic nerve decompression: an anatomical study with surgical implications. J Neurosurg. 2016:1-10.
24.Meybodi AT, Vigo V, Benet A. The Onodi Cell: An Anatomic Illustration. World Neurosurg. 2017;103:950 e5- e6.




