提示
“浙二神外周刊”不定期接收外院投稿,审核后发表。欢迎各专业同道联系我们,分享精彩病例、研究热点或前沿资讯。投稿请联系:shishi74@163.com
前言
浙医二院神经外科真正建立脊柱脊髓亚专科始于2008年,由朱永坚主任负责牵头。经过十余年的发展,取得了较大成绩,尤其在脊柱脊髓微创外科方面颇有特色(显微镜,或联合内镜,单独内镜),脊柱退变性疾病的后路经皮内镜手术在国内有较高声誉。同时,也对严重的颈椎退变疾病,开展经典的颈椎前路和后路手术。在对脊髓进行彻底减压的同时,维护脊柱稳定还是相当重要。本期开始系列报道科室脊柱脊髓亚专业组的相关病例,与同道共享,并希望大家,尤其是骨科脊柱亚专业同道的指导,交流,以期推动我国脊柱神经外科的共同提高。

病史简介
患者男,56岁,因“反复双下肢乏力麻木3年,加重10月”入院。
患者3年前无明显诱因下出现双下肢乏力麻木,当时未予重视,10月前患者双下肢乏力麻木情况加重,表现为行走不稳,有摔倒情况,就诊当地医院,行MRI检查,报告提示“胸10-12节段室管膜瘤可能”,建议上级医院就诊,转至浙江大学医学院附属第二医院门诊就诊,拟“胸髓髓内肿瘤,出血?”收住入院。 患者既往有“高血压”病史4年,近期服用“厄贝沙坦”控制血压。
诊治经过
入院查体:一般情况良好,颈软,无抵抗,双下肢肌力IV级,双上肢肌力V级,肌张力正常,双下肢腹股沟以下痛温觉、触觉减退,双侧病理征阴性。
影像学检查:胸椎磁共振增强扫描提示胸10-12椎管水平髓内占位,T1高信号,T2低信号,考虑脊髓血管畸形出血后改变或室管膜瘤伴出血可能,磁共振增强脊髓血管造影未见明确畸形血管(图1)。
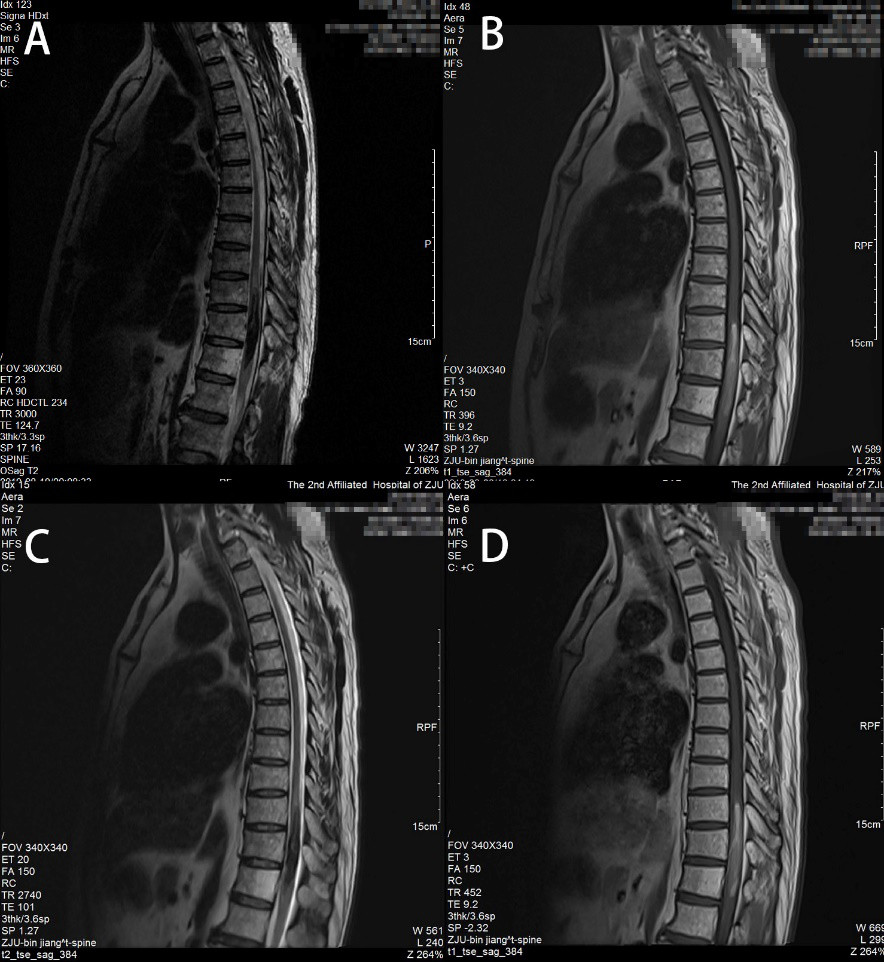
图1. MRI增强检查,提示胸10-12椎管内占位,病灶区域T1高信号,T2低信号, T1增强后高信号范围有所增大。
入院后完善检查,科室讨论认为患者临床表现为双下肢乏力麻木,影像学表现考虑为脊髓血管畸形或室管膜瘤伴出血后改变可能,局部占位效应明显,手术指征明确,建议行胸10-12椎管内探查+肿瘤切除术。因占位伴随出血表现,也不排除血管畸形可能,预计血供丰富,术中注意控制出血、保护脊髓功能。
手术过程及要点:
1. 患者取俯卧位,全麻满意后消毒铺巾,根据术前定位,以胸11为中心取约15cm直切口,切开皮肤。
2. 剥离两侧椎旁肌肉,显露胸10-12棘突及椎板,铣刀铣下胸10-12椎板及棘突,显露约1.5cm*9.0cm大小骨窗,咬除黄韧带后见脊膜。
3. 见硬膜张力较高,显微镜下切开硬脊膜及蛛网膜并悬吊,见脊髓肿胀,脊髓表面可见迂曲血管,未见明确畸形血管,沿脊髓后正中沟切开,见髓内黑色的肿瘤,与脊髓边界欠清,约8.0cm*2.0cm*1.5cm大小,血供一般,质地韧(图2),术中病理提示为黑色素肿瘤,具体待常规。
4. 考虑肿瘤边界欠清晰,冰冻良恶性未明确,遂行肿瘤大部分切除,予脊髓软脊膜敞开硬膜减张缝合,术区充分止血,4-0丝线减张缝合硬膜,去椎板减压。
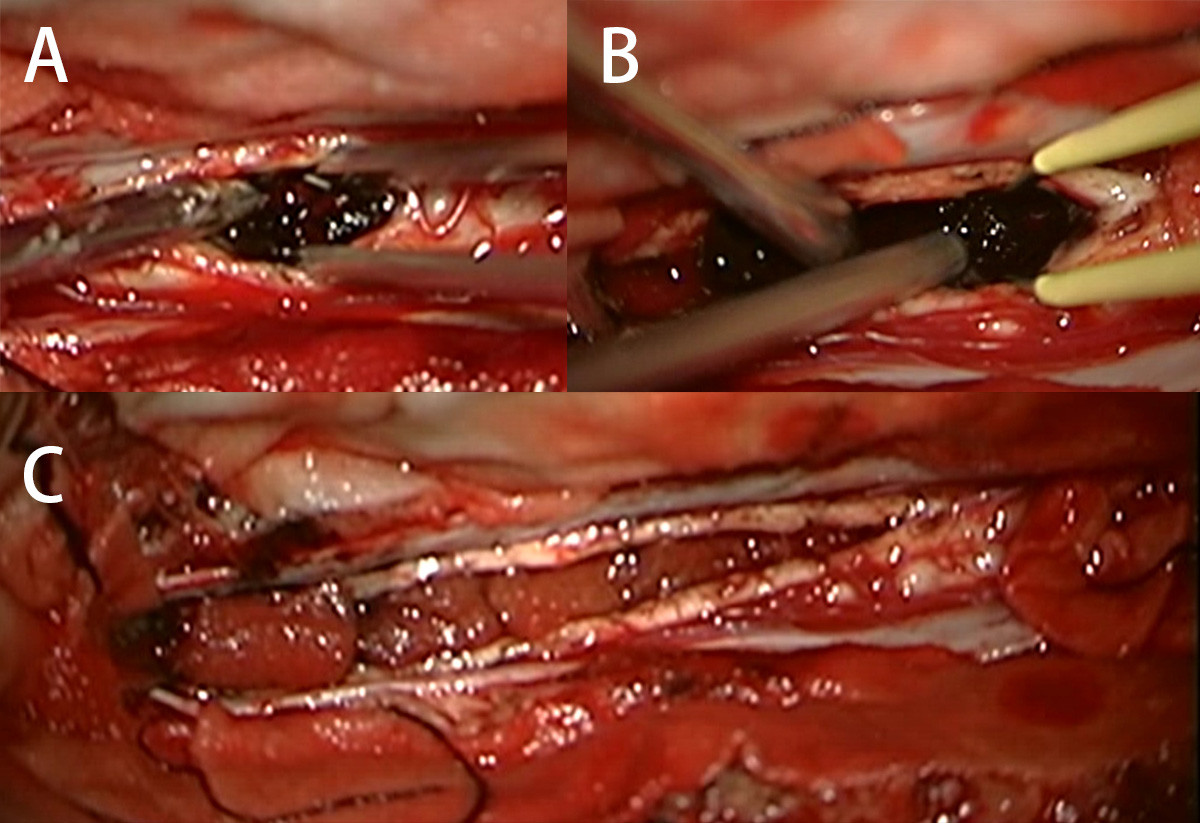
图2. A:后正中沟处切开脊髓可见髓内黑色肿瘤 B:沿脊髓后正中沟切开并逐步剥除肿瘤 C:沿脊髓后正中线循肿瘤逐渐切开至8cm长并剥除肿瘤。
术后患者右侧下肢肌力2级,左侧下肢肌力1级,四肢肌张力无亢进减弱,深浅感觉未见明显异常,双侧巴氏征阴性。术后脊柱CT三位重建提示关节突完整性保持良好。术后MRI提示术后改变,术区水肿、少量积液(图3)。
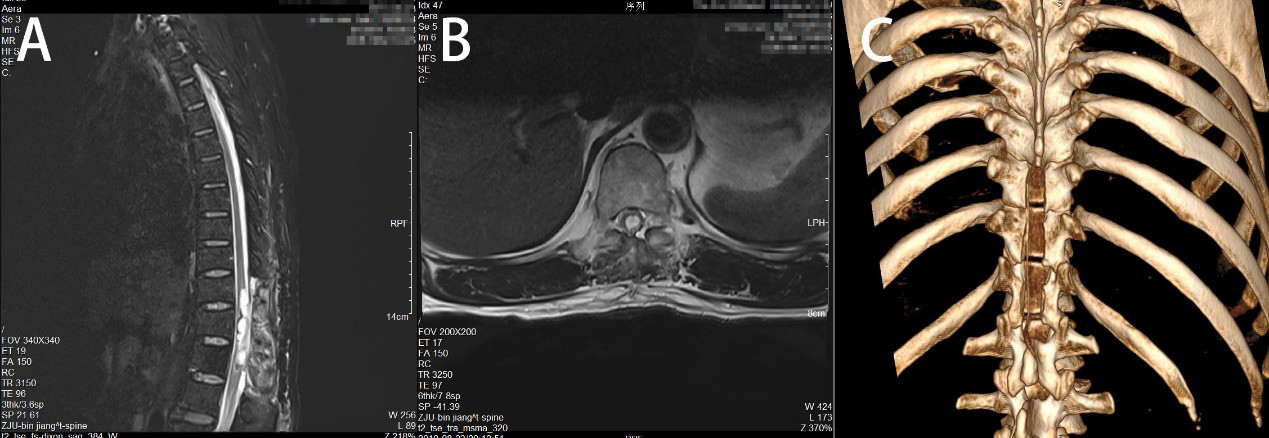
图3. A、B:术后MRI矢状面、横断面,胸10-12椎管内脊髓肿瘤切除、椎管减压术后改变,局部水肿、积液。C:术后CT三位重建,胸10-12脊椎双侧椎板和棘突缺损,引流管留置,关节突完整性保持良好。
病理结果
病理回报:(T10-12髓内)黑色素细胞肿瘤,细胞呈上皮样,核分裂罕见,伴见脊髓侵犯,转移性黑色素瘤不能除外(图4)。
免疫组化结果:HMB45(AP)+,Melan-A(AP)+,S-100(AP)-,P53(AP) -,Ki-67(AP)<5%+,BRAF(AP)-。
特殊染色结果:脱色素漂白法 脱色素。
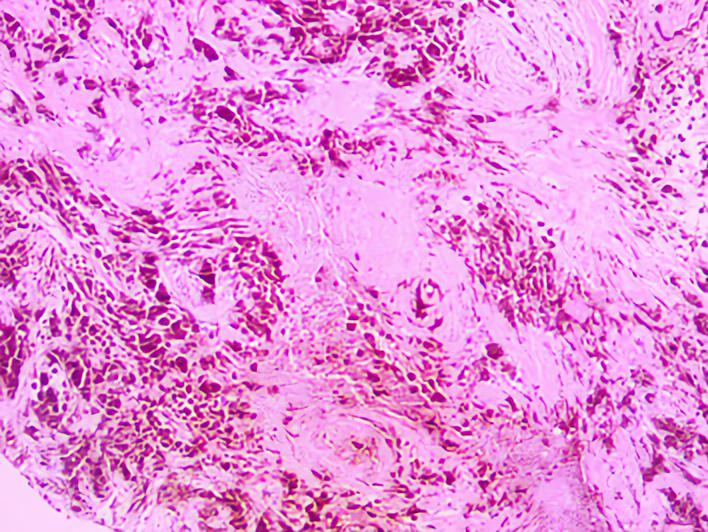
图4. 常规病理切片,提示(T10-12髓内)黑色素细胞肿瘤。
美国UCLA会诊结果:大量色素限制切片评估。考虑“黑色素细胞瘤”。非砂砾体型黑色素性神经鞘瘤需要鉴别。Yuna Kang医生(皮肤病理学家)复阅此例,不倾向恶性黑色素瘤。建议加染免疫组化BAP-1。显微镜下检查: 大量色素沉积,细胞异型性不明显,核分裂象不显著。 免疫组化: Ki-67+,很低,S100部分+ ,HMB45+,Melan A+, BRAF- ,p53-。
讨论
原发性中枢神经系统(CNS)黑色素细胞瘤是一种罕见的疾病,起源于软脑膜黑色素细胞[1],它被认为是软脑膜黑色素细胞的一种良性肿瘤性病变。相似起源的肿瘤包括从分化好的黑色素细胞瘤到恶性黑色素瘤多种肿瘤,然而它们的预后却大不相同。世界卫生组织(WHO)对中枢神经系统肿瘤的分类[2,3],将原发性黑色素细胞性病变分为四类:黑色素细胞增多症,黑色素细胞瘤,恶性黑色素瘤和脑膜黑色素瘤病。除了需要注意区分黑色素性细胞起源的其他肿瘤外,还注意需要与颅内与椎旁肿瘤亚类中的黑色素型神经鞘瘤相鉴别。免疫组化、超微结构和影像学检查都有利于鉴别这四种肿瘤。
黑色素细胞瘤无好发的性别或年龄,其在脊髓的发病率高于颅内。在脊髓中,黑色素细胞瘤常表现为髓外硬膜内病变,位于髓内的极少见,好发于颈胸段[4],有学者整理了目前发表的髓内黑色素细胞瘤病例的相关资料[5](图5)。
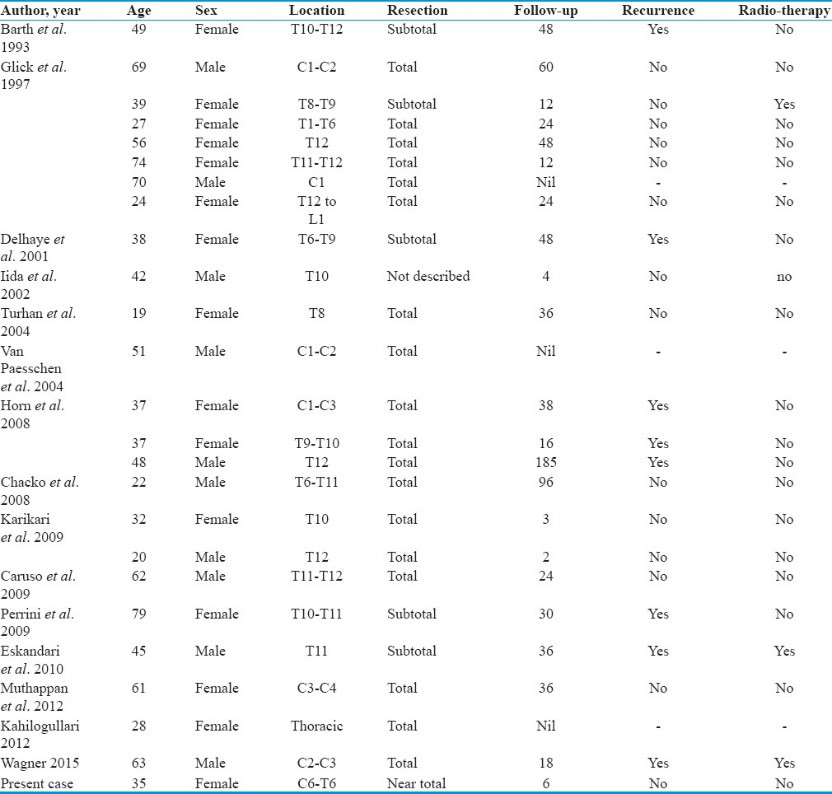
图5. 目前发表的髓内黑色素细胞瘤病例的相关资料。
黑色素细胞瘤患者的临床症状一般由肿瘤的压迫导致,出现下肢运动障碍、麻木、感觉异常、感觉减退、二便异常等症状,与压迫的部位和肿瘤的大小相关[6]。髓内黑色素细胞瘤相比于更常见的髓外硬膜内黑色素细胞瘤,根痛少见,症状常为双侧性。
影像学检查可以显示肿瘤的位置、范围、内部特征以及对脊髓的压迫情况。黑色素细胞瘤在CT上表现为高信号[7],在MRI检查中,黑色素细胞瘤通常在T1WI上表现为高信号,在T2WI上表现为低信号,在FLAIR图像上表现为高信号,并且有均匀强化[8,9],这可能与黑色素细胞瘤内的大量黑色素和肿瘤出血产生的顺磁性自由基有关[10]。这一特点与髓内海绵状血管畸形出血引起的亚急性血肿的影像学表现表现相似,但出血往往表现为突发起病,影像学表现和症状随血肿吸收可逐渐恢复。
尽管MRI是评估脊髓肿瘤最好的辅助检查方法,但是仅仅根据影像学检查难以对脊髓黑色素细胞瘤进行鉴别诊断,可以通过免疫组化与其他黑色素性病变和其他脊髓肿瘤相鉴别。有学者提出黑色素细胞瘤的免疫组化表现为HMB 45+,S-100+,和波形蛋白抗体+和EMA-和Leu7-[11],其中波形蛋白抗体很少出现在恶性黑色素瘤中,EMA和Leu分别是脊膜瘤和神经鞘瘤的特征标志物。也有学者提出黑色素细胞瘤免疫组化表现为S-100+, Ki-67+, EMA-, GFAP-,与前者基本相符[7]。
根据多个病例报道来看,目前手术切除是黑色素细胞瘤治疗的主要方式[7,12-15]。尽管黑素细胞瘤是良性肿瘤,它在完全切除后可能复发,并且在手术后他们也可能对周围组织产生侵犯[16]。黑色素细胞瘤的较高复发风险和侵袭行为提示手需要进行连续MRI密切随访[17]。肿瘤应尽可能全切,并且对于全切或者次切的患者都建议进行辅助放疗,并且推荐使用大剂量放疗,可以预防肿瘤的复发,对预后有明显的改善[6,10]。不管有无进行辅助放疗,肿瘤全切5年生存率在100%,联合辅助放疗的肿瘤次全切5年生存率也为100%,未联合放疗的肿瘤次全切5年生存率会降至46%。
本例患者临床表现为双下肢乏力麻木,影像学表现在MRI中表现为T1WI高信号,T2WI上低信号,增强后强化特征不明显,故术前难以与伴随出血的血管畸形或肿瘤性病变相鉴别。在常规病理切片中,大量色素沉积,细胞异型性不明显,核分裂象不显著,不倾向恶行表现,免疫组化Ki-67+,但较少,S100部分+ ,HMB45+,Melan A+, BRAF- ,p53-,基本符合黑色素细胞瘤的诊断。本例患者行肿瘤大部切除,术后双下肢肌力下降,目前仍在逐步康复过程中,2月来随访双下肢肌力3级,较术后明显改善,二便基本正常,确切治疗效果有待更长时间的随访观察。
参考文献
1.Liubinas SV, Maartens N, Drummond KJ. Primary melanocytic neoplasms of the central nervous system. Journal of clinical neuroscience : official journal of the Neurosurgical Society of Australasia. 2010;17(10):1227-32.
2.Brat DJ, Parisi JE, Kleinschmidt-DeMasters BK, Yachnis AT, Montine TJ, Boyer PJ, et al. Surgical neuropathology update: a review of changes introduced by the WHO classification of tumours of the central nervous system, 4th edition. Archives of pathology & laboratory medicine. 2008;132(6):993-1007.
3.苏昌亮,李丽,陈小伟,张巨,申楠茜,王振熊,杨时骐,李娟. 2016年WHO中枢神经系统肿瘤分类总结. 放射学实践. 2016;31(7):570-9.
4.Reutov AA, Ryzhova MV, Kushel YV. [Intramedullary melanocytoma: a clinical case report and literature review]. Zhurnal voprosy neirokhirurgii imeni N N Burdenko. 2016;80(4):75-80.
5.Dubey A, Kataria R, Sardana VR. Intramedullary Melanocytoma of the Cervicothoracic Cord: Case Report and Review of Literature. Asian journal of neurosurgery.13(2):478-81.
6.Hoffmann M, Koelsche C, Seiz-Rosenhagen M, Mai S, Lohr F, Reuss D, et al. The GNAQ in the haystack: intramedullary meningeal melanocytoma of intermediate grade at T9-10 in a 58-year-old woman. J Neurosurg. 2016;125(1):53-6.
7.Wang YB, Wang WJ, Zhao HT, Li W, Peng T, Zhang XF. Multiple melanocytoma of the thoracic spine: a case report and literature review. Spine J. 2016;16(1):e59-63.
8.Gupta PK, Misra S, Verma R, Soni N, Lamin JC, Mishra RK, et al. Primary intradural cervical spine melanocytoma: A rare tumor and review of literature. Neurology India. 2015;65(3):653-7.
9.Smith AB, Rushing EJ, Smirniotopoulos JG. Pigmented lesions of the central nervous system: radiologic-pathologic correlation. Radiographics : a review publication of the Radiological Society of North America, Inc.29(5):1503-24.
10.Rades D, Tatagiba M, Brandis A, Dubben HH, Karstens JH. [The value of radiotherapy in treatment of meningeal melanocytoma]. Strahlentherapie und Onkologie : Organ der Deutschen Rontgengesellschaft [et al]. 2002;178(6):336-42.
11.Jaiswal S. Role of immunohistochemistry in the diagnosis of central nervous system tumors. Neurology India.64(3):502-12.
12.Horn EM, Nakaji P, Coons SW, Dickman CA. Surgical treatment for intramedullary spinal cord melanocytomas. Journal of neurosurgery Spine. 2008;9(1):48-54.
13.El-Khashab M, Koral K, Bowers DC, Johnson-Welch S, Swift D, Nejat F. Intermediate grade meningeal melanocytoma of cervical spine. Child's nervous system : ChNS : official journal of the International Society for Pediatric Neurosurgery. 2009;25(4):407-10.
14.Muthappan M, Muthu T, Hussain Z, Lamont D, Balakrishnan V. Cervical intramedullary melanocytoma: a case report and review of literature. Journal of clinical neuroscience : official journal of the Neurosurgical Society of Australasia. 2012;19(10):1450-3.
15.Reddy R, Krishna V, Sahu BP, Uppin M, Sundaram C. Multifocal spinal meningeal melanocytoma: an illustrated case review. Turkish neurosurgery. 2012;22(6):791-4.
16.Dorwal P, Mohapatra I, Gautam D, Gupta A. Intramedullary melanocytoma of thoracic spine: A rare case report. Asian journal of neurosurgery. 2014;9(1):36-9.
17.Wagner F, Berezowska S, Wiest R, Gralla J, Beck J, Verma RK, et al. Primary intramedullary melanocytoma in the cervical spinal cord: Case report and literature review. Radiol Case Rep. 2015;10(1):1010.
(本文由浙二神外周刊原创,浙江大学医学院附属第二医院神经外科硕士研究生徐林涛整理,朱永坚主任医师审校,张建民主任终审)




