【REF:Lenck S, et al. Stroke. 2019;50:00-00. DOI: 10.1161/STROKEAHA.118.012783.】
研究背景
脊柱脊髓血管畸形在临床上较为罕见,包含多种病变类型,根据解剖位置可分为髓内和髓外病变。早在19世纪,Virchow和Picard基于尸检首次对脊柱脊髓血管畸形进行分类报道。然而,直到20世纪70年代选择性脊髓血管造影的出现,人们对脊髓血管畸形才有了更好的认识,而且随着近年来成像技术的发展,对此类病变的识别和定位已经取得了显著进展。目前已经提出了几种描述脊髓血管畸形的分类方法。其中一种分类方法来自Bicêtre团队,他们根据遗传和发育特征对脊髓动静脉分流(AVS)进行分类,分为基因遗传性病变(I型),基因非遗传性病变(II型)和局灶性(散发性)病变(III型)。这种分类方式虽然全面,但由于大多数脊髓AVS属于第三类,在临床实践中并未广泛应用该分类,因此有必要针对局灶性或散发性病变进行更具体的分类。
此外,最新研究发现了KRAS通路中的体细胞基因突变与脑动静脉畸形(AVMs)的相关性,这为理解AVMs的遗传模式提供了全新的角度,尤其是对非遗传性和局灶性病变类型。Spetzler等基于血管畸形类型提出了一种更广泛的分类方式,包括肿瘤病变,海绵状血管瘤,脊髓动脉瘤,动静脉瘘(AVF)和AVM。脊柱脊髓 AVS病变具有相似的病理生理机制和临床表现,然而像毛细血管扩张、海绵状血管瘤、血管肿瘤以及特发性脊髓动脉瘤这样的非分流性合并静脉表型的血管病变具有特殊的病理生理学特点,是一类不同疾病。在本综述中,来自加拿大多伦多大学西部医院的Lenck等基于病变与脊髓和脊髓周围结构的解剖关系,对脊髓AVS病变进行了系统的分类。
脊髓AVS的病理生理学特点
AVS的定义是动脉和静脉之间一个或多个无毛细血管的异常的通路。从血液动力学角度上看,这种异常可导致供血动脉的高流量以及引流静脉的高静脉压。供血动脉和引流静脉之间可以通过一些异常的动静脉网络(畸形团)进行过渡,这样的AVS通常被称为AVMs。一个(或几个)供血动脉和单个引流静脉之间为直接引流时,称为AVF。一个瘘口通常有单独的直接引流静脉,而供血动脉可以不单一。
脊髓AVS的临床和影像学表现与其静脉引流特征以及血液动力学改变引起的血管重塑有关,这种慢性重塑可能同时影响动脉和静脉结构。因此,AVS的供血动脉和引流静脉通常结构更脆弱并发生迂曲扩张,后期容易形成静脉球和动脉瘤,这些异常结构可能破裂或压迫脊髓和神经根。此外,AVS可能损害脊髓的静脉引流并导致静脉充血性脊髓病。因此,脊髓AVS可出现如下临床表现。
根据病变的解剖位置,脊髓 AVS(或相关动脉瘤)可能会破裂出血进入脊髓(脊髓出血),蛛网膜下腔(SAH),较少破入颅内,甚至更少见的破入硬膜外。由于解剖位置差异,与硬膜和硬膜外AVS相比,硬膜内AVS更可能出现脊髓出血或SAH。对于脊髓出血的患者,应仔细寻找有无动脉瘤,这通常是畸形团最薄弱的结构,也是治疗的重点。少数情况下,脊髓AVS也可能有颅内静脉的引流,可导致颅内出血和SAH。硬膜外血肿是硬膜和硬膜外AVS罕见的表现。
瘀血性脊髓病是脊髓静脉回流不畅的结果,由于动静脉瘘通过髓周静脉引流、间接导致脊髓静脉回流受阻。在解剖学上,与颈髓相比,下胸髓的静脉引流通道相对较少,这就解释了为什么胸髓比颈髓更容易受到静脉充血瘀滞的影响。因此,脊髓的静脉瘀血性水肿可自下而上进展。这就解释了为什么瘀血性脊髓病的首发症状通常表现为圆锥功能障碍,尽管病变位于远隔部位。瘀血性脊髓病在MRI的表现通常为T2加权上髓内的高信号,且在多个节段延伸。脊髓水肿和迂曲扩张的髓周血管高度提示脊髓AVS或椎旁(少见)AVS。
脊髓压迫症状可能发生在高流量的AVS中,压迫通常由静脉扩张或静脉球引起,少数由动脉瘤导致。从解剖角度看,脊髓可以被硬膜外或硬膜内血管压迫,而神经根通常被硬膜外扩张的静脉压迫。
脊髓血管盗血是高流量瘘患者神经功能恶化的可能机制。尽管血管盗血在脑AVS中已有较多报道,但在脊髓AVS中较为罕见。在儿童中,高输出心力衰竭可能继发于大或高流量的AVS。
脊髓和椎旁AVS的解剖分类
表中总结了本文提出的多伦多脊柱AVS分类。
表. 多伦多脊柱动静脉畸形的分类
AVF表示动静脉瘘;AVM表示动静脉畸形;SAMS表示体节性脊柱血管瘤病
硬膜内AVS占所有脊髓血管畸形的20~30%,包括脊髓AVM和软膜AVF。临床上脊髓AVM较软膜AVF更常见,成人(85% vs 15%)、儿童(70% vs 30%)。硬膜内AVS可与多种遗传性综合征相关,病因包括生殖基因突变(例如,遗传性出血性细血管扩张[HHT],毛细血管畸形-AVM综合征)或体细胞突变(例如,Cobb; KlippelTrenaunay-Weber;以及先天性脂肪过度生长,血管畸形和表皮痣综合征)。如果这些综合征与生殖基因突变相关,则在脊髓和颅内均可能伴发其他多灶性血管病变。需要对这些患者的脑脊髓进行全面的MRI评估,以检测有无多灶性病变,并终身进行临床和影像学随访,来检测有无新发病灶。
1. 脊髓AVM
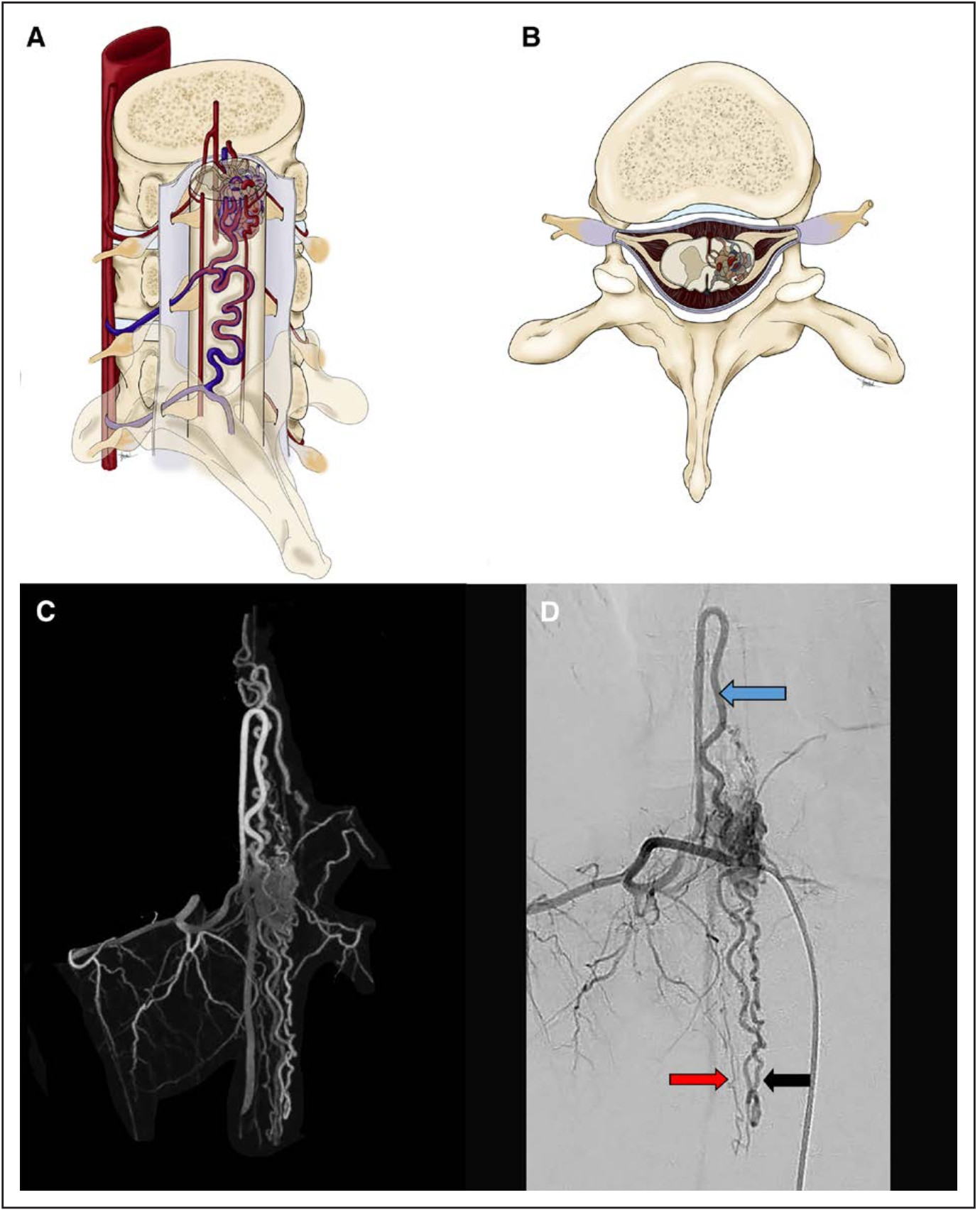
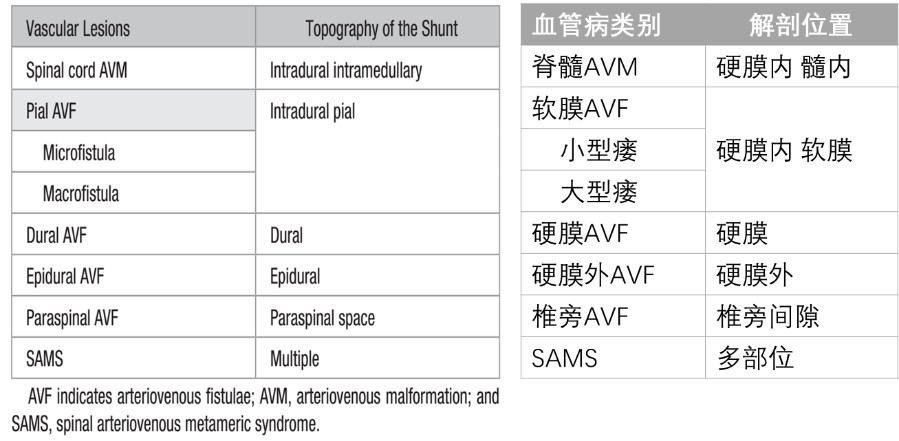
图1. 脊髓动静脉畸形(AVM)。A、B:脊髓AVM的三维(A)和轴位(B)解剖示意图,显示由脊髓前动脉(ASA)或脊髓后动脉(PSA)的沟联合支和周围支供血的髓内病变。C:右侧T8肋间动脉超选造影的三维重建。注意ASA(蓝色箭头)的显影剂灌注通过圆锥的篮状吻合显示出右侧(红色箭头)和左侧的PSA。D:右侧T8肋间动脉超选造影,显示了Adamkiewicz动脉以及胸段ASA(蓝色箭头);AVM主要由PSA的分支(黑色箭头分别为左右PSA)通过圆锥处的篮状吻合供血,一些来自ASA的分支也间接向AVM供血。
脊髓AVM有明确的畸形团,病灶可能局限也可能弥漫,可以是只位于髓内、也可位于软膜下和髓内(图1)。主要供血动脉通常来自脊髓前动脉(ASA),也可能通过来源于脊髓后动脉(PSA)沟联合支和周围支供血。大约一半的病变位于胸髓,30%和20%分别位于颈髓和圆锥水平。脊髓AVM的发病率在女性和男性中相似,平均起病年龄为30岁。由于病灶位于动脉和静脉之间,与软膜AVF相比,AVM的血流量较低,但是由于畸形团内的血管更细小导致更容易破裂,这就解释了为什么大多数AVM多表现为脊髓出血和SAH,而瘀血性脊髓病发生率仅为20%。未破裂脊髓AVM的年破裂出血风险约为4%,而已破裂的脊髓AVM年破裂风险增加至10%。脊髓AVM相关出血也可能由动脉瘤破裂引起,动脉瘤可以位于畸形团前供血动脉或畸形团内,主要好发于颈髓水平,动脉瘤位于供血动脉时大多累及ASA。
脊髓AVM是脊柱血管畸形中最具挑战的病变类型,因为病灶通常位于脊髓内并由ASA和PSA来源的沟联合支和周围支供血。由于显微手术和血管内治疗均存在一定风险,未破裂的脊髓AVM以保守治疗为主;而对于破裂的脊髓AVM,由于出血风险更高,通常需要积极治疗。可以使用两种策略:完全切除,栓塞或针对畸形破裂高危因素进行部分栓塞。如果手术或栓塞的风险太高,即使对于破裂的AVM,保守治疗也是合理的选择。
对于一些解剖结构简单的脊髓AVMs,例如由PSA发出的周围支供血的、位于脊髓后外侧的AVM,手术切除是安全可行的(图1)。对于此类AVM,软膜切除技术可以安全地切除AVM的软膜部分,同时避免切除髓内结构。与脑AVM不同,部分阻断脊髓AVM的血流可以获得病变的完全闭塞且不会出血。然而,对于髓内脊髓AVM,由于发生脊髓相关神经损伤的风险较高,通常不适合应用显微手术切除的治疗方式。与脑AVM不同,脊髓AVM的部分栓塞似乎可以降低出血率,从而改善长期临床预后。血管内治疗的目的是针对畸形的薄弱点(畸形团前或畸形团内动脉瘤)进行栓塞。对于细小且有功能的供血动脉的脊髓AVM的栓塞是非常具有挑战的。栓塞材料可以是聚乙烯醇颗粒、NBCA、以及最新的乙烯-乙烯醇类栓塞剂。使用乙烯-乙烯醇类栓塞剂仍然存在争议,作者治疗中心不使用这种材料,这是由于使用这种材料栓塞时需要有一定的反流作为塞子,导致闭塞正常功能性动脉的风险很高
2. 软膜AVF
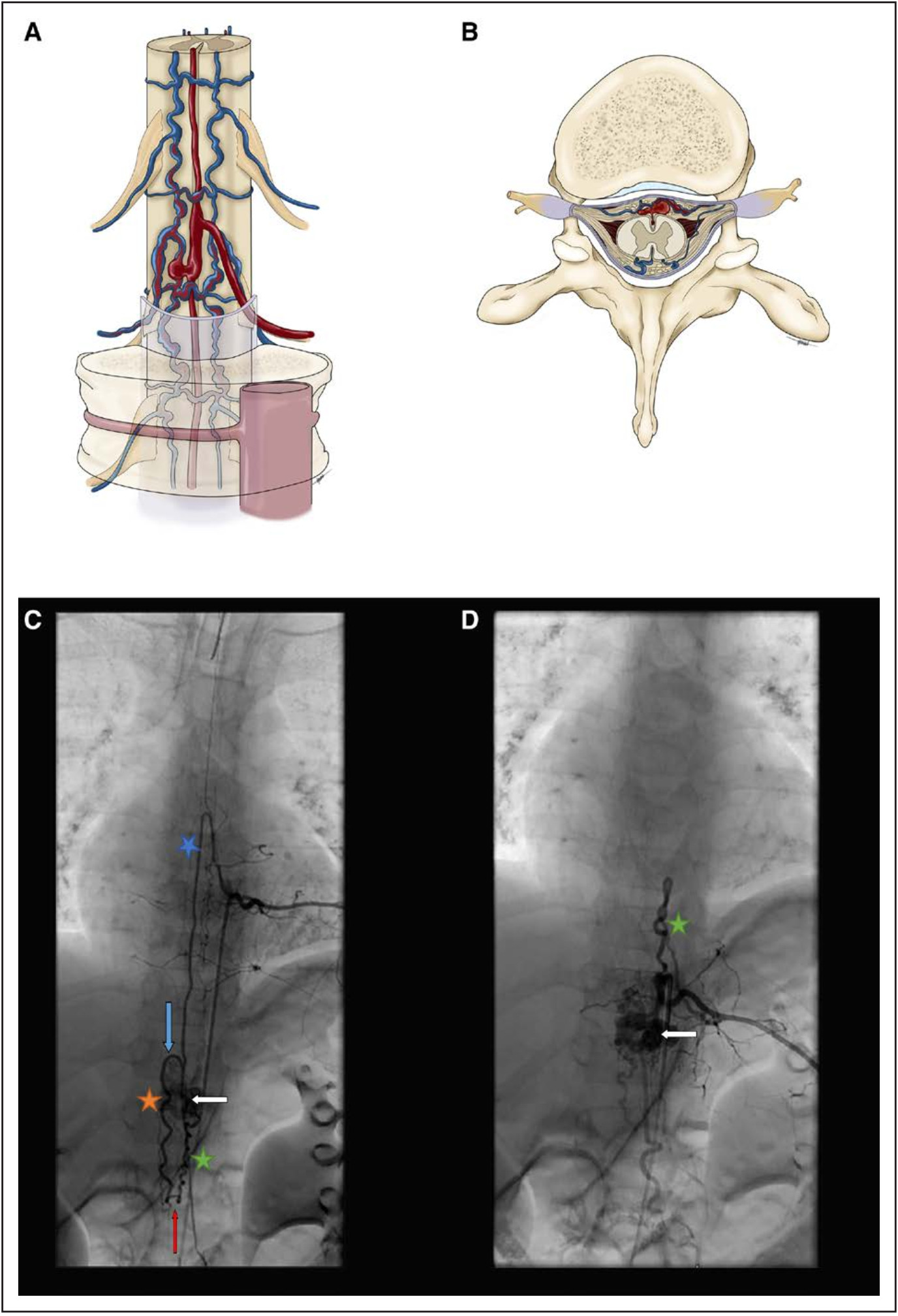
图2. 软膜动静脉瘘(AVF)。A、B:脊髓前AVF的三维(A)和轴位(B)解剖示意图,显示脊髓前表面的脊髓前动脉(ASA)和前髓周静脉之间的直接沟通。C:左侧T8肋间动脉的选择性血管造影显示,患有遗传性出血性毛细血管扩张症的8岁患儿的胸段软膜AVF。主要供血动脉是左PSA(绿色星),右侧PSA(橙色星)也有参与供血。ASA(蓝色星)起源于左侧T8肋间动脉,并通过周围间接吻合血管(蓝色箭头)与右侧PSA(橙色星)吻合。ASA和两支PSA通过圆锥的篮状血管网吻合(红色箭头),主要通过左PSA(绿色星)供应AVF。注意静脉球处是瘘的主要引流位置(白色箭头)。D:左侧T11肋间动脉的选择性血管造影显示其供应左侧PSA(绿色星形)。瘘口直接位于左PSA和静脉球之间(白色箭头)。
软膜AVF是位于脊髓表面、软膜下的AVS(图2)。根据AVS的位置以及流量,多数直接来源于ASA供血,少数来源于PSA,直接通过脊髓前或脊髓后静脉引流。这些软膜AVF既往被称为髓周AVF、瘘类型的AVMs、或者Ⅳ型脊髓AVF。终丝AVF可能属于这种类型,因为终丝由软膜覆盖,并且AVF发生在终丝动脉(ASA的延续)和终丝静脉(脊髓前静脉的延续)之间。瘀血性脊髓病是软膜AVF最常见的临床表现(60%),而35%表现为出血。10%的软膜AVF可发现血流相关性动脉瘤。
软膜AVF可分为小型瘘和大型瘘。既往Di Chiro和Wener将软膜AVF分为3种亚型:IVa型,由单支动脉供血的简单髓外瘘; IVb型,由多个扩张的动脉供血的中型瘘;IVc型,巨型复杂结构瘘。我们建议将Di Chiro分型中IVa型定义为一种特殊类型,称为具有小型瘘的软膜AVF;同时将IVb和IVc型合并成一组,称为具有大型瘘的软膜AVF。具有小型瘘的软膜AVF更常发生在50岁左右的老年男性,并且通常是特发性或创伤性的。另外,具有大型瘘的软膜AVF多发生在年轻人和儿童,且多与HHT等遗传病症相关,而少数发生在Klippel-Trenaunay-Weber、毛细血管畸形-AVM综合征、先天性脂肪性过度生长、血管畸形、表皮痣综合征或或Cobb综合症患者中。具有大型瘘的软膜AVF是HHT患儿出现神经功能症状的主要原因。HHT是常染色体显性遗传病,主要有2种基因型(HHT-1和HHT-2),分别对应ENG和ACVRL1基因突变。与HHT相关的软膜AVF通常是高流量病变,其通常由PSA供血并位于脊髓的后面。
鉴于软膜AVF所在软膜的位置以及简单的解剖学特点,显微外科和血管内治疗的疗效均优于脊髓AVM。显微手术或血管内治疗的完全闭塞率约为80%,但这取决于瘘口的大小。治疗的目标是切断瘘口,同时保留供血动脉。可以考虑显微外科切断和血管内经动脉栓塞,后者可使用NBCA结合弹簧圈或者可解脱球囊对高流量瘘的进行栓塞。如果微导管能够超选到瘘口,血管内治疗通常是首选方法。治疗的长期预后通常较好,75%能够获得症状改善。
1. 硬膜AVF

图3. 硬膜动静脉瘘。A、B:硬膜动静脉瘘的三维(A)和轴位(B)解剖示意图,显示位于椎弓根下方的椎间孔中硬膜神经根袖的背面的根动脉和根静脉之间的瘘口。C:锥束CT图像显示T5根动脉的供应脊髓后动脉(PSA;蓝色箭头),以及根静脉(绿色箭头)和髓周静脉(橙色箭头)的显影。栓塞对这种瘘是禁忌的,因为PSA(蓝色箭头)与瘘的供血动脉来源于同一根动脉。D:直接打开同一节段硬脊膜后的图像,显示了作为主要引流途径的根静脉的动脉化(绿色箭头)和后髓周静脉的扩张(红色箭头)。
硬脊膜AVF(SDAVFs)约占所有脊柱血管畸形的70%(图3)。SDAVF是一种后天性疾病,出现症状时多见于老年男性。大约90%的SDAVF位于胸椎水平。供血动脉是根动脉的硬膜根支,后者可能也参与ASA或PSA向脊髓的供血。引流静脉是根静脉,瘘口通常位于椎弓根下方椎间孔的脊神经根袖的背面硬膜1cm范围内。SDAVF通常表现为低流量和高静脉压,瘀血性脊髓病是脊髓DAVF最常见且最具特征性的临床表现。由于根静脉向髓周静脉逆流导致静脉瘀滞的发生,最终症状的发生取决于脊髓静脉流出道的通畅性。少数情况下,SDAVF通过颅内静脉引流可能会表现为颅内出血。SDAVF很少发生根静脉扩张引起的神经根压迫症状。
对于SDAVF可选择显微手术和血管内治疗进行治疗。显微手术是将瘘口部位硬膜内的引流静脉切断。血管内治疗是微导管经动脉使用液体栓塞材料进行栓塞,目的是使用栓塞剂将引流静脉的起始部闭塞,同时避免影响髓周静脉的引流。如果主要引流静脉没有闭塞,一些动脉吻合支的再灌注可能导致瘘的复发。如果供血根动脉是供应脊髓的动脉(ASA或PSA),考虑到栓塞材料有逃逸至这些脊髓供血动脉导致脊髓梗死的风险,选择性栓塞是有禁忌的。针对供血动脉进行超选造影并进行三维旋转重建可明确解剖关系,排除相关栓塞风险。对于这类患者,在进行显微手术前,可以在相应的肋间动脉填入弹簧圈,通过透视有助于病变节段进行定位。
2. 硬膜外AVF
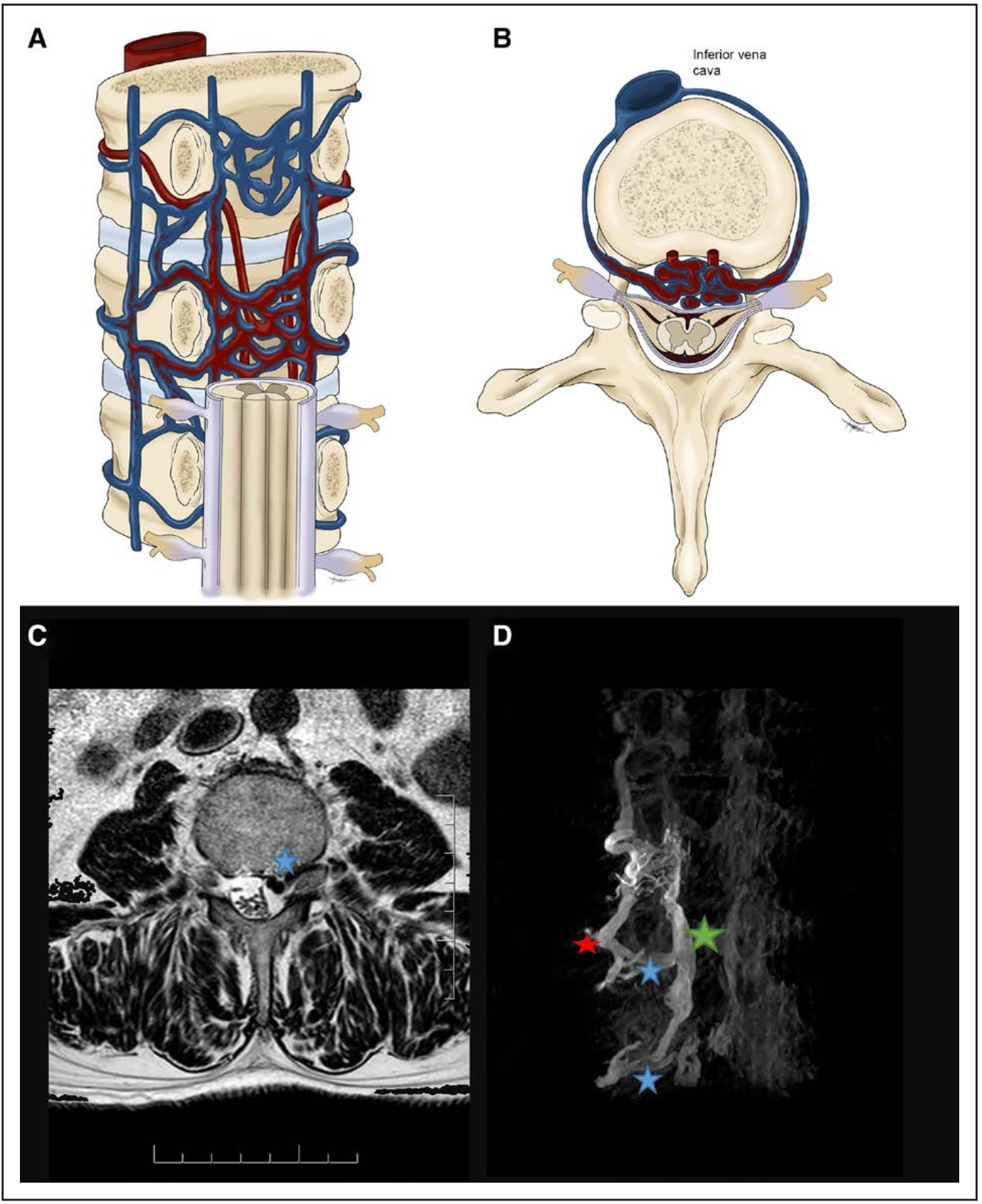
图4. 硬膜外动静脉瘘。A、B:硬膜外动静脉瘘(前)的三维(A)和轴位(B)解剖示意图,显示在椎体背侧的椎体后支和硬膜外静脉丛之间的分流。C:在L4-L5椎间孔水平处T2轴位显示扩张的根静脉(蓝色星)压迫左侧L4神经根以及扩张的硬膜外静脉轻度压迫马尾神经,此图解释了为什么患者会出现左侧L4功能障碍。D:左侧L3腰动脉选择血管造影的三维重建的前冠状视图,显示硬膜外动静脉瘘由椎体后支和多个间接供血动脉供血,并引流至硬膜外静脉丛(绿色星)。静脉引流是从硬膜外静脉丛(绿色星)通过根静脉(蓝色星)引流到椎旁静脉丛(红色星),髓周静脉没有反流,所以患者没有瘀血性脊髓病的表现。
脊髓硬膜外AVF主要见于60~70岁的老年男性,病因可能是特发性或创伤性的(图4)。大约70%~80%的瘘位于腰椎水平。瘘口位于硬膜外腔进入椎管内,位于硬脊膜和椎骨之间。90%的瘘位于椎体后表面的椎体后间隙,称为腹侧硬膜外AVF。少部分瘘位于外侧或后侧硬膜外间隙。对于腹侧硬膜外AVF,主要供血动脉来源于椎体后弓区域节段动脉的背侧椎体分支;对于外侧及后侧AVF,主要供血动脉是椎板前动脉。主要引流静脉是硬膜外静脉,瘘可以从外侧通过椎旁静脉丛引流,或者从内侧通过髓周静脉(穿过硬脊膜)引流,或者同时通过两种方式引流。硬膜外AVF的临床表现取决于静脉引流方式。与经椎旁静脉引流的硬膜外AVF相比,单纯经髓周静脉引流的硬膜外AVF的血流量更低。这是由于穿过硬脊膜导致静脉回流阻碍,硬脊膜可以限制硬膜外静脉丛和根髓静脉之间的血流;而硬膜外静脉丛和椎旁静脉之间的连接没有障碍,血流量更大。因此,髓周静脉逆流可导致瘀血性脊髓病,而椎旁静脉逆流可引起动静脉结构扩张压迫脊髓或神经根,同时伴有髓周静脉和椎旁静脉逆流的硬膜外AVF可以表现为脊髓病和压迫症状。很多硬膜外AVF可能是无症状的,特别是没有髓内静脉逆流的AVF。有研究报道硬膜外AVF出现硬膜外血肿这一罕见表现。
对于无症状的硬膜外AVF通常采取保守治疗,而对于有症状的硬膜外AVF,可考虑采用显微手术和血管内治疗,而目前倾向于首选血管内治疗。对于硬膜外AVF的手术切除,难点在于手术入路,因为扩张的静脉球通常位于腹侧硬膜外腔,术中可能发生弥漫性硬膜外出血影响术野,导致手术入路受到限制;此外,由于瘘的引流静脉均扩张,围术期寻找主要静脉引流通道有一定的难度。对于血管内栓塞硬膜外AVF,在技术上微导管超选背侧椎体分支是相对容易的;而且与栓塞SDAVF不同,液体栓塞剂逃逸至脊髓动脉的风险较低。治疗目标是引流静脉的完全闭塞。如果主要引流静脉细小,则手术比较直接;但对高流量瘘的治疗可能要困难得多,因为主要引流静脉可能高度扩张,在这种情况下,可以使用经动脉和静脉联合入路进行栓塞的方法。文献中报道硬膜外AVF治疗后完全闭塞比例在59%~100%。
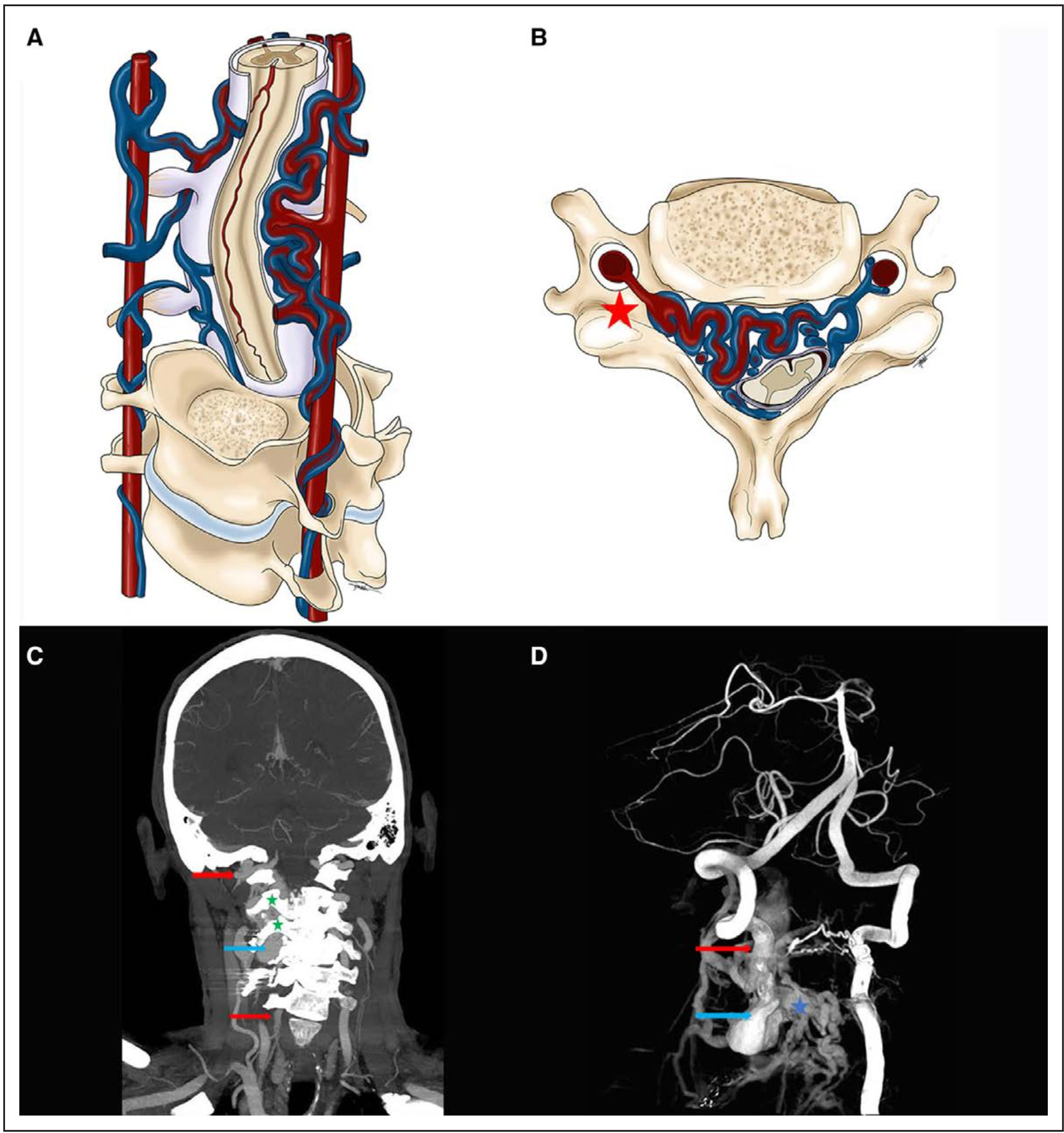
图5. 椎旁动静脉瘘。A、B:颈椎旁动静脉瘘的三维(A)和轴位(B)解剖示意图,显示椎动脉和椎旁静脉丛(红色星)之间的分流。C:CTA的MIP图像冠状位,显示右椎动脉的动脉期显影不清(红色箭头),以及右侧大的椎旁静脉球(蓝色箭头)。该静脉球与扩张的椎旁静脉丛共同引起相邻椎间孔(绿色星)的重构。D:左椎动脉血管造影的失状斜位容积成像,显示右椎动脉(红色箭头)显影不清到动静脉瘘的水平,并显示处静脉球(蓝色箭头),以及椎旁静脉丛(绿色星)的多个扩张血管。
椎旁AVF通常是由相邻节段动脉供血的高流量瘘,通过椎旁静脉丛引流(图5)。颈段是其最常见的位置,被称为椎-椎AVF,而胸段和腰段椎旁AVF比较罕见。在颈段的椎旁AVF,通常由椎动脉损伤或自发性夹层导致的。因此,一些导致自发性动脉夹层的疾病,诸如III型胶原蛋白血管病、纤维肌性发育不良和Ⅰ型神经纤维瘤病等,与椎旁AVF密切相关。这些瘘很少出现神经系统症状,除非静脉引流涉及到硬膜外静脉丛,在这种情况下,可能发生与硬膜外AVF相同的病理生理学改变,表现为脊髓压迫或轻度瘀血性脊髓病。特殊情况下,高流量椎旁瘘可导致儿童高输出性心力衰竭和多器官功能障碍。在颈段椎旁AVF,搏动性耳鸣是最常见的临床表现,罕见情况下,高流量椎-椎AVF可能导致椎动脉盗血,出现脑缺血表现。血管内治疗是椎旁AVF常用的治疗方法,因为高流量导致主要的动静脉扩张。治疗的目的是完全闭塞瘘口,入路可以选择经动脉、静脉或动静脉联合。由于主要引流静脉大多扩张,以及次级动脉的多重供血(也经常向脊髓供血),血管内治疗也有一定的挑战。颈段的椎-椎AVF通常采用血管内方法治疗,术中可能会闭塞椎动脉。胸段和腰段椎旁AVF可能需要经动脉和静脉联合入路进行栓塞。根据作者的经验,乙烯乙烯醇基栓塞材料可以提高治疗胸腰段巨大椎旁AVF的成功率,然而相关的文献仍然很少。应特别注意术后MRI椎管内扩张的引流静脉情况,因为术后血栓形成和静脉肿胀可能导致脊髓压迫,必要时可能需要行减压手术。
体节性脊柱血管瘤病(Spinal arteriovenous metameric syndromes, SAMS)是一种累及一个或多个椎体节段的多层组织(例如:脊髓、椎骨、椎旁肌肉组织、皮下组织和皮肤)的血管畸形。多由早期获得性体细胞基因突变导致,并将突变传递给血管生发的同胚层细胞并进一步传递到其他的衍生组织。该综合征首次被Bhattacharya等在2001年描述,是体节性脑血管瘤病引申而来。Cobb综合征代表了SAMS的完全模式,其中动静脉异常涉及一个椎体节段的所有组织(即皮肤、软组织、骨骼和脊髓),但是有些表型可能不会全部表现出来。因此,SAMS通常指在同体节至少有2个相关的动静脉病变。SAMS很少见,已发表的>20例患者的研究报道仅有2个。与SAMS相关的硬膜内病变多是脊髓AVM,而研究显示脊髓AVM患者中SAMS患病率在12%~19%。该病没有明显的性别差异,起病年龄通常较散发脊髓AVM年龄小。脊髓出血和SAH是最常见的临床表现(占65%),已出血的患者再出血的风险较高,长期功能预后较差。
总结
脊髓和椎旁AVS代表了一组罕见的神经血管疾病。需要全面了解脊髓的血管解剖结构来管理这类疾病。应用MRI和DSA(包括超选3D造影)对脊髓病变的位置和血管结构进行准确描述评估,对血管内栓塞或显微外科治疗策略的选择是至关重要的。鉴于这类病变比较罕见而且复杂,脊髓或椎旁动静脉病变患者应转诊至三级医院并进行多学科评估,需要神经介入医生、血管神经外科医生以及血管神经病学医生共同参与。





