
【摘自】中国卒中杂志 2017年6月 第12卷 第6期
【关键词】卒中后认知障碍;疾病管理
【DOI】10.3969/j.issn.1673-5765.2017.06.011
中国卒中学会,卒中后认知障碍管理专家委员会
通信作者:董强
执笔作者:
董强 复旦大学附属华山医院神经内科
郭起浩 复旦大学附属华山医院神经内科
罗本燕 浙江大学医学院第一附属医院神经内科
徐运 南京大学医学院附属鼓楼医院神经内科
专家委员会成员(按姓氏拼音排序):
董强 复旦大学附属华山医院
管阳太 上海交通大学医学院附属仁济医院
郭起浩 复旦大学附属华山医院
何俐 四川大学华西医院
贾建军 中国人民解放军总医院
刘丽萍 首都医科大学附属北京天坛医院
罗本燕 浙江大学医学院附属第一医院
彭丹涛 中日友好医院
屈秋民 西安交通大学第一附属医院
汪凯 安徽医科大学第一附属医院
王柠 福建医科大学附属第一医院
王拥军 首都医科大学附属北京天坛医院
王伊龙 首都医科大学附属北京天坛医院
魏文石 复旦大学附属华东医院
徐安定 暨南大学附属第一医院
徐浚 江苏省苏北人民医院
徐群 上海交通大学医学院附属仁济医院
徐运 南京大学医学院附属鼓楼医院
卒中后认知障碍管理专家共识
2016年《中国脑卒中防治报告》报道:我国现有卒中患者700万人,不同地区卒中年龄标准化患病率约260~719/10万人,每年新发卒中200万人,即每12s新发1例卒中;而每年因卒中致死达165万人,即每21s就有一人死于卒中,每年因卒中致死者占所有死亡原因的22.45%[1]。2016年5月中国脑卒中大会的报告显示:卒中导致我国人群的残疾率高达75%,且目前我国卒中的发病率正以每年8.7%的速度上升[2]。卒中不仅具有发病率高、死亡率高、致残率高等特点,卒中后认知功能障碍还是严重影响患者生活质量及生存时间的重要因素。随着卒中及其相关认知障碍研究结果的陆续发表,卒中后认知障碍(post-stroke cognitive impairment,PSCI)已成为当前国际卒中研究和干预的热点,因此,2015世界卒中日宣言明确提出“卒中后痴呆是卒中医疗不可或缺的一部分”;2016年2月的国际卒中会议也提出了“需将认知障碍和卒中干预策略进行整合”的理念。2016年5月,美国心脏协会(American Heart Association,AHA)联合美国卒中协会(American Stroke Association,ASA)联合发布了首部《成人卒中康复指南》,该指南更加强调了记忆与认知评估在卒中康复中的重要性,且ⅠA级推荐卒中患者应进行认知功能训练[3]。
为进一步提升临床对PSCI的重视,更有效地指导医生对PSCI进行规范管理,强调卒中患者的早期筛查评估,规范诊治用药或者及时转诊管理,综合管理卒中患者,从而提高患者的生活质量和延长生存时间,中国卒中学会组织多位中国卒中和认知领域专家多次讨论并共同撰写专家共识。通过PubMed、Cochrane Library、Scientific Index等国际资源及万方、维普、北大医学图书馆等国内资源索引查询了近十年发表的与PSCI相关的文献共423篇,包括81篇论著和5篇Meta分析等,并参照中国卒中学会指南制定标准与撰写规范(表1),旨在通过对当前国内外PSCI相关研究进行汇总分析,进一步推动PSCI的规范评估与管理,为广大医生在临床实践中对于PSCI管理提供参考和指导。
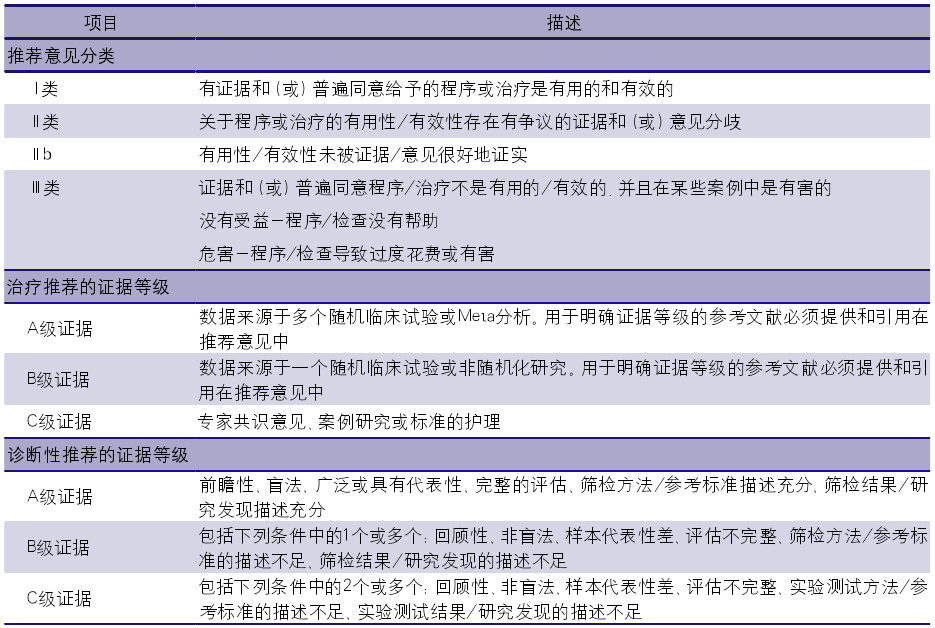
表1. 中国卒中学会指南推荐意见分类和证据等级标准
1 定义和概念 ▲▲▲
1.1卒中后认知障碍的概念
我国第三次死因抽样调查的结果表明,2004-2005年,卒中成为我国国民第一位死亡病因;截至目前,卒中已成为中国首位致残/致死性疾病[1]。认知障碍是卒中后常见表现,给患者、家庭、社会均带来沉重负担,但长期以来却未得到足够的重视。PSCI是指在卒中这一临床事件后6个月内出现达到认知障碍诊断标准的一系列综合征,强调了卒中与认知障碍之间潜在的因果关系以及两者之间临床管理的相关性,包括了多发性梗死、关键部位梗死、皮质下缺血性梗死和脑出血等卒中事件引起的认知障碍,同时也包括脑退行性病变如阿尔茨海默病(Alzheimer disease,AD)在卒中后6个月内进展引起认知障碍。它包括了从卒中后认知障碍非痴呆(post -stroke cognitive impairment no dementia,PSCIND)至卒中后痴呆(poststroke dementia,PSD)的不同程度的认知障碍。既往研究多集中在PSD,然而,国际上新的观点和热点开始关注和识别认知损害程度尚未达到痴呆程度的早期PSCI,更有助于实现症状的早期干预和改善预后。
1.2与血管性认知障碍(vascular cognitive impairment,VCI)概念的比较
VCI是与PSCI最为相关的概念。1993年,Hachinski教授首次提出了VCI的概念,VCI
是指由血管危险因素(血管病变如动脉粥样硬化、脑淀粉样血管病、免疫等血管炎病变,既往卒中事件,卒中危险因素如高血压、糖尿病、高脂血症等)导致和(或)血管因素相关的认知功能损害,包括从轻度认知功能损害到痴呆的整个过程[4]。VCI涵盖所有与血管因素相关的认知损害,可单独发生或与AD合并存在[5](图1)。
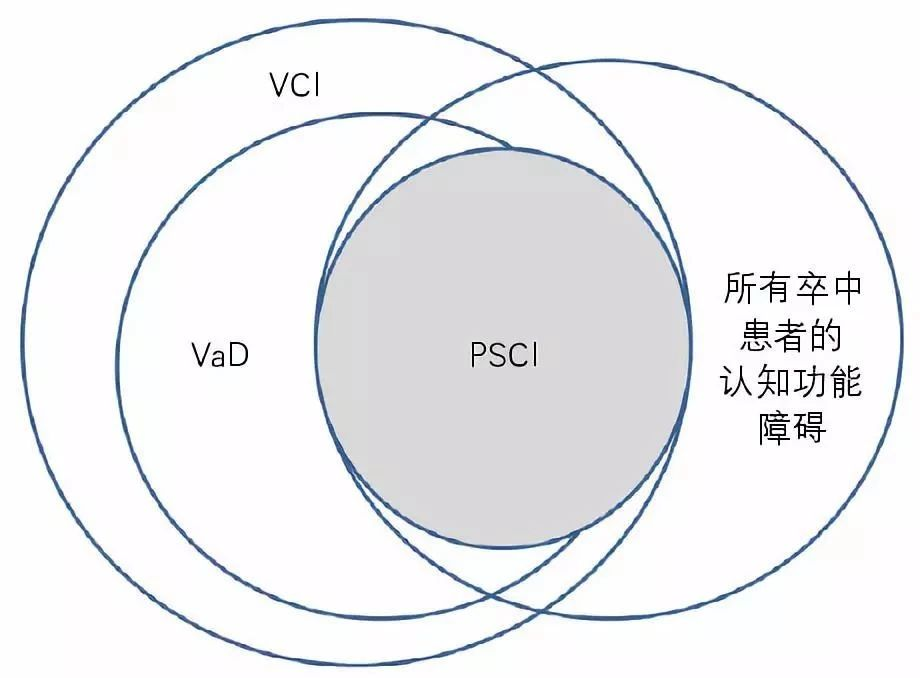
图1. VCI和PSCI以及常见定义的关系图
注:VCI:血管性认知障碍;PSCI:卒中后认知障碍;VaD:血管性痴呆
VCI概念的提出强调了血管因素在认知障碍发生中的重要作用,而这些病因是可预防和可治疗的。但该概念过于宽泛,几乎包括了所有与脑血管病(cerebral vascular disease,CVD)相关的病因和认知障碍的类型。PSCI将卒中事件后6个月内发生的各种类型认知功能障碍明确地区分出来,是VCI的一种亚型[6]VCI诊断标准中要求有明确的CVD证据,但不一定要求有卒中病史;而PSCI则特指卒中事件后6个月内出现的认知障碍,后者的病因可以是血管性、退变性或两者兼而有之的混合型。与VCI相比,它强调要重视卒中人群中常见的认知功能障碍,并对其进行早期识别和管理,因此临床的操作性和识别度更高,方便医生实际诊断及管理。
2 危险因素和流行病学 ▲▲▲
2.1PSCI的危险因素
年龄和教育水平是PSCI的相关影响因素。高龄不仅是卒中发生的危险因素,亦是导致发生认知功能障碍的危险因素之一。有研究显示,65岁以上患者卒中后认知功能障的发生率显 著增加[7]。Elbaz等[8]对4010例65~85岁老年人进行研究,结果提示教育水平越高,其认知功能储备越好。
卒中类型、病变部位、病灶特点及卒中次数等亦是PSCI的相关因素。有研究显示,脑梗患者与脑出血患者相比,其发生认知功能障碍的概率更高,但结果差异却无显著性(P>0.05);而病变部位在左半球、病灶为多部位/大面积及再发/复发/多发患者,其PSCI的发生率则显著更高(P<0.01)[7]。此外,近期一项研究提示,卒中反复发作或存在脑部损伤时将增加认知障碍的发生风险[9]。
除上述相关因素外,还有其他因素亦与PSCI显著相关。在这些卒中后认知功能障碍危险因素中,不可干预因素包括年龄、性别与种族、遗传因素、教育水平;可干预因素包括高血压,2型糖尿病,心肌梗死,充血性心力衰竭,心房颤动,卒中病史,肥胖,代谢综合征,生活方式如吸烟、饮酒、饮食结构、体力活动等[10-11]。
2.2PSCI的流行病学
国外有研究显示,大约1/6的成人在其一生中会发生卒中事件[12]。卒中不仅易导致患者发生认知功能障碍,同时易加速患者认知功能障碍并最终进展为痴呆。有研究提示,卒中使 患者发生痴呆的概率增加4~12倍[13]。
在英国和瑞士等欧洲国家,依据简易精神状态检查表(Mini-Mental State Examination,MMSE)标准评估,卒中后3个月发生认知功能障碍的比例为24%~39%;而若依据综合神经心理测试评估,同类人群中PSCI的发病率则高达96%[14]。一项韩国的大规模、多中心、队列研究纳入620例缺血性卒中患者,采用MMSE评估,结果显示卒中后3个月患者PSCI的患病率高达69.8%[15]。一项包括了73项卒中后痴呆研究的汇总分析共纳入7511例患者(年龄59~80岁),将其划分为以医院为基础的研究(5097例)和以社区为基础的研究(2414例),结果显示,与以社区为基础的研究相比,住院患者中卒中后痴呆的发病率更高(14.4%vs9.1%)。该研究表明,10%的患者在卒中前存在痴呆,10%的患者在首次卒中后发生痴呆,且超过1/3的患者为卒中再发后出现痴呆[16]。2014年贾建平[17]教授团队主持的轻度认知障碍诊断与干预研究,报告了中国北京、上海、广州、长春、贵阳等7个地区城乡轻度认知障碍(mild cognitive impairment,MCI)患病率和病因分型。目前我国65岁以上老年人群中MCI患病率为20.8%,其中,血管因素相关MCI最多,占所有MCI的42.0%。另外,我国最新发表的一篇以社区人群为基础的研究共纳入599例卒中患者,依据蒙特利尔认知评估量表(Montreal Cognitive Assessment,MoCA)、MMSE、缺血指数量表(Hachinski Inchemic Score,HIS)等评分量表对患者的认知功能进行评估,结果显示,PSCI的总体发病率高达80.97%,其中PSCIND患者占48.91%,PSD患者占32.05%[18]。总之,PSCI研究报道的发生率因患者所处区域、人种、诊断标准等不同而存 在较大差异[14],也与评估距卒中的时间、卒中次数、评估方法相关。
2.3PSCI的危害
有研究报道,PSD患者的病死率较非痴呆的卒中患者显著增高。以5年生存率为例,PSD患者仅为39%,而同年龄未出现痴呆的卒中患者的生存率为75%[19]。2013年发表的一篇关于我国卒中后认知障碍流行病学的汇总分析,共纳入35篇文献,结果显示,我国PSCIND患者1.5年的病死率为8%,而PSD患者1.5年的病死率则高达50%[20]。
PSCI不仅增加患者病死率,亦严重影响患者的日常生活能力和社会功能。在Nys等[21]的研究结果中,早期执行功能障碍、视觉记忆障碍、主观单侧忽略的患者在卒中后6个月,躯体功能、心理健康状况及社会功均显著下降。且随着认知功能的降低,患者的功能独立性减弱,社会参与能力变差,生活满意度降低[22]。此外,卒中后的认知功能障碍还将加重患者的残疾情况。我国一项针对50例急性卒中认知功能障碍患者进行的观察性研究发现,卒中后认知功能障碍与患者偏瘫呈显著正相关,且认知功能障碍较重的急性卒中患者偏瘫程度较重[23]。
总之,PSCI相关危险因素多,发生率高,危害严重。中国是卒中大国,卒中后认知障碍人群如何早期发现和管理,是目前需要解决的重要课题。
3 PSCI的筛查和诊断 ▲▲▲
3.1PSCI筛查和评估
3.1.1 筛查原则
鉴于对卒中后认知功能障碍的重视,推荐对PSCI的高危人群进行标准化的筛查和评估(图2)。卒中事件后,在病史和体检过程中关注相应的认知相关主诉,及时识别PSCI高危人群——即那些在采集病史(患者或家属报告)或临床检查过程中(有经验的医生)发现存在显著的认知、感知或日常生活能力下降的卒中患者(Ⅰ级推荐,B级证据)。
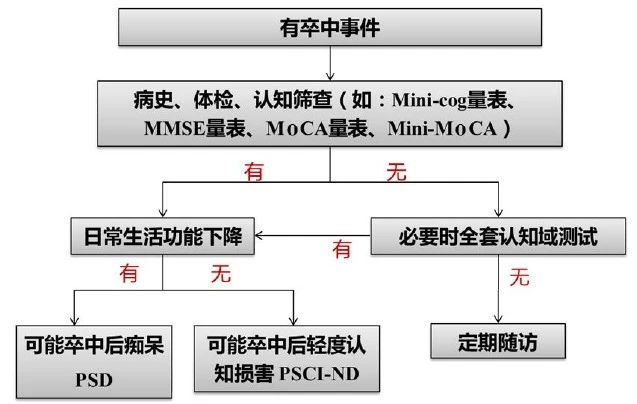
图2. 认知功能筛查流程图
注:Mini-Cog:简易认知评估量表;MMSE:简易精神状态检查表;MoCA:蒙特利尔认知评估量表;Mini-MoCA:简易蒙特利尔认知评估量表
目前,尚不推荐任何一个评估测验作为通用的工具,而应根据患者人群、康复阶段、个体或家庭的实际需求以及相应的医疗资源做个体化的选择。本共识推荐了一些在认知障碍患者中常用及卒中人群中有证据的认知量表并简述其优势和局限性,便于医务人员在临床实际工作中选用,并鼓励总结更多的应用经验和数据。
3.1.2 临床分型和影像学特征
PSCI的临床表现异质性高,不仅与卒中病灶大小和部位相关,也受到患者的年龄、教育、遗传背景以及AD等共病的影响,大致可以分为以下几种类型[24]:
①多发梗死型:皮质和皮质下多发大小不一的梗死灶,主要是由大-中等管径的动脉粥样硬化导致的血栓-栓塞或心源性栓塞造成,是PSCI最为经典的一种类型,以突然起病、波动或阶梯样病程、局灶神经功能缺失(运动、感觉、视觉缺损和皮质高级功能损害)为主,认知障碍常表现为斑片状(某一功能明显受累而另一功能相对保留)。
②关键部位梗死型:以重要功能脑区的单发或多发梗死为特点,如丘脑、额叶皮质、基底前脑、内侧颞叶和海马、尾状核和角回的梗死,临床表现与损伤的功能区有关,大小血管均可受累。
③脑小动脉闭塞型(脑小血管病):卒中以急性腔隙综合征为表现,有穿支动脉供血区域近期梗死神经影像证据[25],常伴有多发的陈旧性梗死灶和不同程度白质病变,认知表现以注意执行功能的突出受损为特点。
④脑出血:认知障碍与脑实质出血的部位和血肿大小相关,也与发病年龄有关;此外,脑小血管病变导致的多发微出血灶也可能与认知障碍相关。
⑤混合型:以上几种血管病变的混合。此外,如果患者伴有AD等退行病变,也可合并相应的影像学表现。
2016年新近发表的血管性认知功能损害分类共识研究把血管性痴呆区分PSD、皮层下缺血性血管性痴呆、皮层多发梗死性痴呆及混合性痴呆[26]。
3.2神经心理量表推荐
3.2.1 认知评估量表
本指南根据耗时长短对不同量表的优势和局限性进行阐述,临床医务人员可以根据实际情况选用适合的筛查、单项或全认知域评估测验。
①3~5min评估
记忆障碍自评量表(A l z he i mer's disease-8,AD8)是识别早期痴呆的一项简单敏感的筛查工具,常发给知情者自评。以≥2为认知损害的界限分值[27]。
简易认知评估量表(Mini-Cog)是极简短的认知筛查工具,满分5分,≤3分认为有认知 功能受损[28]。
Kennedy(2014)、香港Wong和国内Chen等在卒中患者中进行了NINCDS-CSN(记忆神经病协会和加拿大卒中网)5min测验(NINDS-CSN 5-Minute Protocol)分别为12分制和30分制。研究显示该测验可以鉴别被试者有无卒中史[29]。
②5~20min评估
MMSE是国内外应用最广的认知筛查量表。总分30分,识别痴呆的划界分为文盲组≤17分、小学组≤20分、中学或以上组≤24分。该表标准化,简单易行,便于大型筛查,对记忆和语言(左侧半球卒中)敏感,对痴呆诊断的敏感度和特异度较高,但缺乏执行功能的评估,可能对皮质下型痴呆(脑小血管病导致)敏感性差,对中等教育程度以上的对象来说较简单,对MCI敏感度相对差[30]。
MoCA对识别MCI及痴呆的敏感性和特异性较高,耗时约15min,总分30分,在不同地区、不同版本的MoCA的划界分有差异,在22~26分之间[31]。该表缺点是文盲与低教育老人的适用性较差。Lees等[32]的荟萃分析显示,针对PSCI的识别,MoCA划界分为<26分时敏感性0.95,特异性0.45;划界分为<22分时敏感性0.84,特异性0.78,后者更合理,故推荐划界分为<22分。Salvadori等[33]报道在卒中后5~9d采用MoCA评估,半年(6~9个月)后采用标准化全套神经心理测验再次评估,作为确诊是否为PSCI的金标准,以21为分界值,采用受试者工作特征曲线(receiver operating characteristic curve,ROC)分析,MoCA预测PSCI的敏感性91.4%,特异性75.8%,说明MoCA可以用于急性期卒中患者的认知评估。为了适应低教育水平老人编制的MoCA基础量表(MoCA-B)尽可能不选择执笔项目,偏瘫者依然可以使用,可以部分弥补MoCA的不足[34]。
③20~60min评估
国际上最常用的是NINDS-CSN关于VCI标准化神经心理测验的建议(1h版),包括动物流畅性测验、受控口语词语联想测验(音韵流畅性)、数字符号转化测验、简单与复杂反应时测验、连线测验、Hopkins听觉词语学习测验修订版(Hopkins Verbal Learning Test-Revised,HVLT-R)、Rey Osterrieth复杂图形测验、波士顿命名测验(Boston Naming Test,BNT)、神经精神问卷(Neuropsychiatric Inventory-questionnaire,NPI-Q)、流调中心抑郁量表(Center for Epidemiologic Studies Depression Scale,CES-D)、MMSE。由于文化差异,国内并无音韵流畅性测验对应版本,反应时测验也罕有使用,删除这两个分测验,该套测验组合约40min可以完成。
3.2.2其他相关评估
日常生活能力量表(Activity of Daily Living,ADL)共有14项,包括两部分内容:一是躯体生活自理量表,共6项(上厕所、进食、穿衣、梳洗、行走和洗澡);二是工具性日常生活能力量表,共8项(打电话、购物、备餐、做家务、洗衣、使用交通工具、服药和自理经济8项)。每项4分,满分56分,低于16分为完全正常,高于16分为有不同程度的功能下降[35]。
神经精神症状问卷(Neuropsychiatric Inventory,NPI)是评估患者行为障碍的知情者问卷。对痴呆患者常见的10种异常行为的严重程度和频率进行评估[35]。10个项目,每个项目的得分分为发生频率×严重度。
汉密顿抑郁量表(Hamilton Depression Scale,HAMD)是临床上评定抑郁状态时应用最为普遍的量表。HAMD的17项划界分分别为重度24分、中度17分和轻度7分。
针对卒中后语言障碍常用的检查方法包括波士顿命名测验(Boston Naming Test,BNT)、词语流畅性测验(verbal fluency test,VFT)、Token测验,更详细全面的测验包括各种版本的失语症检查法等,如北京大学第一医院汉语失语成套测验(Aphasia battery of Chinese,ABC)和北京医院汉语失语症检查法等,涵盖语言表达、理解、复述、命名、阅读和书写等6项功能,可对失语进行系统评价,根据表现可以确定失语类型,有助于医师进行定位和定性诊断,在国内失语症的临床和研究中广泛应用,反映失语症治疗效果的量表通常增加功能沟通能力评估[35]。
3.2.3 评估注意事项
①评估人员:需接受该量表专业培训。
②评估共病:认知评估需考虑卒中导致的感觉运动、视听和语言等功能障碍以及谵妄、淡漠等神经精神症状对认知和日常生活能力的影响,要鉴别出认知成分对功能障碍的贡献。
③评估时机:PSCI的认知功能改变是一个动态过程,目前PSCI研究通常采用卒中后3个月作为认知评估时间,因该时期肢体运动、语言等神经功能缺损症状恢复达到平台期,而认知功能障碍开始凸显[29]。但卒中后3个月是否为认知评估最佳时间点的观点尚未统一。有研究采用卒中后1个月、6个月或1年作为评估时间点,也有研究关注卒中患者急性期的认知障碍[27]。2016年AHA/ASA成人卒中康复指南推荐临床上对所有卒中患者出院前均应筛查认知状态(Ⅰ级推荐)[36]。目前的共识认为,需对PSCI高危个体或PSCI患者早期进行认知功能评估,建议在急性卒中事件发生后的住院期间患者有条件进行认知评估的应当尽早评估,同时进行阶段性的认知评定,推荐卒中发生后每3个月进行认知评估随访,以明确PSCI的发生及演变,对于一个患者进行多次的评定随访是合理的,但需防止间隔过近的评定以防止练习效应(可以采用同一量表的不同版本)和测试疲劳(Ⅰ级推荐,B级证据)。
3.3PSCI诊断
3.3.1 PSD的诊断
痴呆的诊断必须建立在基于基线的认知功能减退,≥1个认知域受损,严重程度影响到日常生活能力。痴呆诊断必须依据认知测验,至少评估4项认知域——执行功能/注意力、记忆、语言能力、视空间能力。日常生活能力受损应独立于继发血管事件的运动/感觉功能缺损。
3.3.2 PSCIND的诊断
PSCIND的分类必须依据认知测验,至少应评估4个认知域——执行功能/注意力、记忆、语言能力、视空间能力。诊断必须依据基于基线的认知功能减退的假设和至少1个认知域受损。工具性日常生活能力可正常或轻度受损,但应独立于运动/感觉症状。
4 卒中后认知障碍的综合干预 ▲▲▲
对于PSCI提倡及早筛查发现,及时综合干预的原则。综合干预包括了对已知危险因素的干预和预防,药物治疗和康复治疗。
由于PSCI尚缺少针对性大型研究,故药物干预参考了血管性痴呆(vascular dementia,VaD)/VCI/AD相关的研究和证据,根据《中国卒中学会指南制定标准与规范》推荐。
4.1卒中相关认知障碍的预防
卒中后认知障碍的主要影响因素包括卒中的危险因素(如高血压病、糖尿病、高脂血症等)及卒中本身。因此,控制卒中的危险因素,减少卒中的发生,延缓卒中的进展,是卒中后认知障碍预防的根本方式[37]。
4.1.1 高血压
高血压和认知功能障碍及痴呆的相关性得到诸多研究证实。一项以人群为基础的前瞻性队列研究(Rotterdam)共纳入6416例55岁以上的受试者,结果发现高血压治疗组相对于安慰剂组,血管性痴呆发生的相对风险性下降了1/3[38]。一项来自于欧洲19个国家106个研究中心的研究纳入3162例60岁以上的高血压患者,随访2年后发现尼群地平治疗组痴呆发生率下降了55%[39]。一项老年高血压患者认知功能评估研究(HYpertension in the Very Elderly Trial cognitive function assessment,HYVET-COG)纳入3336例老年高血压患者和一项包括了4项随机对照试验的Meta分析纳入15936例高血压患者[40-41],结果均证实降压治疗可预防血管性痴呆,主要原因是其预防了卒中的发生。虽然高血压控制在预防血管性痴呆方面的研究是有前途的,但仍存在着很多争议。如老年高血压研究(HYpertension in the Very Elderly Trial,HYVET)研究虽尚未得出降压治疗可降低痴呆发生率的结论,但 反映出了一定的趋势[40]。美国皮质下小卒中二级预防(Secondary Prevention of Small Subcortical Stroke,SPS3)研究采用了2×2析因设计,比较了3200例腔隙性脑梗死患者(平均年龄63岁)强效降压和普通降压、双联抗血小板聚集和单用阿司匹林抗血小板聚集的预后,在随访3年间,无论是强效降压组和普通降压组之间,还是双联抗血小板聚集组和单用阿司匹林抗血小板聚集组之间,主要终点事件(认知功能和工具性生活能力)差异均无显著性[42]。分析这些研究不难发现其主要的缺点是研究往往过早地停止了,从而错过得出有关认知功能方面结论的机会,因为他们大部分的主要终点事件是心脑血管事件,而这些主要终点事件一般均早于认知障碍的出现,所以需要更多研究去证实。
4.1.2 高脂血症
降低胆固醇能否预防卒中后认知障碍的发生近些年来也受到了广泛的关注。Van Vliet等[43]研究发现中年高胆固醇血症与认知功能下降有关,降脂治疗可以通过减少卒中的发生而预防认知功能的下降,但是不能肯定降脂治疗是否也可以预防老年患者认知功能的下降。普伐他汀在具有高血管疾病风险老年患者中的研究(pravastatin in elderly individuals at risk of vascular disease,PROSPER)研究纳入6000例受试者,随机分为普伐他汀治疗组和安慰剂对照组,随访6年,并未发现两组认知功能方面差异有显著性[44]。心脏保护研究(Heart Protection Study,HPS)纳入20537例存在有血管性疾病或糖尿病的受试者,年龄40~80岁,随机分为辛伐他汀治疗组和安慰剂对照组,随访5年,发现两组认知障碍的发生率几乎相同,均为0.3%左右[45]。但是这些研究未能证实降脂治疗对卒中后认知障碍的预防作用,可能是由于这些研究无法对受试者的认知功能做出准确的评估,还有可能是因为研究包括了一些相对健康的人群但其原本认知功能下降率极低。
4.1.3 糖尿病
糖尿病是精神症状和痴呆的重要危险因素,但是关于控制血糖可以预防认知障碍发生的证据级别是比较低的。一项随机对照研究纳入294例13~19岁的1型糖尿病患者,并随访12年,结果表明有效控制血糖水平可避免认知功能损害[46]。一项随机对照研究纳入11140例2型糖尿病患者,结果发现联合降糖及降压可有效地降低大血管终点事件及死亡率,并证实认知功能障碍是2型糖尿病患者临床预后的独立预测因素[47]。虽然目前尚无针对控制血糖是否可以预防卒中后认知障碍的双盲随机对照研究,但是基于以往研究发现,控制血糖可以减少卒中事件的发生,由此可推测控制血糖可能对预防卒中后认知障碍有益。
推荐:
积极控制高血压可减轻认知功能下降,推荐存在高血压病的患者积极控制血压(Ⅰ级推荐,A级证据);
积极控制高血糖对预防卒中后认知障碍可能是合理的(Ⅱa级推荐,B级证据);
积极控制高脂血症对预防卒中后认知障碍可能有益(Ⅱb级推荐,C级推荐)。
4.2卒中后认知障碍的药物治疗
4.2.1 胆碱酯酶抑制剂和非竞争性N-甲基-D天冬氨酸受体拮抗剂
相对于AD,卒中后认知障碍缺乏各国指南一致推荐的治疗药物。胆碱酯酶抑制剂(多奈哌齐、加兰他敏、卡巴拉汀等)和非竞争性N-甲基-D-天冬氨酸受体拮抗剂(美金刚)是已经批准治疗AD的两类药物。而这类药物能够应用于卒中后认知障碍的治疗,主要基于VaD和AD在神经病理和神经化学机制方面存在一定重叠性,特别是胆碱能缺失方面[48]。
4.2.1.1 胆碱酯酶抑制剂
多奈哌齐(Donepezil):一项随机、多中心、双盲、安慰剂平行对照研究纳入根据美国国立神经疾病卒中研究所和瑞士神经科学研究国际协会(National Institute of Neurological Disorders and Stroke-Association Internationale pour la Recherche et l’Enseignement en Neurosciences,NINDSAIREN)的诊断标准,判断可能及很可能血管性痴呆的603例患者,评估多奈哌齐治疗血管性痴呆的有效性和安全性,将研究随机分为5mg/d多奈哌齐组(198例)、10mg/d多奈哌齐组(开始28d用多奈哌齐5mg/d,随后增加为10mg/d,206例)、安慰剂组(199例),进行为期24周的治疗,结果发现其认知功能、日常生活能力均明显改善[49]。一项随机双盲安慰剂对照研究纳入616例NINDS-AIREN可能及很可能血管性痴呆患者,平均年龄为75岁,旨在评估多奈哌齐治疗VaD疗效及耐受性;结果同样证实多奈哌齐可以改善血管性痴呆患者认知功能,且存在剂量-效应关系,10mg/d疗效优于5mg/d[50]。一项包括了两项大型、随机、双盲平行对照试验的荟萃分析纳入1219例轻中度NINCDS/AIREN可能及很可能血管性痴呆患者,旨在评估多奈哌治疗轻中度VaD患者的临床疗效和耐受性以及对认知功能、临床整体功能和日常生活能力的影响,结果发现,多奈哌齐在治疗12周和24周可显著改善患者的阿尔茨海默病评定量表-认知分量表(Alzheimer's Disease Assessment Scale-cognitive subscale,ADAS -cog)、MMSE、ADL、基于临床医生访视的改变印象和阿尔茨海默病功能评定和变化量表评分,经多奈哌齐治疗6个月可有效改善VaD患者的认知功能、临床整体功能和日常生活能力[51]。
加兰他敏(Galantamine):一项为期6个月的多中心、双盲、随机研究纳入592例单纯血管性痴呆患者和伴有脑血管病的AD患者;对单纯血管性痴呆亚组分析,其中396例患者接受加兰他敏24mg/d治疗,196例患者接受安慰剂进行对照,结果发现加兰他敏相对于安慰剂并不能显著改善患者ADAS-Cog评分;但对所有患者进行分析,则发现加兰他敏可改善患者认知功能、精神行为症状和日常生活能力[52]。另一项加兰他敏治疗血管性痴呆大型临床研究纳入786例血管性痴呆患者,结果表明加兰他敏并不能改善患者总体认知能力、精神行为症状和日常生活能力,但执行功能得到了显著改善[53]。
卡巴拉汀(Rivastigmine):有关卡巴拉汀是否对血管性痴呆治疗有效,目前尚未有明确结论。一项为期22个月的随机、双盲开放性研究纳入16例血管性痴呆患者,结果发现卡巴拉汀对其执行功能和日常生活能力改善有着一定作用[54]。一项香港的随机对照研究共纳入40例威尔斯亲王医院的皮层下血管性痴呆患者,旨在评估卡巴拉汀对中国人群中皮层下血管性痴呆患者的有效性和安全性,但是由于高脱落率,研究并未得出任何阳性结果[55]。一项为期24周的多中心、双盲研究纳入710例NINDSAIREN可能血管性痴呆患者,结果发现相对于对照组,应用卡巴拉汀的治疗组患者认知障碍得到显著改善,但日常生活能力及精神行为异常没有明显改善[56]。
4.2.1.2 非竞争性N-甲基-D-天冬氨酸受体拮抗剂
美金刚(Memantine):一项包括了两项随机对照试验的荟萃分析纳入815例不同程度的血管性痴呆患者,应用美金刚20mg/d治疗血管性痴呆,结果显示血管性痴呆患者ADAScog评分明显改善,基于护士观察的异常行为评分有着轻微的改善,而在临床总体评分、基于护士观察的自我照料能力评分方面并未明显改善[57]。Maggiore等[58]回顾分析了8项美金刚对VaD的随机、双盲、安慰剂对照研究,发现美金刚可轻微改善认知功能,疗效尚不明确。
推荐:
胆碱酯酶抑制剂多奈哌齐、加兰他敏可用于卒中后认知障碍的治疗,改善患者的认知功能和日常生活能力(Ⅰ级推荐,A级证据);
美金刚的安全性和耐受性好,但认知及总体改善不显著(Ⅱa级推荐,B级证据);
卡巴拉汀作用尚需进一步证实(Ⅱb级推荐,B级证据)。
4.2.2 其他药物
尼麦角林(Nicergoline):尼麦角林是一种被广泛用于治疗认知、情感及行为异常等疾病的麦角衍化类药物,它可作用于多种神经递质通路,包括乙酰胆碱、去甲肾上腺素和多巴胺等。一项包括了11项尼麦角林临床试验的荟萃分析纳入了近1300例受试者,其中有两项临床试验关注多发梗死性痴呆患者,一项关注多发性梗死痴呆及阿尔茨海默病患者[59]。对这3项临床试验的meta分析发现,261例患者随访3~12个月,相对于安慰剂,尼麦角林可显著改善MMSE评分及临床总体评分,而在ADAS-cog评分方面差异无显著性。基于以上临床研究,尼麦角林对于卒中后认知障碍患者可能有效。
尼莫地平(Nimodipine):2002年,一项包括了15项尼莫地平治疗认知障碍的随机、双盲临床试验的荟萃分析证实尼莫地平对于不同类型的认知障碍均可能获益[60]。另一项尼莫地平治疗皮层下血管性痴呆的研究虽然在主要指标方面并未得出阳性结果,但是发现尼莫地平在血管性痴呆患者某些预后评估量表和记忆能力指标方面却有着一定的改善作用[61]。
双氢麦角毒碱(Hydergine):两项有关双氢麦角毒碱治疗血管性痴呆的小样本临床研究,虽然在总体认知方面有一定改善趋势,但差异并无显著性[62]。
胞磷胆碱(CDP-choline):一项包括了14项随机、双盲、安慰剂对照试验的荟萃分析,结果证实了胞磷胆碱可以改善血管性痴呆患者记忆、行为和整体认知功能[63]。但由于这些研究在受试患者、诊断标准以及预后判断方法方面的差异性,目前仍无法评估胞磷胆碱是否可用于治疗卒中后认知障碍。
丁苯酞(dl-3-n-butylphthalide): Alzheimer's & Dementia发表了一项贾建平教授等[64]主持进行的丁苯酞治疗非痴呆型血管性认知障碍临床研究,该研究是全球第一项针对非痴呆性血管性认知障碍的大规模临床试验。该项全国多中心、随机、双盲、安慰剂对照研究纳入了281例50~70岁的患者,旨在评估丁苯酞治疗皮质下非痴呆性血管性认知障碍的有效性和安全性,结果发现丁苯酞能够改善皮质下非痴呆性血管性认知障碍患者的认知功能和整体功能,并具有良好的安全性和耐受性。
此外,一些脑活素(cerebrolysin)的研究得出了阳性结果,认为其可以改善血管性痴呆 患者认知功能[65]。同时,有报道采用中成药(如银杏制剂)、针灸、理疗等中医方法治疗卒中后认知障碍。但是基于这些研究的样本量少、未进行长时间随访及研究之间的异质性,故不能做出评估及推荐。
推荐:
尼麦角林、尼莫地平、丁苯酞对改善卒中后认知障碍可能有效(Ⅱb级推荐,B级证据);
双氢麦角毒碱、胞磷胆碱、脑活素以及某些中成药对卒中后认知障碍的疗效不确切(Ⅲ级推荐,C级证据)。
4.3卒中后认知障碍精神行为症状治疗
卒中后认知障碍亦可以出现精神行为症状,如抑郁、焦虑、妄想、幻觉、睡眠倒错、激越、冲动攻击行为等。早期症状多轻微,首选非药物治疗。虽然一些卒中后抑郁干预试验并未得到心理治疗卒中后抑郁的充分证据[66],但一项包括了1993-2008年发表的15项研究系统性综述的荟萃研究分析发现,积极的护理干预(包括交谈、护理支持、体育锻炼等)对改善卒中后抑郁有着积极作用[67]。
若患者因症状加重而痛苦或出现激越、冲动、攻击行为使患者或他人处于危险之中,则需要药物治疗。抑郁是卒中后认知障碍患者的常见症状,出现卒中后抑郁或情绪不稳的患者 推荐使用选择性5-羟色胺再摄取抑制剂等抗抑郁治疗或心理治疗[68]。抗精神病药物常用于妄想、幻觉、激越、冲动攻击行为等症状的治疗,建议首选非典型抗精神病药物。用药前应明确告知患者及家属潜在的获益及风险,特别是死亡的风险。应遵循谨慎使用、个体化用药、低剂量起始、缓慢加量、非典型首选的原则,尽可能选用心血管不良反应小,锥体外系反应少,镇静作用弱和无肝肾毒性的药物[69]。
推荐:
治疗轻微精神行为症状应首选非药物治疗方式(Ⅱb级推荐,B级证据);
抑郁治疗推荐选择性5-羟色胺再摄取抑制剂(Ⅱb级推荐,C级证据);
抗精神病药物首选非典型抗精神病药物,需充分考虑患者的临床获益和潜在风险(Ⅱb级推荐,C级证据)。
4.4卒中后认知障碍的康复训练
卒中后认知障碍的康复训练亦十分重要。卒中后认知功能的恢复有赖于受损神经细胞的修复和皮质重建,而强化功能训练可加速皮质重建过程。对患者的康复训练大致可分为补偿训练策略和直接修复认知训练[70]。
补偿训练策略应重点关注如何教育患者针对特定的活动能力损害,去管理自身的认知障碍,促进其恢复独立的生活,包括生活环境的改变或改变做某件事情的方式。如记忆障碍可以通过某些外在方法(如一些辅助电子或非电子设备)和内在方法(如编码和检索策略、自我记忆训练)进行补偿。
直接修复认知训练应重点关注如何通过某种训练方法直接改善患者损害的认知域。它包括实践练习、记忆训练(如缩略词、歌曲)或者基于计算机的针对特定认知域的训练方法等。
推荐:
康复训练应该个体化,并需要一个长期的目标,以尽可能地使患者能够恢复一些生活能力(如自我照料、家庭和经济管理、休闲、驾车以及重归工作岗位等)(Ⅱa级推荐,C级证据)。
总而言之,PSCI对卒中的康复带来不利影响,应当纳入卒中后综合管理体系中。对患者进行及时的认知损害评估,并及早采取综合的干预措施是提高卒中患者康复管理质量的重要环节。
本PSCI管理共识旨在推动神经科、精神科、老年科等相关科室临床医师高度重视卒中患者的综合管理和早期认知障碍症状的识别及干预,强调卒中患者正确的双向转诊和评估流程,全面加强规范化的卒中后认知障碍管理与用药、提高卒中患者的临床康复效果。
参考文献 ▲▲▲















